|
République Démocratique
du Congo
ENSEIGNEMENT SUPERIEUR ET UNIVERSITAIRE
UNIVERSITE
OFFICIELLE DE BUKAVU
U.O.B
B.P: 570 BUKAVU

Faculté de Médecine et
Pharmacie
DEPARTEMENT DE SANTE PUBLIQUE

LES DETERMINANTS PREDICTIFS DES PERDUS DE VUE PARMI
LES
TUBERCULEUX SOIGNES DANS LE DISTRICT SANITAIRE DE BUKAVU.
Cas des
CSDT/Ibanda (du 1er Janvier 2011 au 31 Décembre
2014)
Par BIRIMWIRAGI MASUMBUKO Justin
Mémoire présenté et défendu en vue de
l'obtention du diplôme de Licence en Santé
Publique.
Option : Gestion des Institutions de
Santé
Directeur : Prof. Dr Jeff KABINDA MAOTELA
Encadreur : KIKOBYA SAMBILI Denis, MD, MPH
EPIGRAPHE
«Chaque difficulté rencontrée doit
être l'occasion d'un nouveau progrès ; la maladie quelle que soit
son intensité demeure une situation de la vie...».
Pierre de Coubertin
BIRIMWIRAGI MASUMBUKO Justin
DEDICACE
A vous nos très chers parents, NYAMIGERI Emmanuel et
toute votre famille, ce que nous sommes aujourd'hui est le fruit de vos peines
et zèles.
Nous dédions également ce travail au couple
MIGAYO Emmanuel et toute votre famille, NSIMIRE Justine et toute votre famille
; ce que ce travail est aujourd'hui c'est le fruit de votre courage jusqu'ici
louable et votre soutien moral.
A tous nous dédions ce travail.
BIRIMWIRAGI MASUMBUKO Justin
REMERCIEMENTS
Nos remerciements s'adressent à nos très
chers parents pour leurs efforts fournis pour la réussite de ce travail
car ce que nous sommes aujourd'hui est le fruit de leur consentement.
Au corps Académique de l'Université
Officielle de Bukavu pour leur connaissance et leur aptitude faisant de nous ce
que nous sommes aujourd'hui et particulièrement au Docteur KIKOBYA
SAMBILI Denis à qui revient notre gratitude, acceptant malgré ses
multiples occupations de nous encadrer et au Directeur de ce travail, Prof Dr
Jeff KABINDA qui a accepté que notre sujet soit d'étude en
apportant sa grande contribution .
Nous remercions également le couple MIGAYO
Emmanuel, couple BYAMUNGU Hervé, couple BAKENGA Alain, couple BASEME
Herman, et les autres avec qui nous avons passé un temps de joie ou de
peine pour aboutir à ce présent travail.
A vous nos oncles et tantes paternels que maternels pour
votre soutien moral et matériel que vous avez apporté pour que ce
travail soit ce qu'il est aujourd'hui.
A vous ma compagne de lutte, ce que ce travail est
aujourd'hui est fruit de vos soutiens et conseils que n'avez pas cessés
d'apporter.
A vous nos frères et soeurs compagnons de lutte
dont la liste est longue, que ce présent travail vous apporte
satisfaction pour vos conseils et soutien moral que vous n'avez pas
cessés de nous prodiguer.
Aux responsables des différents CSDT de la zone de
santé d'Ibanda à travers le BCZS pour l'esprit d'écoute,
acceptant de mener nos enquêtes dans leurs structures.
A tous nos camarades, vous avec qui nous avons
passé ce moment de joie et peine pour la réussite du
présent travail.
Et à tous, nous disons merci.
LISTE DES TABLEAUX ET
FIGURES
1. Tableaux
Tableau 1 : Répartition des tuberculeux et perdus de vue
par CSDT de 2011 à 2014 dans la
Zone de Santé d'Ibanda
Tableau 2 : Répartition des tuberculeux et perdus de vue
selon les CSDT dans la zone de santé
d'Ibanda
Tableau 3 : Caractéristiques sociodémographiques
de la population d'étude.
Tableau 4 : Résultat de traitement en fonction des
caractéristiques sociodémographiques
Tableau 5 : Facteurs liés aux antécédents
de traitement associés à l'abandon au traitement de la
tuberculose
Tableau 6 : Facteurs cliniques associés à
l'abandon au traitement de la tuberculose
Tableau 7 : Relation entre l'interruption du traitement et la
durée de traitement (date de début et
de fin de traitement)
Tableau 8 : Facteurs liés au mode de traitement
associés à l'abandon au traitement de la
tuberculose.
2. Figures
Figure 1 : Evolution des perdu de vue dans la zone de
santé d'Ibanda de 2011 à 2014
Figure 2 : Répartition des perdus de vue et des autres
issus de traitement selon les
CSDT/Ibanda
Figure 3 : Résultat de traitement en fonction de la
durée de traitement (date de fin de
traitement)
Figure 4 : Interruption du traitement en fonction des
antécédents des tuberculeux.
TABLE DE MATIERES
Pages
I
II
III
IV
V
VI
VII
VIII
Epigraphe
Dédicace
Remerciements
Liste des tableaux et figures
Table de matières
Sigles et Abréviations
Résumé du Travail
Summary
Chapitre I. INTRODUCTION GENERALE .
1
1
I.1.INTRODUCTION
3
3
4
4
5
I.2. GENERALITES SUR LA TUBERCULOSE
I.2.1. Définition des concepts clés
I.2.2. Circuit du malade tuberculeux
1.2.3. Plan de lutte
I.3. REVUE DE LA LITTERATURE
I.4. PROBLEMATIQUE .
7
I.5. QUESTIONS DE RECHERCHE ...
8
I.6. CADRE CONCEPTUEL ET HYPOTHESES DE L'ETUDE ...
9
1.
9
Cadre conceptuel.
2.
10
Hypothèses
0
I.7. OBJECTIFS D'ETUDE ...
1
1.
10
10
Objectif global
2. Objectifs spécifiques
I.8. CHOIX ET INTERET DU SUJET ....
11
I.9. SUBDIVISION DU TRAVAIL ....
11
12
2
12
12
12
13
4
14
14
CHAPITRE II. MATERIELS ET METHODE
2.1. MILIEU D'ETUDE (LA ZONE DE SANTE D'IBANDA) ...
1
1. Situation géographique
2. Situation socio-économique
3. Situation sanitaire et fonctionnement des CSDT dans la ZS
IBANDA
2.2. TYPE D'ETUDE ET PERIODE D'ETUDE
2.3. POPULATION D'ETUDE ET ECHANTILLONNAGE ...
1
1. Population d'étude
2. Critères de sélection
3. Echantillonnage ..
14
2.4. VARIABLES DE L'ETUDE ....
15
2.5. COLLECTE ET ANALYSE DES DONNEES ...
16
1.
16
Collecte des données.
2.
16
Analyse statistiques des données
2.6. CONSIDERATIONS ETHIQUES ......
17
2.7. DIFFICULTES RENCONTREES ....
17
8
Chapitre III. PRESENTATION DES RESULTATS ...
1
Chapitre IV. DISCUSSION DES RESULTATS ....
25
29
30
30
32
Limite de l'étude
CONCLUSION ET RECOMMANDATIONS
1. CONCLUSION GENERALE
2. RECOMMANDATIONS
REFERENCE ET BIBLIOGRAPHIE ...
33
ANNEXE
SIGLES ET ACRONYMES
BCZS : Bureau central de la zone de
santé
BK : Bacille de Koch
CSDT : Centres de diagnostic et de traitement de
la tuberculose
DOTS : Directly observed treatment short course
ou traitement directement observé à courte
durée
HGR : Hôpital général de
référence
HMRB : Hôpital militaire régional
de Bukavu
OMD : Objectifs du millénaire pour le
développement
OMS : Organisation mondiale de la
santé
PATI : Programme Antituberculeux
intégré aux soins de santé primaires ou de base
PDV : Perdu de vue
PNLT : Programme national de lutte contre la
tuberculose
SIDA : Syndrome d'immunodéficience
acquise
TB : Tuberculose
TB-MDR : Tuberculose multi résistante
TEP : Tuberculose extra pulmonaire
TM : Tuberculose maladie
TPM+ : Tuberculose à
microscopie positive
UILCTMR: Union internationale de lutte contre la
tuberculose et les maladies respiratoires
VIH : Virus de l'immunodéficience
humaine
ZS : Zone de santé
Mots clés : Déterminants
prédictifs - perte de vue - traitement antituberculeux - Ibanda -
District Sanitaire/Bukavu.
RESUME DU TRAVAIL
Introduction :
L'interruption du traitement antituberculeux présente
un risque pour la santé publique et pourrait constituer une porte
d'entrée vers la résistance aux antituberculeux ou l'échec
du programme. Il représente aussi le principal obstacle à la
prise en charge correcte des tuberculeux, une des causes pour la non atteinte
des OMD en 2015 et un défi majeur de la lutte antituberculeuse. Une
meilleure connaissance des facteurs prédictifs d'abandon du traitement
anti bacillaire chez les tuberculeux pourrait aider les décideurs
à mieux prendre des décisions nécessaires.
L'objectif global de cette étude est d'identifier les
facteurs associés à l'interruption du traitement antituberculeux
des patients soignés dans les CSDT de la zone de santé d'Ibanda
et spécifiquement de déterminer les caractéristiques
sociodémographiques et économiques associés,
déterminer le mode de traitement, déterminer les
antécédents qui ont conduit au diagnostic et au traitement et
enfin apprécier la qualité de la prise en charge.
Méthode :
Il s'agit d'une cohorte historique des cas de 54 patients
tuberculeux ayant suivi le traitement et déclarés perdus de vue
parmi les tuberculeux soignés entre le 1er Janvier 2011 et le
31 Décembre 2014 et réalisée de manière
rétrospective à partir de leurs dossiers, comparés
à 108 sujets tuberculeux ayant suivi le traitement au courant de la
même période.
Résultats :
54 patients ayant interrompu le traitement et
déclarés PDV entre 2011 et 2014 ont fait l'objet d'étude
comparés à 108 patients ayant suivi le traitement. L'analyse uni
variée des caractéristiques sociodémographiques montre que
le niveau d'étude (OR=1,1(4,1-18,6), la profession (p<0,001) ou la
religion (OR=2,5(8,5-36,2) paraissent comme des facteurs prédicteurs et
l'association est positive (p<0,05). Des antécédents ayant
conduit au traitement, seuls les facteurs d'exposition ont été
associés (OR= 1,2(2,6-5,5), p<0,001 ; aucun facteur clinique ou
lié au mode de traitement n'a été associé
(p>0,05). Il a été observé que la durée peut
influencer le résultat du traitement (p<0,001). L'analyse montre
également qu'aucun facteur lié au mode de traitement n'est
associé (p supérieure à 0,05). L'évaluation des
capacités des CSDT a montré que tous les CDT/Ibanda utilisent un
personnel qualifié, 93% ont été formés en PATI,
tous sont approvisionnées régulièrement, 27% seulement
accompagnent les patients à la fin du traitement, le personnel affirme
que toutes ces structures détectent et guérissent plus de 85%.
Conclusion :
Une surveillance active devrait être instaurée
autour des tuberculeux soignés dans la lutte contre l'interruption du
traitement et ainsi permettre la continuité de la prise en charge et des
services.
SUMMARY
Introduction:
The interruption of TB treatment presents a risk to public
health and could be a gateway to drug resistance or failure of the program. It
also represents the main obstacle to proper management of tuberculosis, one of
the causes for the non-achievement of the MDGs by 2015 and a major challenge
for tuberculosis control. A better understanding of predictors of dropout anti
bacillary treatment among tuberculosis could help policy maker's better take
necessary decisions.
The overall objective of this study is to identify factors
associated with the interruption of tuberculosis treatment in the patients
treated CSDT health area Ibanda and specifically determine the sociodemographic
characteristics and economic partners, determine the method of treatment,
determination of the history that led to the diagnosis and treatment and
finally appreciate the quality of the care.
Method:
This is a historical cohort of 54 cases of TB patients who
have observed the treatment and reported lost sight among tuberculosis treated
between 1st January 2011 and 31 December 2014 and the performed
retrospectively from their records compared to 108 subjects who completed the
tuberculosis treatment course of the same period.
Results:
The analysis united varied socio-demographics characteristics
shows that the level of education (OR= 1,1 (4,1-18,6), profession (p<0,001)
or religion (OR = 2,5 (8,5-36,2) appear as predictors and the association was
significant (p<0,05). A history that led to the treatment, only the exposure
factors were associated (OR = 1,2 (2,6-5,5), p< 0,001; no clinical or factor
related to treatment mode were associated (p> 0,05). It was observed that
the duration can influence the outcome of treatment (p<0,001). The analysis
also shows that no factor related to the processing mode is associated (p
greater than 0,05). The capacity assessment of CSDT has shown that all
diagnostic Centers and treating TB/Ibanda use qualified personnel, 93% were
trained in PATI, all are supplied regularly, only 27% accompany patients at the
end of treatment, all structures detect and cure more than 85%.
Conclusion:
Active surveillance should be established around the TB
treated in the fight against interruption of therapy and enable continuity of
care and services.
Keywords: Determinants predictive
- eye - treatment TB - Ibanda - Sanitary District/Bukavu.
CHAPITRE I. INTRODUCTION GENERALE
1.1. INTRODUCTION
L'abandon du traitement antituberculeux est un
phénomène qui détermine le mode de prise en charge des
malades soit ayant suivi le traitement dans certaines conditions
déplorables ou soit ayant terminé le traitement à un
moment donné, il est aussi un obstacle majeur aux
programmes de lutte et est lié à des facteurs qui, mieux connus
pourraient être maîtrisés.
D'après la littérature, l'adhésion au
traitement anti bacillaire semble être un phénomène
multidimensionnel et multifactoriel déterminé par l'interaction
de quatre principaux jeux de facteurs: des facteurs liés au patient
(caractéristiques sociodémographiques : âge, sexe,
état civil, niveau d'éducation, culturel et économiques
comme la profession ou le niveau de ménage); l'absence de domicile fixe
ou fausse adresse ; alcool et drogues,...) (1).
Le programme de lutte comprend plusieurs sous-systèmes
intriqués, mais il repose en grande partie sur la prise en charge
correcte des cas dépistés qui en constitue une étape
critique. L'abandon du traitement, avec les conséquences graves qu'il
engendre en termes de rechute et de résistance bactérienne,
représente le principal obstacle à cette prise en charge correcte
et un défi majeur de la lutte antituberculeuse dans les pays
développés comme dans les pays en développement (2). Parmi
les 22 pays les plus fortement touchés par la tuberculose, 13 sont en
passe d'atteindre la cible fixée par l'Objectif du Millénaire
pour le développement, et 12 les cibles 2015 du Partenariat Halte
à la tuberculose.
Selon l'OMS, les estimations mondiales de la charge de la
tuberculose en 2009 étaient les suivantes : incidence : 9,4 millions de
cas (entre 8,9 et 9,9 millions), prévalence : 14 millions (entre 12 et
16 millions), mortalité : 1,3 millions chez les VIH-négatifs
(entre 1,2 et 1,5 million) et 380 000 chez les VIH-positifs (entre 320 000 et
450 000).
Cette maladie sévit surtout dans les couches les plus
pauvres de la population, il est tout de même justifié de savoir
si les coutumes du pays, la mauvaise connaissance de la maladie, de son mode de
transmission et de son traitement, les facteurs socio-culturels donc, ont une
influence ou non sur les abandons du traitement de la tuberculose en dehors du
non-respect des mesures de la politique du traitement antituberculeux (7). Bien
que la plupart des tuberculeux soient issus de la population
générale, la maladie est particulièrement
problématique dans les groupes à « haut risque »
notamment les démunis, prisonniers, mal logés, migrants sans
papiers et autres groupes marginalisés, sont souvent difficiles à
atteindre par le biais de services de santé publique traditionnels.
La plupart des cas ont été constatés dans
les régions africaines, de l'Asie du Sud-est et du Pacifique occidental,
avec des taux de 35 %, 30% et 20% respectivement et on estime que les
VIH-positifs représentent entre 11 et 13% de l'ensemble des nouveaux cas
de TB, la Région africaine comptant pour environ 80% de ces cas (25).
Selon le rapport 2013 sur la lutte contre la tuberculose dans
le monde fourni par l'OMS, le taux de nouveaux cas de tuberculose est en baisse
partout dans le monde depuis une décennie environ, ce qui va permettre
d'atteindre la cible mondiale d'OMD. Les taux d'incidence de cette maladie sont
également en diminution dans l'ensemble des six Régions OMS. Le
rythme de baisse (2% par an) reste néanmoins lent (8).
Pourtant les déterminants de cette situation peuvent
être reliés aussi au traitement et à l'organisation du
système de soins. La qualité du dispensateur assurant la prise en
charge du patient tuberculeux et la structure de prise en charge semblent
être les facteurs les plus susceptibles d'influencer l'observance du
traitement.
Il a été souligné que le succès du
traitement antituberculeux requiert généralement un engagement
particulier de l'équipe de soins (4).
Le problème relève déjà une
situation assez difficile sur le plan économique et social notamment le
coût de la prise charge des tuberculeux, son intégration dans la
vie social et le mode de vie. Les raisons de cette situation sont notamment les
contraintes financières, la présence de conflits et
l'instabilité, ainsi que l'épidémie
généralisée de VIH (9).
Le rapport de l'OMS publié en 2013 indique que la RDC a
notifié environ 112000 cas de tuberculose en 2013 et que les malades
tuberculeux parcourent des kilomètres pour atteindre les centres de
traitement et moins de cela, le guide de prise en charge de la tuberculose
publié en 2014 par le PNLT a montré que certains facteurs comme
le système de santé, les malades eux-mêmes et certaines
conditions démographiques contribuent également au sérieux
problème dans le traitement de la tuberculose (8).
L'abandon est également dangereux pour la
communauté et le système de santé : risque de la
dissémination bacillaire, nécessité d'un traitement long,
complexe et risque d'échec du PNLT. En plus, le traitement de ces
malades une fois récupérés, nécessite un budget
toujours plus élevé que celui réservé au traitement
des malades réguliers.
De ce fait l'abandon du traitement antituberculeux
représente le principal obstacle à la prise en charge correcte
des tuberculeux, une des causes pour la non atteinte des OMD en 2015 et un
défi majeur du programme de lutte contre la tuberculose (9).
C'est dans ce contexte que nous nous sommes inscrit pour
essayer de répondre à cette problématique soulevée
ci-haut et essayer d'apporter notre contribution.
I.2. GENERALITES SUR LA TUBERCULOSE
1.2.1. Définition des concepts
clés
1) Déterminants prédictifs :
Ce sont des facteurs qui permettent de déterminer quelque chose à
partir d'éléments existants et généralement
permettant d'estimer le risque chez un sujet en bonne santé ou
malade.
2) Perdu de vue : Terme désignant
tout patient tuberculeux identifié, mis sous traitement qui, pour «
des raisons connues ou inconnues », a interrompu son traitement pendant
deux mois ou plus et n'est plus revu par les services de santé au terme
de la période normale de son traitement.
3) Abandon du traitement : Ce terme
désigne tout tuberculeux mis sous traitement et qui interrompe son
traitement avant la date prévue, et ne s'est plus présenté
au centre de santé.
4) Centre de dépistage et de traitement de la
tuberculose : Centre de prise en charge de la tuberculose, qui
s'occupe du diagnostic et du traitement. Les patients y profitent des conseils,
y apportent des plaintes et dans un cas ou un autre ils sont suivis
jusqu'à l'issue du traitement. De préférence, il est sous
la direction d'un personnel paramédical bénéficiant des
conseils d'un médecin soignant ou tout autre personnel de santé
(10).
5) Le nouveau cas de tuberculose: Est un
patient qui a une tuberculose évolutive et qui n'a jamais reçu de
chimiothérapie antituberculeuse ou l'ayant reçue pendant moins
d'un mois.
6) Rechute tuberculeuse : Il s'agit d'un cas
de tuberculose antérieurement traité et déclaré
«guéri» ou «traitement achevé» après
une durée suffisante de traitement et qui présente, de nouveau,
une tuberculose active.
7) Guéri : Lorsque le traitement est
terminé et deux contrôles bactériologiques sont
négatifs: un, au cours du dernier mois de la cure thérapeutique
et un autre au cours du traitement.
8) Traitement achevé : Il s'agit de
l'arrêt du traitement par le médecin traitant après une
cure suffisante sans contrôle bactériologique ou avec un seul
contrôle bactériologique négatif.
9) Le taux des perdus de vue : C'est le
rapport entre le nombre de malades qui ont abandonnés
définitivement leur traitement et le nombre total des nouveaux cas pris
en charge durant une période bien déterminée
(généralement un trimestre ou une année).
10) Observance du traitement : Observance
thérapeutique et traitement directement supervisé (DOTS =
Directly Observed Treatment Short Course ou Traitement directement
observé à courte durée), méthode
préconisée par l'OMS, prenant en compte la durée du
traitement et signifiant que le patient avale ses comprimés sous les
yeux d'un témoin spécialement formé à cette
fonction (moniteur de traitement) (11,12).
I.2.2. Circuit du malade tuberculeux
Une fois la tuberculose confirmée
bactériologiquement chez un patient, un dossier médical est alors
ouvert, où sont notées les informations concernant le patient qui
sera mis sous un régime thérapeutique.
Selon le PNLT à travers le Guide de prise en charge de
la TBC_PATI 5 (2014), les médicaments de première intention
utilisés dans le traitement de la tuberculose sont : Isoniazide (H),
Rifampicine (R); Pyrazinamide (Z) ; Streptomycine (S), Ethambutol (E). Pour les
nouveaux cas, c'est un régime de 6 mois à base de RHZE durant la
phase initiale de 2 mois et à base de RH durant la phase de continuation
de 4 mois (2RHZE/4RH) ou un régime de 9 mois : 2SHRZ/7RH, si les
lésions pulmonaires sont étendues. Pour les rechutes et les
échecs thérapeutiques, c'est un régime de 8 mois :
2SHRZE/1RHZE/5RHE.
Selon le même document, 7 médicaments de seconde
intention utilisés entre autre la Kanamycine (Km), la
Capréomycine (Cm), Lévofloxacine(Lfx), Moxifloxacine (Mfx), la
Prothionamide (Pto); la Cyclosérine (Cs), la Clofazimine (Cfz). Un
contrôle clinique et bactériologique se fait au niveau du CDTMR,
à la fin du 2ème, 4ème et à la fin du traitement
pour les nouveaux cas. Pour les cas d'échec et rechutes, il se fait
à la fin du 3ème, 5ème et 8ème du traitement.
1.2.3. Plan de lutte
1. Stratégie halte à la tuberculose
:
La stratégie Halte à la tuberculose de l'OMS
vise à réduire drastiquement la TB, notamment par l'extension et
le renforcement d'une stratégie DOTS, la prise en charge de la
co-infection VIH et des uberculoses résistantes, l'implication de tous
les soignants, la promotion de la recherche, et le renforcement des
systèmes de santé.
2. Les objectifs OMS après 2015 :
Les objectifs OMS après 2015 seront de : réduire
la mortalité, et la prévalence de 50% pour 2025 ; éliminer
la TBC d'ici 2050, ce qui correspondrait à réduire l'incidence
annuelle à moins de un cas par million d'habitants. Ceci
nécessite une diminution de 1000 fois l'incidence actuelle en moins de
40 ans. Il faudra pour ce faire, améliorer le taux de guérison
des tuberculeux, avec une détection plus précoce des cas afin
d'interrompre sa transmission (14).
I.3. REVUE DE LA LITTERATURE (ETAT DE LA
QUESTION).
Malgré une avancée considérable dans la
lutte contre la tuberculose, la maladie constitue encore un problème et
de gravité croissante dans beaucoup de pays à faibles revenus;
elle affecte la santé et le bien-être social de millions de
personnes.
D'après une étude rétrospective
monocentrique observationnelle, réalisée du 1er
janvier 2009 au 31 décembre 2011, dans le service des maladies
infectieuses et tropicales de l'hôpital universitaire Avicenne à
Bobigny en Seine-Saint-Denis (France) sur les déterminants de la perte
de vue par Alexandre CHARMILLON, visant à identifier les
caractéristiques associées à la PDV des patients, 6 mois
après le début d'un traitement, les patients sans emploi
représentaient 54% des cas et 35% de ceux qui travaillaient
n'étaient pas déclarés et que la catégorie
socioprofessionnelle la plus représentée était celle des
ouvriers avec 45% des cas, chez 3% des patients étaient retrouvés
des résistances aux antiTB dont 2 ont été PDV (40%). En
définitive, cette étude a établi que l'utilisation d'un
score prédictif du risque de PDV pourrait aider à cibler au mieux
les patients nécessitant cet accompagnement, mais cela doit être
confirmé dans des études prospectives à plus grande
échelle.
Une autre étude descriptive exploratoire de la cohorte
des malades TPM+ menée dans les préfectures Ain Chock-Hay
Hassani-Nouaceur (Maroc) en 2010 par Hassani Lamia sur les facteurs
impliqués dans l'abandon du traitement anti bacillaire chez les patients
atteints de tuberculose pulmonaire à microscopie positive, ayant
poursuivi comme objectif de contribuer à la réduction du taux
d'abandon du traitement anti bacillaire chez les malades atteints de
tuberculose pulmonaire à microscopie positive a trouvé que les
facteurs liés à l'organisation du système de santé
étaient dominés par le long délai d'attente (17%),
l'inaccessibilité du CDTMR (16,2%), l'éducation sanitaire
insuffisante, les contraintes de la supervision du traitement (7%) et
l'implication insuffisante du personnel de santé de premier
échelon. Les facteurs liés aux patients étaient
dominés par la sensation d'amélioration clinique par manque
d'information (37,2%), les contraintes financières (21%), la crainte de
perte d'emploi (14%), la toxicomanie et l'incarcération (7%). Les
facteurs inhérents au traitement accusaient surtout la durée
longue du traitement, 81,4% des patients interviewés avaient jugé
que la cause de leur abandon était la longue durée du traitement.
Après analyse de ces résultats, il a été
souligné que la réduction du taux de PDV, reste tributaire de la
proximité et de la disponibilité des structures
appropriées des soins, d'une amélioration de l'organisation des
services responsables des activités de lutte contre la tuberculose et
d'un renforcement de l'efficacité et de la qualité de
l'information, éducation et communication avec les malades.
Une étude similaire cas témoins menée de
manière rétrospective auprès d'un échantillon de 38
malades ayant abandonné le traitement d'une tuberculose pulmonaire, qui
sont comparés à 111 sujets ayant terminé leur traitement
dans les mêmes conditions en 1996 a été effectuée au
Madagascar par T.M. Comolet et ses collègues sur les facteurs
déterminant l'observance du traitement antituberculeux en milieu urbain
à Tamatave en 1998 visant à comparer en quoi les malades qui
abandonnent leur traitement diffèrent des autres, a trouvé que
les facteurs le plus souvent liés à l'abandon du traitement
antituberculeux sont le temps perdu en transport, le sexe masculin, le manque
de connaissance concernant la tuberculose et son traitement, et surtout les
facteurs rendant compte de la qualité de la communication entre les
malades et les soignants.
Et enfin, cette étude a trouvé que certains
facteurs prédictifs de l'abandon peuvent être
dépistés en début de traitement, mais une communication de
qualité semble détenir un rôle préventif majeur.
Face à cette situation, la République
Démocratique du Congo avec une incidence de cas de TB formée de
327 cas pour 100.000 habitants et étant l'un de 22 pays qui supportent
plus de 80% de la charge mondiale de la TB a développé
différentes stratégies pour lutter contre la tuberculose
contenues dans le guide technique appelé Programme antituberculeux
intégré aux soins de santé primaires ou de base, «
PATI » en sigle. Les progrès réalisés pour cette
maladie restent sans précédent avec le programme national de
lutte contre la tuberculose dont sa prévalence est en baisse depuis
1990. Il en est de même pour la mortalité provoquée par
cette maladie, qui se situe en-dessous de 100 pour 100.000 en 2011 contre 150
pour 100.000 en 1990 (15).
La province du Sud-Kivu a observé à elle seule
4777 cas de tuberculose en 2014 selon certaines données
épidémiologiques. Les rapports annuels de la coordination
provinciale du PNLT (2008-2013), ressortent que le nombre des tuberculeux
était de 4448 en 2008, 4844 en 2010, 4479 en 2013, le nombre de perdus
de vue étant mal connus suite à la non régularité
de certains CSDT(16).
I.4. PROBLEMATIQUE
La tuberculose constitue l'une des maladies infectieuses les
plus répandues du monde et atteint des millions d'êtres humains.
Elle représente l'une des menaces majeures de santé publique dans
le monde et une importante cause de mortalité évitable dans la
population adulte. Les migrations de personnes à partir de pays
où l'incidence est élevée vers les pays à basse
incidence et les déplacements de population à travers le monde
peuvent influencer l'incidence de la maladie dans de nombreux pays (25, 17).
Selon le rapport publié par l'OMS en 2012, la
tuberculose est une maladie pouvant toucher tout le monde, d'un âge
à un autre, de catégorie confondue et dans n'importe quelle
partie du monde , mais cette maladie est particulièrement vue dans les
pays à faibles revenus. Suite à cette situation, les personnes
présentant les symptômes et les malades n'arrivent pas à
suivre correctement le traitement, leur ajoutant un désavantage de
guérison et d'exposition.
Selon le même rapport, en Europe, les pays où le
taux s'est vu élever par rapport aux autres ne parviennent correctement
à l'expliquer mais la part de partie accuse la non observance du
traitement de certains patients, l'insuffisance de suivi et le mode
d'administration depuis le début des symptômes (18, 24).
Une étude menée au Maroc en 2010 sur les
facteurs impliqués dans l'abandon du traitement anti bacillaire chez les
patients atteints de tuberculose pulmonaire à microscopie positive, a
trouvé que le taux de perdus de vue et d'abandon restent relativement
élevé avec une moyenne de 10,3% (selon la cohorte 2008). Cette
étude affirme que la sensation d'amélioration clinique par manque
d'information (37,2%), les contraintes financières (21%), la crainte de
perte d'emploi (14%), la toxicomanie et l'incarcération (7%) sont les
facteurs liés patients perdus de vue.
Au Tchad en 2012, une étude a montré que
l'accès au diagnostic et au traitement de la tuberculose n'a pas suffi
à garantir une prise en charge satisfaisante des patients.
Ces difficultés se sont également traduites par
une absence d'information sur l'issue de la prise en charge des patients
transférés vers d'autres services de soins. Un faible niveau
d'instruction et une ignorance de la contagiosité de la tuberculose
étaient associés aux abandons thérapeutiques.
Au Madagascar, une étude a montré que les hommes
abandonnent plus le traitement que les femmes. Parmi ceux qui habitent loin du
centre, les malades de moins de 30 ans ont tendance à être
irréguliers dans le suivi du traitement (21).
En République Démocratique du Congo, le PNLT
à travers la stratégie internationale DOTS (Directely Observed
Treatment, Short course) permet de couvrir 75% de la population et le taux de
succès de traitement est passé de 76% en 1999 à 81 % en
2004.
L'incidence annuelle est estimée à 172/100 000
habitants avec plus de 85% de nouveaux cas de contagieux âgés de
15 à 54 ans et une prédominance masculine. On estime en effet que
36 000 décès sont dus à la tuberculose chaque année
et qu'elle est à l'origine de plus du quart des décès
d'adultes en RDC (23).
Selon le rapport publié par l'OMS, en 2013, la RDC avec
les 112000 cas notifiés chaque année, elle occupe la 10e place
dans la charge tuberculose et la 3e dans la région africaine de l'OMS
après l'Afrique du sud et l'Ethiopie avec une incidence de
estimée 327 cas pour 100000 habitants et une prévalence de 549
cas pour 100000 habitants, tandis que le taux de mortalité avoisine 68
pour 100000 habitants.
Les rapports annuels de la province du Maniema de 2008-213
montrent que le nombre de CSDT est passé de 275 en 2008 à 294 en
2013.
Au Sud-Kivu, selon les rapports annuels de la coordination
provinciale du PNLT de 20082013, le nombre de CSDT est passé de 73
à 78 entre 2008 et 2014. Le pourcentage de tuberculeux ayant
bénéficié d'un test de dépistage du VIH dans ces
CSDT a varié entre 37 et 47 % au cours de la même période
(hormis en 2009 où il atteignait 59,71%) et 4777 cas de tuberculose
dépistés dans la province en 2014.
La ville de Bukavu compte à elle seule le 1/3 des CDT
et le nombre de tuberculeux va en augmentant, la prévalence
estimée reste de 3,5 à 4,3%.
De ce fait l'abandon du traitement antituberculeux
représente le principal obstacle à la prise en charge correcte
des tuberculeux, une des causes pour la non atteinte des OMD en 2015 et un
défi majeur de la lutte antituberculeuse. Une meilleure connaissance des
facteurs prédictifs d'abandon du traitement anti bacillaire chez les
tuberculeux pourrait aider les décideurs à mieux prendre des
décisions nécessaires.
I.5. QUESTIONS DE RECHERCHE
Suite à cette problématique soulevée,
quatre questions ont été soulevées et constituant ainsi le
soubassement de notre recherche :
- Quels sont les facteurs sociodémographiques et
économiques qui seraient à la base de l'abandon au traitement des
tuberculeux soignés dans les Centres de diagnostic et de traitement de
la tuberculose/IBANDA ?
- Quel est le mode de traitement de ces patients tuberculeux
ayant abandonné le traitement ?
- Quels sont les antécédents liés au
traitement antituberculeux et quelles sont les données cliniques et des
examens et quels sont les éventuels résultats de traitement?
I.6. CADRE CONCEPTUEL ET HYPOTHESES DE
L'ETUDE
1. Cadre conceptuel de l'étude.
Les perdus de vue parmi les tuberculeux soignés doivent
être compris de façon à apporter une solution durable, en
tenant compte du milieu, du contexte et des conditions dans lesquels le malade
tuberculeux a évolué. Pour le cas des CSDT de la ZS d'Ibanda,
nous avons suggéré le cadre conceptuel suivant et montrant les
facteurs associés à la perte de vue au traitement antituberculeux
et circonscrits dans un cadre multisectoriel.
Cadre conceptuel
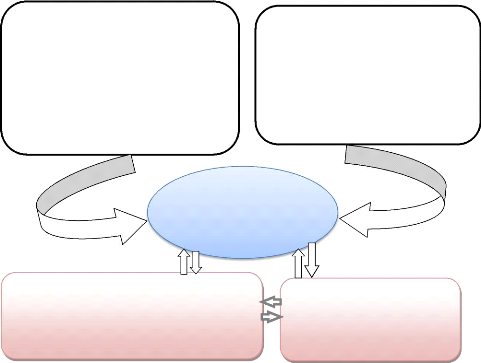
intrants, formation des prestataires,
sensibilisation des patients tuberculeux, suivi du traitement,
amélioration des conditions de vie.
charge par des moyens d'équipement et des
Renforcement des structures de prise en
- Caractéristiques sociodémographiques et
économiques (âge, sexe, état civil, le niveau
d'étude, la profession, le lieu de résidence, ...)
- Mode de traitement déterminé par l'organisation
des services et la qualité des soins dans la prise en charge, effets
secondaires indésirables, la durée du traitement, traitement
complexe incluant médicaments et autres.
Déterminants de perte
de vue parmi
les
tuberculeux
- Antécédents de traitement (ancien TBC ou Nouveau
cas, la catégorie de malade,...), données cliniques et des
examens (TPM+ ou TEP, ...)
- Eventuels résultats de traitement
(guérison,
décès échec ou transfert) et certains facteurs liés
au système de santé dans la prise en charge.
Réduction de perte de vue au cours du traitement
antituberculeux et réduction des risques.
2. Hypothèses d'étude.
Pour répondre aux questions de recherche, les
hypothèses suivantes ont été soulevées dans ce
travail:
CSDT/Ibanda seraient des facteurs associés à
l'abandon au traitement ;
de traitement déterminé par l'organisation des
services et la qualité des soins dans la prise en charge seraient aussi
de facteurs déterminants de cette perte de vue ;
mens seraient

aussi des facteurs déterminants ;
de santé seraient aussi des facteurs associés
à cette perte de vue dans la zone de santé d'Ibanda. I.7.
OBJECTIFS D'ETUDE
1. Objectif global.
L'objectif global de ce travail est d'identifier les facteurs
associés à l'abandon du traitement antituberculeux des patients
soignés dans des centres de santé de dépistage et de
traitement de la tuberculose dans la zone de santé d'Ibanda.
2. Objectifs spécifiques.
Cette étude poursuit quatre objectifs
spécifiques:
o Déterminer les caractéristiques
sociodémographiques et économiques associés à la
perte de vue des malades tuberculeux soignés dans les CSDT/Ibanda;
o Déterminer le mode de traitement des patients
tuberculeux soignés dans les CSDT/Ibanda;
o Déterminer les antécédents qui ont
conduit au diagnostic et au traitement du patient et les données
cliniques ou para cliniques des examens des patients ;
o Apprécier la qualité de la prise en charge
des patients tuberculeux soignés et suivis dans les CSDT/Ibanda.
I.8. CHOIX ET INTERET DU SUJET
Après avoir effectué le stage dans
différentes zones de santé de la ville de Bukavu et après
avoir observé les différents mouvements des patients tuberculeux
suivant le traitement dans différents centres de prise en charge, le
choix a été porté à ce sujet afin de rechercher des
solutions durables face à la problématique de l'interruption du
traitement de la TB dans les centre de diagnostic et de traitement.
Nous estimons que nos conclusions de recherches pourront
contribuer au renforcement des stratégies spécifiques dans la
prise en charge des tuberculeux soignés dans la Zone de Santé
d'Ibanda en particulier et dans le district sanitaire de Bukavu en
général.
Sur le plan scientifique, les résultats de cette
étude pourront servir de guide aux autres chercheurs pour apporter un
édifice dans la prise en charge efficace et dans la continuité du
traitement antituberculeux.
I.9. SUBDIVISION DU TRAVAIL
Ce notre travail s'articule autour de quatre chapitres :
Le premier chapitre qui porte sur l'introduction
générale, chapitre dans lequel nous avons présenté
l'ampleur du problème, les zones géographiques plus
concernées par le problème, la catégorie des personnes
concernée par la maladie, les facteurs favorisant le problème,
quelques solutions déjà menées dans sa lutte, l'impact
socioéconomique, démographique ; la revue de la
littérature; la problématique de la recherche ; les
hypothèses de travail ; les objectifs de l'étude ;
l'intérêt du travail et la subdivision du travail.
Le deuxième chapitre qui porte sur les matériels
et méthode, chapitre dans lequel nous avons présenté le
milieu d'étude ; le type d'étude et période
d'étude; population et échantillonnage ; la collecte et analyse
des données ; les considérations éthiques et la limite
d'étude.
Le troisième chapitre qui traite de la
présentation des résultats, chapitre dans lequel nous avons
présenté les résultats selon les thèmes de
travail.
Le quatrième chapitre qui traite de
l'interprétation et de la discussion des résultats, dans lequel
nous avons parlé des résultats selon les thèmes de
recherche.
CHAPITRE II. MATERIELS ET METHODE 2.1.
MILIEU D'ETUDE (LA ZONE DE SANTE
D'IBANDA).
1. Situation géographique.
La zone de santé d'Ibanda est l'une de 34 zones de
santé de la province du Sud-Kivu et fait partie de 3 zones de
santé du district sanitaire de Bukavu. Elle a une superficie de 18
km2 et limitée au Nord par le Lac Kivu, au Sud par la
rivière Mulonge frontalière de la zone de santé de
Nyantende, à l'Est par la rivière Ruzizi, au Nord-Ouest par la
rivière Kahwa et la route industrielle vers deux poteaux jusqu'à
la place de l'indépendance frontalière avec la zone de
santé de Kadutu, à l'Ouest par la chaîne de montagne de
Mbogwe et le chevauchement avec la commune de Bagira (vers Chahi).
2. Situation socio-économique.
La zone de santé compte une population estimée
à 402578 habitants actualisée en 2015 avec une densité de
22254 habitants par km2. Les activités de la population les
activités de carrière de l'Etat, les privées, le
commerce,... La mobilité incontrôlée de la population est
à l'origine de la non maîtrise la population et est à
l'origine de nombreuses maladies dans la zone.
3. Situation sanitaire et fonctionnement des CSDT dans
la ZS IBANDA
La zone de santé est subdivisée en 13 aires de
santé couvrant selon les statistiques de 2014 une population de 400578
habitants. Parmi les 13 aires de santé, 12 sont couvertes par un centre
de santé. La zone de santé compte 2 centres de santé
étatiques, 8 confessionnels, 1 privé, 2 centres hospitaliers
étatiques, 2 centres hospitaliers confessionnels, 1 centre hospitalier
privé agréé et 1HGR. Parmi les 13 Centres de Santé,
8 prennent en charge le diagnostic et le traitement de la tuberculose et qui
sont fonctionnels actuellement. Ces formations sanitaires sont entre autre
l'HGR Panzi, CS Cidasa, CH CELPA, FARDC, Biopharm, Prison centrale, CS Muhungu
diocèse, CS Panzi.
Le fonctionnement d'un centre de dépistage et de
traitement de la tuberculose dépend des activités et de la
fréquentation de la structure, notamment les activités
préventives, promotionnelles et curatives. La ZS comprend 8 CSDT
fonctionnels dont 6 ont rapporté pendant ces quatre années et ont
alors constitué notre champs de recherche.
Dans son ensemble, la zone de santé compte 14 prestataires
pour 8 CSDT et sont tous qualifiés. Parmi les 14 prestataires, 13 ont
été formés en programme antituberculeux
intégré mais jusque-là ils ne sont pas recyclés.
Ces CSDT reçoivent du gouvernement des approvisionnements de traitement
nécessaires.
De ces 8 CSDT, aucun d'entre eux ne dispose d'un laboratoire
spécifié dans la recherche des BK nécessaires pour les
tuberculoses diagnostiquées et cas compliqués mais ils
possèdent des laboratoires qualifiés secondaires dans la
recherche des BK nécessaires dans la prise en charge des malades. Ces
CDT arrivent à plus de 70% dans la détection de la maladie et
suite à certaines difficultés rencontrées dans la prise en
charge dues au système de santé, ces CDT n'arrivent pas à
95% de guérison.
? Perdu de vue, est considéré
dans ce travail comme perdu de vue, tout patient tuberculeux identifié,
mis sous traitement qui, pour « des raisons connues ou inconnues », a
interrompu son traitement pendant deux mois ou plus et n'est plus revu par les
centres de diagnostic et de traitement de la tuberculose au terme de la
période normale de son traitement.
Tableau 1. Répartition des tuberculeux et
perdus de vue pulmonaires et extra pulmonaires par CSDT de 2011 à
2014.
|
|
|
|
ANNEE
|
|
|
|
TOTAL
|
|
CDT
|
2011
TBC PDV
|
2012
TBC PDV
|
2013
TBC PDV
|
2014
TBC PDV
|
TB
|
PDV
|
|
HGR PANZI
|
33
|
02
|
35
|
02
|
45
|
10
|
51
|
04
|
164
|
18
|
|
CS PANZI
|
26
|
02
|
24
|
00
|
25
|
00
|
76
|
02
|
151
|
04
|
|
CS CIDASA
|
23
|
02
|
26
|
04
|
21
|
04
|
31
|
02
|
101
|
12
|
|
CS
|
14
|
02
|
15
|
00
|
18
|
01
|
19
|
04
|
66
|
07
|
|
MUHUNGU
|
|
|
|
|
|
|
|
|
|
|
|
HM FARDC
|
27
|
04
|
32
|
04
|
18
|
02
|
34
|
03
|
111
|
13
|
|
CH CELPA
|
13
|
00
|
13
|
00
|
08
|
00
|
11
|
00
|
45
|
00
|
|
TOTAL
|
136
|
12
|
145
|
10
|
135
|
17
|
222
|
15
|
638
|
54
|
Source : Registres des CDT d'Ibanda
2011-2014.
Commentaires : Entre 2011 et 2014, 638 cas de
tuberculose ont été suivis dans six formations sanitaires
dont 54 cas ont été déclarés PDV.
2.2. TYPE D'ETUDE ET PERIODE D'ETUDE
C'est une cohorte historique des cas de 54 patients
tuberculeux ayant suivi le traitement et déclarés perdus de vue
parmi les tuberculeux soignés entre le 1er Janvier 2011 et le 31
Décembre 2014 et réalisée de manière
rétrospective à partir de leurs dossiers, comparés
à 108 sujets TB ayant suivi le traitement au courant de la même
période. Les dossiers des malades ont été disponibles dans
les différents centres de diagnostic et de traitement où
étaient suivis les patients.
2.3. POPULATION D'ETUDE ET
ECHANTILLONNAGE
1. Population d'étude.
La population d'étude de ce travail a
été constituée des patients atteints de tuberculose,
toutes formes confondues, enregistrés et pris en charge dans les centres
de diagnostic et de traitement de la tuberculose, CSDT Ibanda
enregistrés au cours de la période allant du 01 Janvier 2011 au
31 Décembre 2014.
2. Critères de sélection
Cette étude a utilisé deux critères de
sélection de sujets :
a) Critères d'inclusion : a été
inclus dans cette étude, tout tuberculeux pulmonaire positif ou extra
pulmonaire, de tout âge et de deux sexes, enregistré et suivi au
traitement dans les CSDT d'Ibanda et ayant été enregistré
entre le 1er Janvier 2011 et le 31 Décembre 2014 ayant terminé le
traitement comme prévu ou ayant abandonné le traitement et ainsi
déclaré perdu de vue.
b) Critères d'exclusion : tout tuberculeux
n'étant pas pulmonaire positif ou extra pulmonaire, de tout âge et
de deux sexes, n'ayant pas été enregistré et suivi au
traitement dans les CSDT d'Ibanda et n'ayant pas été
enregistré entre le 1er Janvier 2011 et le 31 Décembre 2014 ayant
terminé le traitement comme prévu ou ayant abandonné le
traitement et ainsi déclaré perdu de vue a été
exclu de cette étude.
3. Echantillonnage
Au cours de la présente étude sur les perdus de
vue parmi les tuberculeux, nous avons mené une étude exhaustive
de 54 patients tuberculeux qui ont été suivis au traitement dans
les centres entre le 01 Janvier 2011 et le 31 Décembre 2014 et
comparés à 108 autres TB ayant suivi le traitement dans les
mêmes conditions et qui ont constitué le groupe de comparaison.
En utilisant la formule de Lynch, la taille de
l'échantillon serait celle-ci :
8x( 1,96) 2xo,5( 1-o,5) = 174,2 n=
174 fiches des malades.
( 1-p)
( 1-p)
(o,o5) 2+( 1,96) 2 x( 1-o,5)
Avec N: Population TB d'étude de la zone de santé
d'Ibanda entre 2011 et 2014= 638
d2 : Degré de précision de 5% soit =
0.05
n : échantillon d'étude=174
Z2á : Coefficient correspondant au degré
de fidélité à 95%, est le constant équivalent
à 1,96
néanmoins, nous avons un échantillon exhaustif
car nous avons travaillé avec tous les patients ayant été
déclarés PDV (54) qui ont suivi le traitement entre le 1er
janvier 2011 et le 31 décembre 2014.
Tableau 2. Répartition des tuberculeux et perdus
de vue pulmonaires et extra pulmonaires
selon les CDT.
|
N°
|
CDT
|
TB
|
AUTRES ISSUS
|
PDV
|
TOTAL
|
|
01
|
HGR PANZI
|
164
|
28
|
18
|
46
|
|
02
|
CS PANZI
|
151
|
26
|
04
|
30
|
|
03
|
CS CIDASA
|
101
|
17
|
12
|
2 9
|
|
04
|
CS MUHUNGU
|
66
|
11
|
07
|
18
|
|
05
|
HM FARDC
|
111
|
19
|
13
|
32
|
|
06
|
CH CELPA
|
45
|
07
|
00
|
07
|
|
TOTAL
|
638
|
108
|
54
|
162
|
Commentaires : Dans ce tableau nous avons
tiré 108 dossiers des TB ayant été suivis jusqu'à
l'issue du traitement que nous avons comparé avec 54 TB ayant interrompu
le traitement et qui ont été déclarés PDV entre
2011 et 2014.
Les 108 dossiers de ces patients TB ont été
tirés proportionnellement à chaque CSDT et par année
(tableau 1) dont pour l'ensemble 21 dossier en 2011, 25 dossiers en 2012, 20
dossiers en 2013 et 42 dossiers en 2014.
2.4. VARIABLES DE L'ETUDE
Deux types de variables ont été utilisés
dans cette étude:
1) La variable dépendante : les TB
déclarés perdus de vue parmi les tuberculeux soignés entre
le 1er Janvier 2011 et le 31 Décembre 2014.
2) Les variables indépendantes, les
facteurs associés à la perte de vue au traitement
antituberculeux.
a) Les caractéristiques sociodémographiques et
économiques, caractéristiques liées au patient
lui-même et pouvant influencer l'interruption du traitement. Ces facteurs
prédicteurs peuvent être l'âge, le sexe, l'état
civil, le niveau d'étude, la profession, le lieu de provenance ou la
religion.
b) Le mode de traitement, qui peut dans certaines conditions
déterminer l'interruption du traitement de la TB. Ce mode peut se
déterminer par la qualité de service liée au
système de santé dans la prise en charge, les effets secondaires
indésirables du traitement, la durée du traitement, traitement
complexe (incluant d'autres facteurs, ...).
c) Les antécédents de traitement, qui dans
certaines conditions ont conduit au traitement du malade. Ces
antécédents peuvent être le fait d'être ancien TB ou
Nouveau cas, la catégorie de malade traité (de la première
catégorie ou de la deuxième catégorie), les données
cliniques et des examens, le fait que les résultats du patient à
une tuberculose pulmonaire confirmée ou extra pulmonaire.
d) Les éventuels résultats de traitement, la
guérison, le décès, l'échec ou transfert du malade
pour d'autres raisons.
2.5. COLLECTE ET ANALYSE DES DONNEES
1. Collecte des données.
Pour la collecte des données de cette étude, nous
avons fait recours aux éléments suivants :
- La revue documentaire pour essayer de comprendre ce que
d'autres chercheurs ont déjà apporté
comme contribution dans cette étude ;
- Les dossiers des patients tuberculeux (registres et fiches de
suivi des malades TBC) ;
- Une fiche d'observation pour la récolte des
données dans différents CDT ;
- Une grille d'interview libre avec les prestataires des
services des CDT notamment sur la qualité
des services rendus et les difficultés encourues dans
l'exercice de leur métier de prestataire et avoir
certains points de vue sur l'abandon au traitement
antituberculeux.
2. Analyse statistique des données
L'analyse des données de ce travail a été
faite avec le logiciel Epi-info 2008, version 3.5.1. Les variables
quantitatives discrètes ont été présentées
sous formes de proportions ; les variables quantitatives continues ont
été présentées sous formes de moyenne (plus ou
moins l'écart type si elles ont suivi une distribution normale) et sous
forme de médiane (si c'est une distribution anormale).
Pour comparer le pourcentage, nous avons utilisé des tests
de Khi-carré, de Pearson.
Le test de Fischer a été utilisé quand
les conditions d'application de Khi-carré, de Pearson ne
répondaient pas.
L'association entre la variable dépendante et les
variables indépendantes a été faite par l'Odds Ratio (IC
à 95%).
2.6. CONSIDERATIONS
ETHIQUES.
Dans le cadre de gérer les conflits de valeurs en
assurant le libre consentement, la confidentialité des données de
ce travail a été assurée par la recherche d'octroi en
premier lieu de l'autorisation de recherche et récolte de données
du bureau central de la zone de santé d'Ibanda par le biais d'exposition
de l'attestation de recherche et l'aval des représentants des CSDT ou
les responsables des services.
Ainsi, nous avons mené de manière anonyme les
recherches dans la récolte des données et aussi nous avons
gardé d'une manière confidentielle la base de données
selon les instructions du bureau central de la zone.
2.7. DIFFICULTES RENCONTREES
Au cours de notre recherche, les difficultés
rencontrées sont liées d'une part à l'organisation des
services dans les différents CSDT de la zone de santé et d'autre
part à nous-même.
De l'organisation des services, nous citons la
difficulté à trouver certaines données liées
à l'étude, le refus de certains prestataires de fournir les
données de recherches ou la disponibilité des données de
recherche dans certains centres.
De nous-même, le problème de trajet à
parcourir pour atteindre les différents CSDT, le problème
financier qui est toujours à évoquer et le temps imparti pour
mener nos recherches.
Chapitre III. PRESENTATION DES RESULTATS
Tendance des perdus de vue
|
Année
|
2011 2012 2013 2014 TOTAL
|
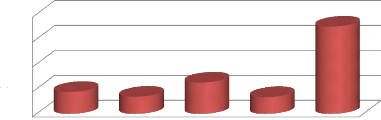
Evolution
40
30
20
10
0
8,82
6,89
12,59
6,75
%; 35,05
Figure 1. Evolution des perdus de vue dans la ZS Ibanda
de 2011 à 2014
Dans cette étude, 54 patients ayant interrompu le
traitement et déclarés PDV entre 2011 et 2014 ont fait l'objet
d'étude comparés à 108 patients ayant suivi le
traitement.
Ce graphique montre que la tendance à interrompre le
traitement avait un peu diminué entre 2011 et 2012 et qui a
augmenté entre 2013 et 2014.
Distribution des tuberculeux et perdus de vue

|
120
|
|
|
|
|
100 80 60 40 20 0
|
|
|
|
|
100
|
|
|
|
4,3
17,9
11,1
19,8
CSDT CH CELPA CS CIDASA CS CS PANZI HGR PANZI HM FARDC
MUHUNGU DIOCESAIN
Figure 2. Répartition des perdus de vue et des
autres issus de traitement selon les CDT/Ibanda Les résultats
issus de cette figure montrent que l'hôpital général de
référence de Panzi a proportion élevée des patients
tuberculeux (28,4%) par rapport aux autres centres de prise en charge.
Tableau 3. Caractéristiques
sociodémographiques de la population d'étude
|
Variables
|
Effectifs
|
%
|
Médiane
|
|
Age (ans)
|
|
|
32(4-71)
|
|
Moins de 30
|
68
|
42
|
|
|
30 et plus
|
94
|
58
|
|
|
Sexe
|
|
|
|
|
Masculin
|
108
|
66,7
|
|
|
Féminin
|
54
|
33,3
|
|
|
Etat civil
|
|
|
|
|
Célibataire
|
54
|
33,3
|
|
|
Marié
|
86
|
53,1
|
|
|
Divorcé et Séparé
|
4
|
2,5
|
|
|
Veuf/ve
|
18
|
11,1
|
|
|
Niveau d'étude
|
|
|
|
|
Sans
|
34
|
21
|
|
|
Primaire
|
57
|
35,2
|
|
|
Secondaire
|
62
|
38,3
|
|
|
Universitaire
|
9
|
5,6
|
|
|
Profession
|
|
|
|
|
Sans
|
71
|
43,8
|
|
|
Militaire
|
11
|
6,8
|
|
|
Policier
|
8
|
4,9
|
|
|
Elève et étudiant
|
14
|
8,6
|
|
|
Fonctionnaires (Etat et privé)
|
22
|
13,6
|
|
|
Commerçant
|
18
|
11,1
|
|
|
Autres (cultiv, ménagère, mécan, artisan)
|
18
|
11,1
|
|
|
Lieu de provenance
|
|
|
|
|
Zone
|
108
|
66,7
|
|
|
Hors zone
|
54
|
33,3
|
|
|
Religion
|
|
|
|
|
Catholique
|
72
|
44,4
|
|
|
Protestant
|
59
|
36,4
|
|
|
Kimbanguiste
|
15
|
9,3
|
|
|
Musulman
|
12
|
7,4
|
|
|
Témoin
|
4
|
2,5
|
|
Au vu de ce tableau nous observons que 58% des patients
tuberculeux suivis au traitement dans la ZS Ibanda ont 30 ans et plus et dont
l'âge médian est de 32(4-71) ans; ils sont majoritaires de l'HGR
de Panzi (28,4%) et HM FARDC (19,8%), de sexe masculin (66,7%), mariés
(53,1%), n'ont pas étudié ou ont étudié
jusqu'à l'école primaire (56,2%) et sans emploi (43,8%) ; la
plupart d'entre eux proviennent de la ZS (66,7%), catholiques (44,4%) et
protestants (36,4%).
Tableau 4. Résultat de traitement en fonction
des caractéristiques sociodémographiques.
|
Interruptions
|
Autres issus
|
de
|
OR (IC 95%)
|
p-value
|
|
n(%)
|
traitement
|
|
|
|
|
|
n(%)
|
|
|
|
|
Age (ans)
|
|
|
|
|
0,95
|
|
Moins de 30
|
22(35,5)
|
46(64,5)
|
|
1
|
|
|
30 et plus
|
32 (34,1)
|
62 (65,9)
|
|
1(0,5-2,2)
|
|
|
Sexe
|
|
|
|
|
0,59
|
|
Masculin
|
38(35,2)
|
70(64,8)
|
|
1,2(0,6-2,7)
|
|
|
Féminin
|
16(29,6)
|
38(70,4)
|
|
1
|
|
|
Etat civil
|
|
|
|
|
0,47
|
|
Célibataire
|
15(27,8)
|
39(72,2)
|
|
0,3(0-4,3)
|
|
|
Marié
|
29(33,7)
|
57(66,3)
|
|
0,5(0-5,4)
|
|
|
Divorcé et Séparé
|
2(50)
|
2(50)
|
|
1
|
|
|
Veuf/ve
|
8(44,4)
|
10(55,6)
|
|
0,8(0-10,7)
|
|
|
Niveau d'étude
|
|
|
|
|
0,03
|
|
Sans
|
9(26,5)
|
25(73,5)
|
|
2,8(0,2-70,1)
|
|
|
Primaire
|
26(45,6)
|
31(54,4)
|
|
6,7(0,7-152,4)
|
|
|
Secondaire
|
18(29)
|
44(71)
|
|
3,2(0,3-74,8)
|
|
|
Universitaire
|
1(11,1)
|
8(88,9)
|
|
1
|
|
|
Profession
|
|
|
|
|
<0,001
|
|
Sans
|
23(32,4)
|
48(67,6)
|
|
6,2(0,76-135,1)
|
|
|
Militaire
|
6(54,5)
|
5(45,5)
|
|
15,6(1,2-448,8)
|
|
|
Policier
|
8(100)
|
0(0)
|
|
Indéfini
|
|
|
Elève et étudiant
|
1(7,2)
|
13(92,8)
|
|
1
|
|
|
Fonctionnaires (Etat et privé)
|
7(31,8)
|
15(68,2)
|
|
6(0,5-143,3)
|
|
|
Commerçant
|
6(33,3)
|
12(66,7)
|
|
6,5(0,5-165,7)
|
|
|
Autres (cultiv, ménagère, mécan, artisan)
|
3(16,7)
|
15(83,3)
|
|
2,6(0,1-73,7)
|
|
|
Lieu de provenance
|
|
|
|
|
0,11
|
|
Zone
|
31(28,7)
|
77(71,3)
|
|
0,5(0,2-1,1)
|
|
|
Hors zone
|
23(42,6)
|
31(57,4)
|
|
1
|
|
|
Religion
|
|
|
|
|
<0,001
|
|
Catholique
|
25(34,7)
|
47(65,3)
|
|
7,4(0,9-160,4)
|
|
|
Protestant
|
21(35,6)
|
38(64,4)
|
|
7,7(0,9-168,5)
|
|
|
Kimbanguiste
|
1(6,7)
|
14(93,3)
|
|
1
|
|
|
Musulman
|
5(41,7)
|
7(58,3)
|
|
10(0,8-276,4)
|
|
|
Témoin
|
2(50)
|
2(50)
|
|
14(0,5-753,4)
|
|
(1) Classe de référence
Il ressort de ce tableau que certaines caractéristiques
sociodémographiques ou économiques comme le niveau
d'étude, la profession ou la religion sont des facteurs associés
à l'abandon du traitement de la tuberculose dans la zone de santé
d'Ibanda entre le 1er janvier 2011 et le 31 décembre 2014 partant des
critères d'association définis dans le plan d'analyse
(p<0,05).
Tableau 5. Facteurs liés aux
antécédents de traitement associés à l'abandon au
traitement de la
tuberculose
|
Interruption n(%)
|
Autres issus de traitement
n(%)
|
OR
(IC 95%)
|
p-value
|
|
Antécéd. de trait
|
|
|
|
0,94
|
|
Ancien TB
|
10(34,5
|
19(65,5)
|
1
|
|
|
Nouveau TB
|
44(33,1)
|
89(66,9)
|
1(0,4-2,6)
|
|
|
Type de malade
|
|
|
|
0,99
|
|
Nouveau cas
|
47(36)
|
89(64)
|
1,5(0,1-40,6)
|
|
|
Rechute
|
1(25)
|
3(75)
|
1(0-67,7)
|
|
|
Echec
|
2(25)
|
6(75)
|
1(0-42,5)
|
|
|
Transfert entrant
|
3(30)
|
7(70)
|
1,2(0-47,8)
|
|
|
Trait.après inter.
|
1(25)
|
3(75)
|
1
|
|
|
Facteurs d'expos
|
|
|
|
<0,001
|
|
Tabagisme
|
8(47,1)
|
9(52,9)
|
4,4(0,5-40,8)
|
|
|
Alcoolisme
|
3(33,3)
|
6(66,7)
|
2,5(0,2-31,4)
|
|
|
Malnutrition
|
5(29,4)
|
12(70,6)
|
2(0,2-19,9)
|
|
|
VIH/Sida
|
16(37,2)
|
27(62,8)
|
2,9(0,5-22,4)
|
|
|
Fumeurs
|
6(24)
|
19(76)
|
1,58(0,2-13,9)
|
|
|
Promiscuité
|
2(16,7)
|
10(83,3)
|
1
|
|
|
Diabète
|
4(26,7)
|
11(73,3)
|
1,8(0,2-18,5)
|
|
|
Aucun
|
10(41,7)
|
14(58,3)
|
3,5(0,5-29,9)
|
|
|
(1) Classe de référence
|
|
|
|
|
En observant les résultats de ce tableau dans l'analyse
uni variée nous trouvons que de toutes les caractéristiques
considérées comme antécédents, les facteurs
d'exposition à certaines maladies pris comme antécédents
ayant conduit au traitement de la TB par le patient a été
cité comme facteurs associé à l'interruption du traitement
(p<0,05).
Tableau 6. Facteurs cliniques associés à
l'abandon au traitement de la tuberculose
|
Interruption n(%)
|
Autres issus de traitement n(%)
|
OR (IC 95%) p-value
|
Résult de diagn. 0,06*
TPM+ 53(35,3) 97(64,7) 6(0,7-127,9)
TEP 1(8,3) 11(91,7) 1
Catégorie de malade 0,39
Catégorie I 48(35) 89(65) 1,7(0,5-5,1)
Catégorie II 6(24) 19(76) 1
* Test de Fischer
(1) Classe de référence
En analyse uni variée dans l'étude des facteurs
cliniques associés aux patients et le fait d'interrompre le traitement,
les résultats de ce tableau montrent que le patient ayant une TB
pulmonaire dont le résultat d'examen a été positif et
étant n'ayant pas encore suivi le traitement (catégorie I) est
plus exposé à interrompre le traitement que le patient
tuberculeux extra pulmonaire mais l'association n'est pas positive
(p>0,05)

80
17(15,7)
8(7,4)
68(62,9)
32(59,2)
21(38,9)
15(13,9)
1(1,9) 0(0)
< à 3 mois 3-4mois 5-6mois > à 6
mois
70
60
50
40
30
20
10
0
-10
Relation entre le résultat et la durée de
traitement
Autres issus de traitement
Interruption
Linéaire (Autres issus de
traitement) Linéaire
(Interruption)
Figure 3. Résultat de traitement en fonction de
la durée de traitement (date de fin de
traitement)
En comparant les résultats de ce graphique
(interruption et autres issus de traitement) par rapport à la
durée de traitement, on observe que la courbe de tendance de
guérison augmentent en fonction de la durée de traitement se
situant entre le la date de début de traitement et la date de fin de
traitement (plus le patient suit le traitement, plus la chance de
guérison s'accroît) et l'association est positive (p<0,001).
Antécédents de traitement des PDV
60
50
40
30
20
10
0

10(18,5)
44(81,5)
54(100)
Ancien TB Autres (NC, E,
Figure 4. Interruption du traitement en fonction des
antécédents des tuberculeux.
Les résultats issus de cette figure montrent qu'en
comparant les tuberculeux ayant interrompu le traitement avec les autres issus
de traitement, il ressort que 81,5% des TB ayant interrompu le traitement
n'avaient jamais été suivi au traitement de la tuberculose et
seulement 18,5% avaient déjà été traité dans
l'ancien temps (anciens tuberculeux comparés aux nouveaux cas de
tuberculeux, échecs thérapeutiques et les cas de transfert) mais
l'association n'est pas positive entre l'antécédent et
l'interruption de traitement (p=0,94).
Tableau 7. Relation entre l'interruption du traitement
et la durée de traitement (date de début
et de fin de
traitement).
|
Interrupti on
|
Autres issus traitement
|
OR (IC 95%)
|
p-value
|
|
n(%)
|
n(%)
|
|
|
|
Durée de traitement (mois)
|
|
|
<0,001
|
|
Inférieur à 3 21(38,9)
|
8(7,4)
|
223,1(25,2-5079,1)
|
|
|
Entre 3 et 4 32(59,2)
|
15(13,9)
|
181,33(23,1-3840,7)
|
|
|
Entre 5 et plus 1(1,1)
|
85(98,9)
|
1
|
|
|
(1) Classe de référence
|
|
|
|
En observant les résultats de ce tableau,
l'interruption du traitement comparé avec les autres issus de traitement
(guérison, échec, traitement achevé, transfert ou
décès), il ressort que de 54 patients ayant interrompu le
traitement et déclarés PDV, 98,1% d'entre eux ont interrompu le
traitement avant le cinquième mois de suivi et l'association est
positive (p<0,01).
Tableau 8. Facteurs liés au mode de traitement
associés à l'abandon au traitement de la
tuberculose
|
Interruption
|
Autres issus de
|
OR (IC
|
p-value
|
|
n(%)
|
traitement n(%)
|
95%)
|
|
|
Schéma thérap.
|
54(100)
|
108(100)
|
|
0,83
|
|
Première ligne
|
45(34,1)
|
87(65,9)
|
1,2(0,4-3,1)
|
|
|
Deuxième ligne
|
9(30)
|
21(70)
|
1
|
|
(1) Classe de référence
En analyse uni variée, les résultats qui
ressortent de ce tableau montrent que le schéma thérapeutique du
patient tuberculeux n'est pas considéré comme facteur
prédicteur de l'interruption du traitement de la TB dans cette
étude (p>0,05).
? Evaluation des capacités de fonctionnement des
CSDT de la zone de santé d'Ibanda.
Après entretien avec les responsables des services de
prise en charge des CSDT de la zone de santé d'Ibanda sur la
capacité de fonctionnement de leurs services, nous avons à
travers la grille d'interview leur adressé, trouvé que tous les
14 prestataires sont qualifiés et 93% d'entre eux ont été
formés dans la stratégie du programme antituberculeux
intégré mais ils disent n' avoir pas été
recyclés en cette matière.
Ces responsables affirment que leurs services sont
approvisionnés régulièrement en antituberculeux
malgré certaines ruptures qui s'observent ce dernier temps dans les
CSDT, 33% d'entre eux affirment conserver les médicaments dans des
bonnes conditions et moins de 30% affirment qu'ils accompagnent les patients
après leur traitement et l'application effective de la stratégie
DOTS est seulement effective dans 33% de ces structures.
Tous ces prestataires disent n'être pas motivés
par le programme national de lutte contre la tuberculose et tout le monde
affirme que leurs structures détectent plus de 70% de cas de maladie et
que ces structures guérissent plus de 85% de cas de patients.
Chapitre IV. DISCUSSION DES RESULTATS
Dans ce travail 162 patients ont été inclus dont
54 ayant été déclarés perdus de vue au cours du
traitement de la TB comparés à 108 autres patients ayant suivi le
traitement entre le 1er janvier 2011 et le 31 décembre 2014. Les
résultats de la figure 1 montrent que la tendance à interrompre
le traitement par les patients avait un peu diminué entre 2011 et 2012
et qui a augmenté en 2013 dans la ZS d'Ibanda (8,2% en 2011, 6,89% en
2012, 12, 59% en 2013 et 6,75% en 2014. Ces résultats de 2014 sur
l'interruption du traitement est le fruit des efforts conjugués par le
gouvernement congolais à travers le PNLT et les résultats de la
figure 1 montrent que l'hôpital général de
référence de Panzi a proportion élevée des patients
tuberculeux (28,4%) par rapport aux autres centres de prise en charge.
Ces résultats sont en association avec des conclusions
d'une étude menée au Tchad en 2012 par Ndeindo N (26). Cette
étude a montré qu'au niveau des structures de prise en charge,
les CDT les plus fréquentées peuvent dans certains cas
présenter les flux de tout sens soit dans le suivi des soins, soit dans
l'abandon ou soit déterminer le mode de traitement vue les couches que
ces grandes structures desservent ; les types de premiers recours aux soins des
patients étaient dans l'ordre décroissant dont les hôpitaux
(28,4 %), les parcours des soins aboutissant à l'HGRN semblaient avoir
compté plus d'étapes, p<0,0001.
Eu égard aux résultats du tableau 3, nous
trouvons que 58% des patients tuberculeux sont de la tranche de 30 ans et plus
et dont l'âge médian des patients est de 32 (4-71) ans mais les
résultats montrent que la catégorie la plus touchée se
situe entre 15 et 45 ans (73,5%). De la conclusion de plusieurs études
déjà menées sur la TB (7), a montré que cette
maladie sévit dans les couches de population actives ou inactives, 60
ans et plus. Ces résultats montrent que le sexe masculin est plus
affecté par la TB (66,7%) que le sexe féminin (33,3%) soit un
sexe ratio H/F de 2. Ces résultats se rencontrent avec ceux
trouvés par Tachfouti N et ses col (27) qui, les résultats de
leur étude ont trouvé que la proportion des abandons était
plus importante chez les hommes : 30.5% versus 13,6%.
Une étude menée au Tchad en 2012 par Ndeindo N
(26) a trouvé que l'âge médian des enquêtés
était de 32 ans, plutôt masculin (2 hommes pour 1 femme), la
moitié des patients appartenait à une classe socioprofessionnelle
défavorisée.
Partant du niveau d'étude, nous observons que 21% n'ont
pas étudié, 35,2% ont fait seulement l'école primaire,
38,3% ont étudié jusqu'à l'école secondaire et
seulement 5,6% ont étudié jusqu'à l'université. Par
rapport à la profession des patients, 43,8% n'ont pas d'emploi, 6,8%
sont des militaires, 4,9% sont des policiers, 7,4% sont des
élèves, 1,2% sont des étudiants, 13,6% sont des
fonctionnaires publics et privés, 11,1% sont des commerçants et
11,1% sont des cultivateurs, ménagères, mécaniciens et
artisans. De ces mêmes résultats, 66,7% des patients proviennent
de la zone de santé d'Ibanda et 33,3% proviennent d'autres zones de
santé zones de santé périphériques; 44,4% de ces
patients sont des catholiques, 36,4% sont des protestants, 9,3% sont des
kimbanguistes, 7,4% des musulmans et 2,5% sont des témoins (tableau
3).
Partant du tableau 4, les résultats issus de
l'étude indiquent qu'il y a relation entre l'interruption du traitement
et le niveau d'étude s'associe positivement, OR= 1,11(4,10-18,69) et
p=0,03. Les mêmes résultats indiquent que partant de la profession
des patients TB, par rapport au groupe de comparaison, 32,4% sont sans emploi,
54,5% sont des militaires, 100% des abandons sont des policiers ; par rapport
aux patients ayant interrompu le traitement, 42,5% sont sans emploi, 25,9% sont
des militaires et policiers.
Les résultats issus de cette étude montrent que
l'interruption du traitement est déterminée par la profession ou
la fonction des patients dans la zone de santé d'Ibanda, p=0,00. Ces
résultats montrent que la religion ou l'apparence à une
communauté chrétienne quelconque peut déterminer
l'interruption du traitement, p= 0,00.
Ces résultats corrèlent positivement avec ceux
publiés par plusieurs études dont celle menée par
Gelmanova IY. (1) qui a trouvé que l'adhésion au traitement anti
bacillaire semble être un phénomène multidimensionnel et
multifactoriel déterminé par l'interaction de quatre principaux
jeux de facteurs: des facteurs liés au patient dont certaines
caractéristiques sociodémographiques : âge, niveau
d'éducation, religion, culturel et économiques comme la
profession ou le niveau de ménage et que ces facteurs s'associaient
significativement à l'abandon du traitement de la TB (p
inférieure à 0,05).
Par ailleurs, il n'y a pas de différence
statistiquement significative entre l'interruption du traitement et le sexe,
l'interruption du traitement et l'état civil, l'interruption du
traitement et le lieu de provenance (p supérieure à 0,05).
Ces résultats sont en corrélation avec ceux
trouvés par J. M'Boussa et col (6) qui, dans les conclusions de leur
étude, il est apparu que l'ignorance des malades est la principale cause
de la non observance thérapeutique du traitement.
En effet, dans une étude menée par le
Comité national d'élaboration du programme de lutte contre la
tuberculose en France en 2009 (7) a montré que la TB sévit
surtout dans les couches les plus pauvres de la population, il est tout de
même justifié de savoir si les coutumes du pays, la mauvaise
connaissance de la maladie, de son mode de transmission et de son traitement,
les facteurs socioculturels donc, ont une influence ou non sur les abandons du
traitement de la tuberculose pulmonaire en dehors du non-respect des mesures de
la politique du traitement antituberculeux.
Enfin l'OMS (8) montre que bien que la plupart des tuberculeux
soient issus de la population générale, la maladie est
particulièrement problématique dans les groupes à «
haut risque » notamment les démunis, prisonniers, mal logés,
migrants sans papiers et autres groupes marginalisés, sont souvent
difficiles à atteindre par le biais de services de santé publique
traditionnels.
Ainsi, l'hypothèse selon laquelle certaines
caractéristiques sociodémographiques des malades tuberculeux
soignés dans les CSDT/Ibanda seraient des facteurs associés
à l'abandon au traitement a été confirmée.
Par rapport aux antécédents associés
à l'interruption du traitement de la TB, les résultats du tableau
5 montrent 81,4% des patients ayant interrompu le traitement étaient des
nouveaux cas de tuberculeux reçus au cours de la période
d'étude mais la différence n'est pas statistiquement
significative entre l'interruption du traitement et le fait d'être
nouveau cas (p inférieure à 0,05). Les résultats montrent
également que le type de malade suivi au traitement n'a pas
été associé à l'interruption du traitement, p=0,99.
Par ailleurs les facteurs d'exposition à la maladie ont
été prédicteurs, p=0,00. Ces résultats montrent que
par rapport au groupe de comparaison, 47,1% des patients ont été
tabagiques, 37,2% ont été séropositifs au VIH/Sida, 33,3%
ont été alcooliques, 29,4% ont été malnutris.
Une étude menée par Magalie Cator et ses col (4)
a montré que certaines maladies prédisposent au traitement de la
TB, notamment la séropositivité du VIH/Sida, l'alcoolisme, la
malnutrition,... Une autre étude réalisée par Pierre
Chaulet (25) a montré que la plupart des cas dépistés en
Afrique, les VIH-positifs représentent entre 11 et 13% de l'ensemble des
nouveaux cas de TB, la Région africaine comptant pour environ 80% de ces
cas.
Partant des facteurs cliniques ayant conduit à
l'interruption du traitement, par rapport au groupe de comparaison, 35,3% sont
des patients tuberculeux positifs qui ont interrompu le traitement dont la
microscopie est positive et 35% ont été de la première
catégorie des malades et aucun de ces facteurs n'a été
prédicteurs à l'interruption du traitement, (p supérieure
à 0,05) (tableau 6).
Les résultats de la figure 3 montrent également
une relation entre les résultats du traitement et la date de fin de
traitement. Comparés aux autres issus de traitement, dans cette figure
nous observons que la courbe de tendance de guérison augmente au fur et
à mesure que le traitement est bien observé à un moment
déterminé. Il y a une association positive entre la date de
début et la date de fin de traitement (p inférieure à
0,01).
Par rapport au groupe de comparaison, les résultats du
tableau 7 montrent que 59,2% des patients interrompent le traitement entre le
3e et le 4e mois de suivi, 38,9% avant leur troisième mois de suivi et
seulement 1,9% entre le 5e et 6e mois. Dans cette étude, la durée
du traitement a été considérée comme
déterminant prédicteur de l'interruption du traitement de la TB,
p<0,001.
Ainsi partant de ces résultats, l'hypothèse
selon laquelle certains antécédents liés au traitement,
les données cliniques et celles liées aux examens seraient aussi
des facteurs déterminants a été confirmée.
Les facteurs liés au mode traitement ayant conduit
à l'interruption du traitement de la TB a montré que 34,1% de ces
patients ont été de la première ligne et donc n'avaient
jamais suivi le traitement, et seulement 30% par rapport au groupe de
comparaison avaient déjà suivi le traitement dans le passé
; il n'y a pas eu association entre l'interruption du traitement et le
schéma thérapeutique du patient tuberculeux (p supérieure
à 0,05).
Ainsi de ces résultats, l'hypothèse de cette
étude selon laquelle le mode de traitement des patients tuberculeux
serait aussi un facteur déterminant de cette perte de vue a
été infirmée.
L'évaluation des capacités de fonctionnement des
CSDT de la zone de santé d'Ibanda a trouvé que tous les 14
prestataires sont qualifiés et 93% d'entre eux ont été
formés dans la stratégie du programme antituberculeux
intégré mais ils disent n'avoir pas été
recyclés en cette matière. Ces responsables affirment que leurs
services sont approvisionnés régulièrement en
antituberculeux malgré certaines ruptures qui s'observent ce dernier
temps dans les CSDT, 33% d'entre eux affirment conserver les médicaments
dans des bonnes conditions et moins de 30% affirment qu'ils accompagnent les
patients après leur traitement et l'application effective de la
stratégie DOTS est seulement effective dans 33% de ces structures. Tous
ces prestataires disent n'être pas motivés par le programme
national de lutte contre la tuberculose et tout le monde affirme qu'il
détecte plus de 70% de cas de maladie et guérit plus de 85% de
cas de patients.
Ces résultats se rencontrent avec ceux d'autres
chercheurs dont celle de l'enquête réalisée par J. M'Boussa
et col. (6) qui a montré que les auteurs pensent que la
responsabilité est partagée, car le volet information,
éducation et communication relevant des professionnels de santé
et étant des éléments essentiels de l'organisation de
soins, a une influence non négligeable sur la non observance de
traitement.
Partant de ces informations recueillies auprès des
prestataires, l'hypothèse qui part des éventuels résultats
de traitement des tuberculeux et certains facteurs liés au
système de santé comme facteurs associés à cette
perte de vue dans la zone de santé d'Ibanda a été
infirmée.
LIMITE DE L'ETUDE.
Cette étude étant une cohorte historique n'a pas
permis d'identifier et analyser tous les facteurs impliqués dans
l'interruption du traitement de la tuberculose dans la zone de santé
d'Ibanda.
Cette étude a eu des limites par rapport au
caractère rétrospectif et se réalisant à partir des
dossiers des patients tuberculeux.
Le fait que certaines données ne sont pas disponibles
voire fiche de suivi de traitement des malades et le nombre faible de patients
à inclure dans l'étude et l'insuffisance d'exploration de
certains dossiers des patients.
Nous espérons que d'autres chercheurs pourront
s'investir pour apporter des solutions durables et plus
d'éclaircissement à nos résultats de recherche.
CONCLUSION GENERALE ET RECOMMANDATIONS
1. CONCLUSION GENERALE
Ce travail étant le fruit d'une étude
menée dans le district sanitaire de Bukavu en général et
dans la zone de santé d'Ibanda en particulier a porté sur les
Déterminants prédictifs des perdus de vue parmi les tuberculeux
soignés dans les centres de diagnostic et de traitement de la
tuberculose/Ibanda entre le 01 Janvier 2011 et le 31 Décembre 2014.
Ce travail étant circonscrit dans le 6e objectif du
millénaire pour le développement qui est celui de combattre le
VIH/Sida, le paludisme et d'autres maladies... a concerné 54 patients
tuberculeux ayant suivi le traitement et déclarés perdus de vue
comparés 108 autres patients tuberculeux ayant suivi le traitement au
cours de la même période d'étude. Les questions ayant
motivé notre recherche de savoir quels sont les facteurs
sociodémographiques et économiques qui seraient à la base
de l'abandon du traitement des tuberculeux soignés dans les CDT Ibanda,
quels sont les antécédents liés traitement antituberculeux
et quelles sont les données cliniques et des examens de ces patients,
quel est le mode de traitement de ces patients tuberculeux ayant
abandonné le traitement, et enfin quels sont les éventuels
résultats de traitement et la qualité du système de
santé dans la prise en charge de ces patients? Et des hypothèses
selon lesquelles certaines caractéristiques sociodémographiques
des patients tuberculeux, le mode de traitement de ces patients, certains
antécédents liés au traitement, les données
cliniques et celles liées aux examens et enfin les éventuels
résultats de traitement des tuberculeux et certains facteurs liés
au système de santé seraient des facteurs associés
à cette perte de vue dans les CSDT de la zone de santé
d'Ibanda.
Ce travail a eu comme objectif général
d'identifier les facteurs associés à l'abandon du traitement
antituberculeux des patients soignés tuberculeux comme objectifs
spécifiques de déterminer les caractéristiques
sociodémographiques et économiques, déterminer le mode de
traitement de ces patients, déterminer les antécédents qui
ont conduit au diagnostic et au traitement du patient et les données
cliniques ou para cliniques et des examens des patients et enfin montrer les
éventuels résultats et apprécier la qualité de la
prise en charge des malades tuberculeux soignés et suivis dans les
CSDT/Ibanda.
Cette étude est une cohorte historique des patients
tuberculeux ayant été suivis et réalisée à
partir de leurs dossiers, avec une fiche d'observation et une grille
d'interview.
Les résultats de nos recherches ont abouti aux
résultats suivants :
- 28,4% des patients tuberculeux ont été suivis
à l'HGR Panzi et 19,8% à HM FARDC ; 58% sont âgé de
30 ans et plus leur âge médian est de 32(4-71) ans; de sexe
masculin (66,7%), mariés (53,1%), n'ont pas étudié ou ont
étudié jusqu'à l'école primaire (56,2%) et sans
emploi (43,8%) ; la plupart d'entre eux proviennent de la ZS (66,7%),
catholiques (44,4%) et protestants (36,4%).
- Certaines caractéristiques sociodémographiques
ou économiques comme le niveau d'étude, la profession ou la
religion sont des facteurs associés à l'abandon du traitement de
ces patients (p<0,05).
- De toutes les caractéristiques
considérées comme antécédents, les facteurs
d'exposition à certaines maladies du patient tuberculeux a
été cité comme facteur associé à
l'interruption du traitement (p<0,05).
Le patient tuberculeux pulmonaire positif et de 1ère
catégorie est plus exposé à interrompre le traitement que
celui extra pulmonaire, mais l'association n'a pas été positive
(p>0,05).
- L'interruption du traitement comparé avec les autres
issus de traitement (guérison, échec, traitement achevé,
transfert ou décès), cette étude a trouvé qu'il y a
association entre l'interruption du traitement et la durée du traitement
(p<0,01). La courbe de tendance de guérison augmente en fonction de
la durée de traitement se situant entre la date de début de
traitement et la date de fin de traitement.
- En analyse uni variée, aucun facteur lié au
mode de traitement n'a été associé à l'interruption
du traitement de la TB dans la zone de santé d'Ibanda (p>0,05).
- L'évaluation des capacités de fonctionnement
des CSDT de la zone de santé d'Ibanda a trouvé que sur l'ensemble
de 14 prestataires, 93% d'entre eux ont été formés dans la
stratégie du programme antituberculeux intégré mais ils
disent n'avoir pas été recyclés en cette matière,
la majorité des CSDT sont approvisionnés en intrants,
détectent plus de 70% de cas de tuberculeux et guérissent plus de
85% des patients.
Dans cette étude, il est apparu que les facteurs
prédicteurs sont certaines caractéristiques
sociodémographiques et économiques comme le niveau
d'étude, la profession et la religion ; certains
antécédents de traitement comme les facteurs d'exposition du
malade et les facteurs lié au temps comme la durée du traitement
du patient tuberculeux.
Par ailleurs, les facteurs liés au système de
santé ont été étudiés en évaluant les
capacités de fonctionnement des CSDT au près des prestataires de
la zone de santé.
2. RECOMMANDATIONS
a) Aux autorités politico-administratives et
sanitaires :
prestataires et un bon suivi des patients ;

le taux d'abandon dans les CDT ;
prise de conscience et ainsi un meilleur suivi de leur
traitement.
b) Au professionnel de santé :
|
faveur de la santé des communautés pour
s'assurer une auto prise en
|
|

charge ;
danger à interrompre le
traitement.
c) Aux futurs chercheurs
et ainsi lutter contre la perte de vue observée au
traitement antituberculeux.
Février 2014.
REFERENCE ET BIBLIOGRAPHIE
1. Gelmanova IY, et al. cité par LAMIA HASSANI.
Barriers to successful tuberculosis treatment in Tomsk, Russian Federation:
non-adherence, default and the acquisition of multidrug resistance.
Bulletin of World Health Organization. 2007; 85 (9): 703-711., p10.
2. T.M. Comolet et al. Les facteurs déterminant
l'observance du traitement antituberculeux en milieu urbain à Tamatave,
Madagascar. In Int J Tuberc Lung Dis 2 1998; (11): 891-897, 2008 ; p1.
3. Organisation Mondiale de la Santé et l'Union
internationale contre la tuberculose et les maladies respiratoires. Manuel de
la tuberculose, Mai 2007.
4. Magalie Cator et al. Les facteurs associés à
la non observance du traitement de la tuberculose active, Montréal
1992-1995, in Revue canadienne de santé publique volume 93, no. 2 ;
avril 2002, p1.
5. Organisation Mondiale de la santé. Rapport sur la
lutte Contre la tuberculose dans le monde, 2010 ; p2.
6. M'BOUSSA J et al. L'influence des facteurs socio-culturels
sur les abandons du traitement de la tuberculose pulmonaire en Gambie. In
Médecine d'Afrique Noire : 1999, 46-56 (10).
7. Comité national d'élaboration du programme
de lutte contre la tuberculose en France. L'observance du traitement de la TB ;
Paris, 2009.
8. OMS. Rapport 2013 sur la lutte contre la tuberculose dans
le monde, pp 3-4.
9. JM. Roder. Les facteurs impliqués dans l'abandon du
traitement anti bacillaire chez les patients atteints de tuberculose pulmonaire
à microscopie positive à Madagascar. Mémoire,
juillet 2010 ; p4.
10. PNLT. Guide de prise en charge de la TBC_PATI 5,
Kinshasa, Novembre 2014
11. PNLT. Traitements de la tuberculose et évaluation
des stratégies de contrôle, Kinshasa, 2012.
12. Alexandre CHARMILLON. Tuberculose en Seine-Saint-Denis :
déterminants de la perte de vue. Thèse de doctorat, Mai 2014,
p39.
13. LAMIA HASSANI. Les facteurs impliqués dans
l'abandon du traitement anti bacillaire chez les patients atteints de
tuberculose pulmonaire à microscopie positive. Mémoire : INAS,
Inédit, JUILLET 2010, p.10
14. Alexandre CHARMILLON. Tuberculose en Seine-Saint-Denis :
déterminants de la perte de vue. Thèse de doctorat, Mai 2014.
15. Rapport National OMD. Évaluation des
progrès accomplis par la RDC dans la réalisation des Objectifs du
Millénaire pour le Développement, RDC, 2012.
16. Rapports annuels de la Coordination Provinciale du PNT/SK
(2008-2013), Sud Kivu,
17. World Health Organization. Global Tuberculosis Control.
WHO, Report 2002. WHO, editor. WHO/CDS/TB/2002. 295. Geneva, 2002.
18. Rapport sur la Surveillance et le suivi de la tuberculose en
Europe, 2012
19. OMS. Rapport 2013 et 2014 sur la lutte contre la tuberculose
dans le monde, p2.
20. Institut de Recherche pour le Développement.
Amélioration de l'observance du traitement et des taux de
guérison de la tuberculose dans un pays d'endémie palustre, le
Sénégal, Octobre 2002.
21. El-C Julio RAKOTONIRINA et Coll. Facteurs associés
à l'abandon du traitement antituberculeux dans la ville d'Antananarivo,
Madagascar, Santé publique, Vol.21, pp 139-46, 2009.
22. M.L. Kruyt et coll. Situation réelle des patients
tuberculeux à frottis positif au Malawi dans les cas d'abandon du
traitement. In Bulletin of the World Health Organization, 77 (5): 386-91,
1999.
23. S. WEMBONYAMA et col. Médecine et Santé en
République Démocratique du Congo: De l'indépendance
à la 3e république in Médecine Tropicale, 2007, 67-5.
24. Mohamed Badi. Facteurs associés à
l'échec du traitement de la tuberculose pulmonaire à microscopie
positive à la préfecture d'Oujda Angads entre 2003 et
2012-Étude cas-témoins,
2013 ; p1.
25. Pierre Chaulet. Situation de la tuberculose dans le monde et
en Afrique. Alger, Novembre 2009 ; 25p.
26. Ndeindo Ndeikoundam Ngangro. Les déterminants du
recours aux soins des patients tuberculeux en milieu urbain au Tchad.
Thèse de doctorat-Santé publique et épidémiologie.
Université Pierre et Marie Curie-Paris VI, 2012.
27. Tachfouti N. et al. Les déterminants de l'abandon du
traitement anti bacillaire au Maroc. Laboratoire d'Epidémiologie, de
Recherche Clinique et de Santé Communautaire-CHU Hassan II, 2012,
15p.
........................................................

1. Fiche d'observation
2. Grille d'interview
FICHE D'OBSERVATION DES
ENQUETES
Sujet : Les déterminants
prédictifs des perdus de vue parmi les tuberculeux soignés dans
district sanitaire de Bukavu. Cas des
CSDT/IBANDA (du 01 janvier 2011 au 31
décembre 2014).
|
N°
|
Variables
|
Propositions
|
Observ ations
|
N°
|
Variables
|
Propositions
|
Observati
ons
|
|
1
|
Age
|
|
|
12
|
Type de malade observé
|
1. Nouveau cas 2. Rechute
|
|
|
|
|
|
|
|
1. Echec 4.Transfert entrant
|
|
|
|
|
|
|
|
5. Traitement après interruption
|
|
|
2
|
Sexe
|
2. Masculin
|
|
13
|
Résultats de diagnostic
|
|
|
|
|
3. Féminin
|
|
|
|
|
|
|
3
|
Etat civil
|
1. Célibataire 2.Marié
|
|
14
|
Catégorie en vue du traitement
|
|
|
|
|
3. Divorcé 4. Veuf/ve
|
|
|
|
|
|
|
4
|
Niveau d'étude
|
1. Sans 2. Primaire
3. Secondaire
|
|
15
|
Forme de tuberculose chez le perdu de vue
|
1. Pulmonaire
2. Extra pulmonaire
|
|
|
|
2. Universitaire
|
|
|
|
|
|
|
5
|
Profession
|
|
|
16
|
Schéma thérapeutique du perdu de vue
|
1. Première ligne
2. Deuxième ligne
|
|
|
6
|
Lieu de
|
1. Zone
|
|
17
|
Régime thérapeutique prescrit
|
1. 2RHZE/4RH
|
|
|
provenance/appartenan ce zone
|
2. Hors zone
|
|
|
au perdu de vue
|
2. 2SRHZE/1RHZE/5RHE
3. 2RHZ/4RH
|
|
|
7
|
Religion
|
1. Catholique 4. Musulman
|
|
18
|
Date prévue de contrôle
|
1. :
|
|
|
|
2. Protestante 5. Autres
|
|
|
|
2. C5 :
|
|
|
|
3. Kimbanguiste
|
|
|
|
3. C6 :
|
|
|
8
|
Antécédents liés au traitement
tuberculeux
|
1. Oui
2. Non
|
|
19
|
Résultat de traitement
|
|
|
|
9
|
BCG
|
1. Pas de cicatrice
|
|
20
|
Facteurs d'exposition à la TBC
|
1. Tabagisme 5. Fumeurs
|
|
|
|
2. Visible
|
|
|
|
2. Alcoolisme 6. Promiscuité
|
|
|
|
3. Douteuse
|
|
|
|
3. Malnutrition 7. Diarrhée
|
|
|
|
|
|
|
|
4. VIH/Sida
|
|
|
10
|
Date de début de traitement
|
|
|
21
|
Complément d'anamnèse
|
1. Céphalée 4.Diarrhée
2. Vertige 5. Autres
|
|
|
|
|
|
|
|
3. Fièvre 8. Aucun
|
|
|
|
11
|
Les symptômes et type de maladie
|
1. Toux 4. Température
2. Asthénie 5. Transpiration
|
|
22
|
Date de fin de traitement
|
|
|
|
|
3. Anorexie 6. Amaigrissement
|
|
|
|
|
|
GRILLE D'INTERVIEW ADRESSEE AU PERSONNEL SOIGNANT
DE LA ZONE DE
SANTE D'IBANDA.
Chers prestataires, dans le cadre de recherches de travail de
mémoire portant sur « les déterminants prédictifs
des perdus de vue parmi les tuberculeux soignés dans le District
Sanitaire de Bukavu. Cas des Centres de Dépistage et de Traitement de la
Tuberculose/Ibanda (du 01 Janvier 2011 au 31 Décembre 2014), nous
avons proposé quelques questions afin d'avoir un aperçu global
sur la perte de vue au traitement antituberculeux et proposer des piste de
solutions.
1. La qualité du personnel de la structure dans la prise
en charge de la tuberculose vous paraît-elle
bonne? 1. Oui 2. Non
2. Votre personnel est-il formé en PATI I ? 1. Oui 2.
Non
3. Votre personnel est-il recyclé en PATI II ? 1. Oui 2.
Non
4. Votre structure est-il régulièrement
approvisionné aux antituberculeux ?
5. La conservation des médicaments est-elle bonne ? 1.
Oui 2. Non
6. L'accompagnement des malades est-il régulier ? 1. Oui
2. Non
7. L'application de la stratégie DOTS est-elle effective
? 1. Oui 2. Non
8. Votre personnel est-il motivé par le PNLT ? 1. Oui 2.
Non
9. Plus de 70% des cas est-il détecté par votre
structure ? 1. Oui 2. Non
10. Plus ou moins 95% des cas est-il guéri par votre
structure ? 1. Oui 2. Non
......................................................
| 


