_
FACULTE DE MEDECINESERVICE
DE NEUROPSYCHIATRIE

Les facteurs étiologiques de la dépression
à Lubumbashi. Cas de l'hôpital Sendwe et du Centre
Neuropsychiatrique Joseph-Guislain(du 1er avril 2009 au 31 mars 2012)
Mémoire
présenté et défendu pour l'obtention du grade de docteur
en médecine
· Présenté par TSHILOMBO NTALAJA ELIE
· Dirigé par Dr KOBA BORA
Juillet 2013
DEDICACE
A Jésus-Christ le Dieu Tout Puissant, créateur des
visibles et des invisibles ; Le Grand Médecin qui nous a donné le
souffle de vie, la grâce de commencer et d'arriver au bout de nos
études,
A ma très tendre mère KAYOWA Marie- jeanne ;
A mon aimable père Joseph Daniel MUKADI ;
A mes frères John NZENZEKET, Ir Hénoc MUKADI,
Timothée NGINGIDI, Josué MUKADI ;
A mes soeurs Elodie MUSASA, Esther MUSUMBA, Rebecca MUKADI, Grace
MUKADI ;
A mon inoubliable bien-aimé grand frère Daniel
MUKADI dont le monde n'était pas digne ! ;
A mes précieux amis Esther MUJINGA et Dr Placide MPOYI
;
A tous mes bien-aimés,
Je dédie ce présent travail.
Elie TSHILOMBO.
EPIGRAPHE
« Durant les crises de dépression, que je n'ai que
trop connue, pareilles à celles que je trouvais alors, je prends honte
de moi, me désavoue, me renie, et comme un chien blessé, longe
les murs et vais me cachant ». Si le grain ne meurt (1926)
André Gide.
« Un homme n'a guère d'autres ennuis que
lui-même. Il est toujours à lui-même son plus grand ennemi,
par ses faux jugements, par ses vaines craintes, par son désespoir, par
les discours déprimants qu'il se tient à lui-même ».
Propos sur le bonheur (Alain)
« Mes chers amis ! Vous feriez mieux de détruire
votre ennemi avant que votre ennemi ne vous détruise... »
William Branham.
AVANT-PROPOS
Depuis la mise à exécution de la réforme de
l'enseignement à la faculté de médecine de
l'université de Lubumbashi, il est du devoir du finaliste du
deuxième cycle (doctorat) de présenter et défendre un
mémoire de fin d'études.
C'est ainsi que nous avons présenté ce
présent travail dont l'achèvement n'a été possible
sans l'apport du neuropsychiatre docteur KOBA BORA qui a accepté de le
diriger en dépit des ses innombrables occupations ! Nos remerciements ne
s'adressent pas seulement à elle, mais aussi au docteur BUGEME qui en a
été co-directeur.
Nos sentiments de gratitude à l'égard de nos amis,
compagnons de lutte et cousin(e)s : Aimée WALO, Jean TSHIMBALANGA,
Victor TSHIMBOWA, Crispin TSHIWAYI, Christian TSHIBWID, Joël NAKABAMB,
Grace LWAMBA, John PONGO, Jimmy USENI, Patrick KAYEMBE, Dr Olivier MUKUKU, ...
pour leurs conseils et leur soutien moral.
A tous les bien-aimés de Zoe Tabernacle, nous disons merci
pour leurs prières et soutien spirituel.
Elie TSHILOMBO.
RESUME
C'est une étude rétrospective, descriptive
analytique, qui a porté sur les facteurs étiologiques de la
dépression à Lubumbashi. Le but étant de contribuer
à la prévention de la dépression et à
l'amélioration de sa prise en charge en identifiant ses facteurs
étiologiques dans notre milieu. Nous l'avons menée au service de
Psychiatrie de l'Hôpital Sendwe ainsi qu'au Centre Neuropsychiatrique
Joseph Guislain pendant la période allant de 2009 à 2012.
Nous avons recueilli les données sur les fiches et dans
les registres des patients, en ayant sélectionné 85 cas des
patients hospitalisés ou ayant consulté pendant la période
susmentionnée et dont le diagnostic de dépression selon les
critères du DSM-IV-TR a été retenu.
Nous avons trouvé une prédominance des facteurs
environnementaux, les facteurs psycho-sociaux : la perte d'un être
cher dans 21,2% des cas, la déception amoureuse dans 12,9% des cas, les
difficultés financières dans 10,6% des cas, le divorce des
parents dans 9,4% des cas, le manque d'affection dans 9,4% des cas, le
divorce/la rupture des relations amoureuses dans 8,2%, les échecs
scolaires dans 8,2% des cas, les tensions familiales dans 7,1% des cas, le
conflit conjugal dans 5,9% des cas, les troubles sexuels dans 2,4% des cas, la
maltraitance dans 2,4% des cas, la grossesse non désirée dans
1,2% des cas. Certaines affections médicales générales
associées à la dépression ont été retenues
dans notre étude : le VIH/SIDA dans 7,1% des cas, le diabète
dans 4,7% des cas, la stérilité chez la femme dans 4,7%,
l'amputation de deux membres inférieurs pour cause de gangrène
dans 2,4%.
Nous avons enfin trouvé chez 11,8% des patients
l'existence d'un antécédent de dépression chez les parents
de premier degré faisant évoquer la probable existence des
facteurs génétiques (héréditaires).
INTRODUCTION
La dépression constitue aujourd'hui un problème
majeur de santé publique en raison des conséquences
médicales, psychosociales et économiques qu'elle induit
(MOLIMART M., 2008)
La dépression était la première cause
d'incapacité dans le monde en 2000 et figure aujourd'hui au
quatrième rang des 10 principales causes de morbidité. Et d'ici
2030, elle sera la principale cause de la charge de morbidité dans les
pays à revenu élevési l'on mesure son impact en tant que
cause de décès, de handicap, d'incapacité de travailler et
partant de la perte de productivité pour les entreprises, de
consommation des ressources médicales. (OMS, 2009)
La dépression touche davantage lesfemmes : environ deux
fois plus que les hommes (Valérie H., 2003). La dépression peut
apparaître à n'importe quel âge, même chez les
enfants ;elle affecte les personnes de façons différentes
et peut entraîner une grande diversité de symptômes
physiques, psychologiques (mentaux) et sociaux (THOMAS M., 2008).La plupart de
suicides commis chaque année en Europe sont liés à la
dépression (DONNA E. STEWART et coll., 1998).
Comme il en est de la plupart des maladies mentales, la
dépression est influencée par un ensemble de facteurs
étiologiques qui varient beaucoup d'une personne à l'autre, d'un
milieu à un autre. Mais dans la plupart de cas on trouve les facteurs
environnementaux (psycho-sociaux), physiologiques et génétiques
(RYAN N., 2003). Les principaux facteurs sociaux surtout chez les adolescents
comprennent notamment le stress négatif etles événements
désagréables de la vie, les relations difficilesentre pairs, une
faible estime de soi et une image corporellenégative, bref une
association des plusieurs facteurs à la fois (ANDREWS et al, 2006).
Plusieurs études sur la dépression ont
déjà été réalisées en Europe, un peu
moins en Afrique, et ànotre connaissance, aucune dans notre milieu.
Ainsi de tout ce qui précède émane l'intérêt
de cette étude dont l'objectif général est celui de
contribuer à la prévention de la dépression et à
l'amélioration de la prise en charge ; et les objectifs
spécifiques, d'identifier les facteurs étiologiques et de
présenter les aspects épidémiologiques et cliniques de la
dépression dans notre milieu. Il s'agit d'une étude
rétrospective, descriptive transversaleréalisée à
l'Hôpital Sendwe et au Centre Neuropsychiatrique Joseph Guislain durant
la période allant du 1er Avril 2009au 31 mars 2012, soit une
durée de trois ans.
Notre travail comprend deux grandes parties :
- Une première théorique : qui comprend les
définitions des concepts(humeur, dépression), les
généralités sur la dépression(formes cliniques
selon DSM - IV- TR, les facteurs étiologiques ainsi que le traitement de
la dépression) ;
- Une deuxième pratique : qui comprend la
présentation du milieu de recherche,les matériels et
méthode, la présentation des résultats obtenus, la
discussion et les commentaires;
- Enfin une conclusion et quelques recommandations.
CHAP I : GENERALITES SUR LA DEPRESSION
I.1 DEFINITIONS DES CONCEPTS
La dépression est un trouble de l'humeur : pour la
comprendre nous allons d'abord définir l'humeur.
- Humeur :
La notion d'humeur dérive de la conception des Anciens
selon laquelle notre vie psychique était gouvernée par 4
fluides : le sang, la bile, l'atrabile et la lymphe. La définition
la plus claire de l'humeur a été donnée par J. Delay en
1946 : « disposition affective fondamentale riche de toutes les
instances émotionnelles et instinctives, qui donne à chacun de
nos états d'âme une tonalité agréable ou
désagréable, oscillant entre deux pôlesextrêmes du
plaisir et de la douleur (Dictionnaire médical de la famille, 1998).
- Dépression
Ladépression est un état pathologique
caractérisé par une humeur triste et douloureuse associée
à une réduction de l'activité psychomotrice et à un
désintérêt intellectuel (Larousse médical 2006).
En psychiatrie (manuel DSM- IV-TR) on considère
généralement qu'une personne souffre d'une dépression
quand elle présente une série de symptômes associant un
état morbide, une tristesse généralisée qui envahit
tous les champs de son existence, une perte d'intérêt ou de
plaisir dans la plupart des activités et un ralentissement de
l'activité intellectuelle et motrice. Tout cela quotidiennement pendant
une période d'au moins deux semaines. Ce trouble de l'humeur concerne
le dehors et le dedans : rien de ce qui vient du dehors ne cause du
plaisir (anhédonie) et ce qui est dedans, le soi, est l'objet d'une
dévalorisation intense, voire d'une véritable haine, ce qui
entraine un sentiment de culpabilité et incite à l'auto -
punition avec un grand risque de suicide.
I.2 LES FACTEURS
ETIOLOGIQUES DE LA DEPRESSION
Même si on ne connaît pas les causes exactes de la
dépression, on sait qu'un certain nombre de facteurs interviennent dans
son développement, la pathogénie de la dépression est
encore mal élucidée, les auteurs s'entendent pour dire qu'il
n'existe pas de cause unique. Des facteurs physiques, hormonaux, sociaux,
psychologiques et affectifs peuvent tous jouer un rôle dans le
déclenchement de la maladie. C'est ce qu'on nomme «le modèle
biopsychosocial de la dépression», qui est accepté par la
plupart des chercheurs et cliniciens (Masmoudi J. et al, 2006).
Ceux-ci interagissent entre eux, de sorte que la
dépression, plutôt que d'avoir une seule cause, résulte la
plupart du temps de la rencontre du «terrain» d'une personne avec un
certain nombre de circonstances défavorables.
I.2.1. FACTEURS BIOLOGIQUES ET GENETIQUES
A) LES FACTEURS
BIOLOGIQUES
L'hypothèse monoaminergique
La découverte fortuite d'agents antidépresseurs
dans les années 1950 a conduit à formuler des hypothèses
physiopathologiques
sur l'origine de la dépression qui s'appuient sur les connaissances
acquises au sujet du mode d'action de ces agents. Ces hypothèses sont
réfutées par plusieurs faits maintenant communément admis
en psychiatrie :
· Le nombre de personnes ne répondant pas aux
traitements monoaminergiques est important;
· Il existe une phase de latence entre la prise de ces
médicaments et l'observation de leurs effets, quand il y en a;
· Une baisse de monoamines ne cause pas de
symptômes chez les personnes saines;
· Une élévation de monoamines ne cause pas
d'effets antidépresseurs rapides.
Certaines études montrent une corrélation entre
la dépression et l'activité des
neurotransmetteurs
pour notamment trois d'entre eux : la
sérotonine,
la
norépinephrine
et la
dopamine. Dans
l'activité cérébrale, les neurotransmetteurs participent
à la régulation de l'activité émotionnelle, la
réaction au stress, la régulation des cycles du sommeil,
l'appétit et la sexualité. Les antidépresseurs ont une
action sur les taux et la régulation de l'équilibre de ces
neurotransmetteurs. La plupart participent à l'augmentation les taux des
monoamines -- les
neurotransmetteurs
sérotonine,
norépinephrine
et
dopamine -- dans la
synapse. Certains affectent
les
récepteurs
des neurones directement.
Il est établi qu'un mauvais fonctionnement du circuit
de noradrénaline ou de sérotonine est lié, du moins
indirectement, à la dépression chez certains individus. Les
études permettant d'affirmer une telle association se fondent sur
l'hypothèse que l'administration de mélanges d'acides
aminés autres que la tyrosine et le tryptophane, créant une
compétition pour l'accès du tryptophane et de la tyrosine au
cerveau et épuisant les réserves de matière
première pour produire les monoamines, créera une symptomatologie
dépressive et ce, plus rapidement chez les sujets ayant une
prédisposition démontrée à la dépression.
C'est effectivement ce qui est observé. Toutefois, cette preuve
négative, basée sur les effets de l'absence relative de
monoamines, ne permet pas d'affirmer quoi que ce soit sur les mécanismes
en jeu, sinon que le manque de monoamines est une
condition
suffisante, mais pas forcément
nécessaire,
pour causer une dépression.
La monoamine oxydase
L'hyperactivité d'une enzyme (la
monoamine oxydase)
a été démontrée chez certains dépressifs
grâce à une étude scintigraphique cérébrale.
La noradrénaline serait détruite pendant sa traversée par
cette enzyme en trop forte concentration, et transformée en une
substance qui se dose dans les urines, le
méthoxyhydroxyphénylglycol (MHPG). Des observations ont
montré une excrétion urinaire de MHPG (venant de la
noradrénaline) diminuée chez de nombreux sujets
déprimés sous traitement. Cela expliquerait l'efficacité
de certains traitements anciennement prescrits, de type
inhibiteur
de monoamine oxydases (IMAO).
L'hypothèse synaptique
Cette théorie évoque une anomalie du nombre des
récepteurs post-synaptiques. Elle concerne encore les monoamines
neuromédiatrices mais selon un modèle différent. Le nombre
des récepteurs où viennent se fixer les neurotransmetteurs
après leur traversée de la
synapse n'est pas
fixé mais il se modifie en fonction de leur quantité afin de
maintenir une transmission d'influx assez constante : s'il y a beaucoup de
neurotransmetteurs, le nombre des récepteurs va tendre à
diminuer ; le message nerveux passera mal ; si, à l'inverse,
il y a peu de transmetteurs le nombre s'accroît pour recevoir au mieux
les neurotransmetteurs afin de préserver le plus possible la
transmission ; s'il s'accroît trop les récepteurs ne sont
plus assez stimulés. Par ailleurs, la sensibilité de ces
récepteurs peut être modulée par divers
mécanismes.
L'hypothèse
« HPA »
L'hypothèse d'une implication de l'axe
hypothalamo-hypophyso-surrénalien (HPA axis) dans la
dépression s'appuie sur l'observation clinique (les personnes
dépressives montrent une hyperactivation de cet « axe du
stress » ; l'inhibition prolongée de l'action cause un
état dépressif) et sur des résultats en laboratoire
démontrant un effet délétère de l'exposition
prolongée (mais pas aigüe) aux
glucocorticoïdes
sur diverses structures cérébrales.
Le
cortisol est
significativement augmenté en cas de dépression, secondairement
à l'augmentation de la
CRH
(cortico releasing hormon). Par contre, les médicaments ciblant
l'inhibition de sa production se sont révélés d'une
efficacité décevante. Les effets des glucocorticoïdes ne
sont pas directs et immédiats, mais chroniques et
dégénératifs, c'est pourquoi la recherche se tourne vers
les moyens, d'une part, de gérer le stress sur de longues
périodes (par la psychothérapie principalement) et, d'autre part,
vers les facteurs neurotrophes qui agissent de façon marquée sur
l'
hippocampe
et où le cortisol agit principalement pour induire des symptômes
dépressifs.
L'hypothèse neurotrophe
L'
hypothèse
neurotrophe énonce que diverses neuro-hormones et d'autres
messagers chimiques, collectivement appelées
facteurs
neurotrophes, déterminent le degré d'innervation des
structures cérébrales. Bien que la croissance de certaines aires
cérébrales puisse stimuler certaines régions
suractivées lors du stress et dans la dépression, il est
établi que le stress chronique entrave la naissance de nouveaux neurones
dans l'hippocampe qui est corrélée avec la dépression.
B) LES FACTEURS
GENETIQUES
On sait maintenant que des facteurs génétiques
(ou héréditaires) qui affectent le fonctionnement du cerveau
peuvent rendre une personne plus fragile à la dépression.
Par exemple, les personnes dont les parents proches ont
souffert d'une dépression ont 15 % de risque d'en développer une
aussi alors que chez les personnes dont les parents proches ne sont pas
dépressifs les risques sont de seulement 2 à 3 %. De plus, des
enfants nés de parents ayant des antécédents de
dépression mais adoptés par des parents ne souffrant pas de cette
maladie risquent malgré tout de faire une dépression dans 15 %
des cas. Chez les jumeaux identiques (donc possédant exactement les
mêmes gènes), les probabilités pour un des jumeaux de vivre
une dépression si l'autre en a vécu une montent à 70 %.
Même si certains gènes sont impliqués dans
la dépression, il ne semble pas qu'ils déclenchent
inévitablement la maladie. Ils se contenteraient de transmettre une
susceptibilité à entrer plus facilement dans un état
dépressif. Susceptibilité que des traits de caractères
particuliers ou qu'un événement extérieur pourrait
transformer en véritable dépression.
I.2.2 FACTEURS PSYCHOLOGIQUES
De nombreux aspects de la personnalité et de son
développement apparaissent être intégralement responsables
de l'occurrence et de la persistance de la dépression, et engendrent des
émotions négatives en tant que précurseurs communs. Bien
que les épisodes dépressifs soient fortement liés aux
évènements, le style caractéristique d'un individu peut
être soigné lorsque ceux-ci paraissent moins importants ou
disparaissent partiellement ou totalement. De plus, une faible
estime de soi et des
pensées pessimistes ou superflues sont liées à la
dépression.
L'histoire de la personne, fait de souffrances vécues
pendant l'enfance, ou au contraire d'encouragements et d'occasions
d'épanouissement façonne le caractère particulier d'un
individu qui le rend plus ou moins sensible à la dépression. Ceux
qui éprouvent constamment des difficultés dans leurs relations,
ont des problèmes de communication ou souffrent de solitude risquent
davantage de vivre des épisodes dépressifs. De même,
l'absence d'une relation étroite, de confiance, qu'il s'agisse d'une
relation amoureuse ou amicale, peut augmenter le risque de dépression.
La qualité du soutien que nous recevons de nos relations
interpersonnelles contribue donc à réduire les réactions
physiques et émotionnelles au stress et ainsi à protéger
contre la dépression.
I.2.3 FACTEURS ENVIRONNEMENTAUX
A) LES FACTEURS
SOCIAUX
Une maltraitance (
physique,
émotionnelle,
sexuelle etc.)
sur mineur par quelqu'un de son entourage développe sa
personnalité et crée un très grand risque de
dépression ainsi que d'autres troubles mentaux associés. Des
dérangements dans la vie familiale, tels qu'une dépression
parentale (particulièrement maternelle), des conflits familiaux ou des
cas de divorce, la mort d'un parent, ou autre perturbation dans le domaine
parental engendre un grand risque de dépression.
Des événements extérieurs à
l'individu peuvent contribuer au développement d'une dépression,
comme le décès d'un être cher, une séparation, la
perte d'un emploi, des problèmes financiers, une blessure ou une maladie
invalidante, la situation de famille, la naissance d'un enfant,
scolarité, le revenu, bref les événements stressants.
La
pauvreté et l'
isolement social
sont généralement associés à de hauts risques de
problèmes mentaux : l'isolement social représente un risque
pour la santé comparable au tabagisme.
B) LES FACTEURS
RELIGIEUX
La littérature n'est pas beaucoup documentée
sur cet aspect mais il est dit seulement que sous l'angle de la
spiritualité,
la dépression arrive probablement moins parmi les religieux. Les
personnes religieuses pourraient être plus aptes à donner un sens
à leurs épreuves, être mieux soutenues par leur
communauté de foi ou être mieux outillées pour vaincre
leurs propres difficultés en aidant les autres (KASEN et al., 2012)
I.2.4 FACTEURS TOXIQUES
L'alcool est dépressogène; alors que son usage
ponctuel peut produire un effet de bien-être, son usage
répété finit par favoriser l'émergence de
symptômes dépressifs. Lors d'un sevrage de quelque toxique (alcool
mais aussi tabac, cannabis, héroïne) des symptômes
dépressifs sont fréquents, éventuels facilitateurs d'une
reprise de l'intoxication.
La dépression peut être une réaction
secondaire à la prise d'un médicament. Certains
médicaments antihypertenseurs, les corticothérapies, certains
traitements immunitaires (interféron), les thérapeutiques
hormonales ne sont pas recommandées chez les sujets présentant
des antécédents de dépression, en raison de leurs
possibles effets dépressogènes.
D'après le DSM-IV,
un diagnostic clinique peut être effectué si la cause est
perçue comme étant due aux effets psychologiques directs d'une
substance (
drogue,
alcoolisme,
médicaments) ; lorsqu'un syndrome est perçu comme
ressemblant à une dépression majeure, et est immédiatement
causé par un abus de substance ou par une réaction adverse
à la drogue, il est classifié en tant que « troubles
induits par une substance ». L'
alcoolisme et une
très forte consommation d'alcool augmentent significativement le risque
de développer une dépression majeure. De façon similaire
à l'alcool, les benzodiazépines augmentent le risque de
développer une dépression majeure ou empirer une
dépression existante. Ce risque peut en partie être dû aux
effets de la drogue sur la
neurochimie, tels comme
des niveaux bas de sérotonine et de noradrénaline.
I.2.5 FACTEURS SOMATIQUES
Hippocrate soulignait déjà l'unité
psychosomatique de l'homme, qui est à la fois corps et esprit ; la
maladie mentale n'est jamais indépendante du corps. La douleur morale
est implacable, associée à une inhibition psychomotrice qui
transforme un homme actif en une épave n'espérant que le refuge
de son lit. Lentement l'anxiété du sujet grandit avant que
l'angoisse ne survienne avec son cortège habituel : gorge serrée,
estomac noué, poids sur la poitrine, fatigue insurmontable. Le
pessimisme colore non plus en gris mais en noir gluant la perception de
l'avenir. Le sentiment d'anxiété agit sur l'insatisfaction
profonde et provoque les auto-accusations ou auto-culpabilités sans
raison. Cette douleur morale du dépressif entraîne un atroce
malaise générant des désordres hormonaux, alimentaires,
voire des gestes suicidaires beaucoup plus graves et radicaux.
Chez la femme, un changement de statut hormonal peut
être contemporain d'états dysphoriques (instabilité de
l'humeur, anxiété...) : pendant les phases
prémenstruelles, enfin de grossesse, à la ménopause.
Toutes les maladies endocriniennes telles que
hypothyroïdie, insuffisance surrénale etc. peuvent se
révéler ou se compliquer d'un état dépressif.
Ainsi, est-il assez fréquent de doser les hormones thyroïdiennes
pour éliminer une dépression secondaire au trouble
thyroïdien.
Les maladies neurologiques sont également susceptibles
de s'annoncer par un état dépressif: tumeur
cérébrale, maladie dégénérative
(sclérose en plaques, maladie de Parkinson, maladie d'Alzheimer),
maladie vasculaire.
Des maladies de l'immunité telles que les maladies de
système (lupus érythémateux disséminé,
polyarthrite rhumatoïde ...) sont souvent compliquées par une
dépression. Il en est de même des maladies virales (HIV, etc.)
I.2.6 TROUBLES NEUROPSYCHIATRIQUES ET SOMATIQUES ASSOCIES
La maladie, qu'elle soit grave ou qu'elle survienne chez un
sujet fragile, constitue une atteinte de l'intégrité corporelle
et provoque secondairement un ébranlement de l'équilibre
psychique. On peut observer une altération de l'image du corps, du
sentiment d'existence, éventuellement de l'identité sociale, et
dans certains cas de l'identité psychique.
Si de tels troubles apparaissent, ils seront fort
variés dans leur intensité et leur durée, non seulement en
fonction de la gravité de la maladie et de ses contingences, mais aussi
en fonction des représentations qu'en a la personne malade, de son
identité subjective, de sa vie familiale et de son entourage, de ses
investissements professionnels et sociaux, etc.
La maladie organique, surtout si elle est grave, est
associée à une réalité ou à un sentiment de
perte, avec par exemple :
· une limitation des capacités physiques et
intellectuelles
· une perte de liberté
· des contraintes temporelles
· une perte d'autonomie.
La dépression constitue alors un mouvement
défensif, naturel et peut-être une réaction bien
adaptée à une situation où le sujet malade doit faire le
deuil de sa bonne santé, renoncer à toutes sortes
d'activités, de projets et de plaisirs et où son image
narcissique est plus ou moins fortement détériorée.
1. Dépression
et démence :
Toutes les démences, qu'elles soient
dégénératives corticales et surtout sous-corticales et
plutôt vasculaires peuvent être associées à des
épisodes dépressifs au cours de leur évolution. Les
problèmes physiopathologiques et cliniques sont complexes. Mais selon
des études on a noté que :
- La dépression y est plus fréquente chez les
déments que dans la population générale
- 50% des déments présentent des manifestations
dépressives.
- Une dépression majeure est rencontrée dans 17%
à 31% des maladies d'Alzheimer ; à noter qu'un ATCD familial de
trouble de l'humeur prédispose les patients atteints de maladie
d'Alzheimer à la dépression (STEYER N., 2001).
2. Dépression
et maladie de Parkinson:
Globalement et très schématiquement, une
hypoactivité dopaminergiqueexiste dans la dépression. Comme dans
la Maladie de Parkinson, elle affecte les noyaux de la base et le cortex
frontal. De plus, dans la dépression, certaines structures
cérébralesgrossissent, d'autres régressent, comme
l'hippocampe, le cortex frontal et les structures de la base qui sont moins
irrigués, ce qui nous rapproche encore des problèmes
observés dans la Maladie de Parkinson (AUTRET L., 2006)
Ce sont ces similitudes dans les circuits neurologiques
touchés qui expliquent que les signes dépressifs puissent
accompagner, voire précéderles signes parkinsoniens dans la
maladie. Ce seraient les changements anatomiques et biologiques propres
à la Maladie de Parkinson qui provoquent un certain nombre de signes
cliniques, dont les premiers visibles sont parfois ceux d'une
dépression. On ne peut pas dire qu'une dépression amène
une Maladie de Parkinson dans son sillage, mais bien l'inverse : la Maladie de
Parkinson en développement, peut s'annoncer par une première
dysrégulation neurologique qui va s'exprimer comme une dépression
(AUTRET L., 2006).
Certaines études ont retrouvé dans les facteurs
de risque de développer la maladie de Parkinson (à long terme) le
fait d'avoir des antécédents de dépression. La
dépression peut aussi survenir plus tard dans la Maladie de Parkinson,
en raison des causes suivantes : certains médicaments comme la L-Dopa et
d'autres médicaments prescrits pour d'autres maladies associées
ont un effet dépressogène (AUTRET L., 2006)
Toutes les personnes atteintes de la Maladie de Parkinson ne
seront pas systématiquement dépressives. Les personnes atteintes
de la Maladie de Parkinson sont cependant plus sujettes à vivre des
périodes de dépression que l'ensemble de la population. En
moyenne 40% des Malades de Parkinson sont dépressifs, et dans certains
cas, la dépression précède les premiers signes
neurologiques (AUTRET L., 2006).
3. Dépression
et AVC :
Il pourrait paraitre évident que la dépression
ne soit que la conséquence directe du handicap et des changements
brutaux dans la vie quotidienne induits par l'attaque cérébrale.
En effet, la dépression est plus fréquente chez les patients
ayant présenté une attaque cérébrale
sévère et dont le handicap est plus important. Pourtant, les
choses sont sans doute plus complexes, car il semble exister des facteurs de
risque au développement d'une telle complication. Par exemple, la
dépression post-AVC est plus fréquente chez les patients
âgés, chez les femmes etc. (VERDELHO A., 2005)
La dépression survient chez environ 25 % des patients
au décours d'un AVC (STEYER N., 2001)
4. Dépression
et diabète
On sait désormais que les personnes atteintes de
diabète sont beaucoup plus exposées à la souffrance
morale, en particulier à la dépression. En outre, de plus en plus
d'études révèlent une relation bidirectionnelle entre ces
deux conditions. La dépression entraîne une suractivation de l'axe
hypotalamo-hypophysosurénalien, du système sympathique et des
cytokines pro- inflammatoires. Tous ces éléments contribuent
à une insulino-résistance qui entraîne un diabète.
Les diabétiques dépressifs présentaient un moins bon
contrôle glycémique et une plus grande prévalence des
complications du diabète (rétinopathie, néphropathie,
neuropathie, dysfonction sexuelle et complications macro-vasculaires) (TALON
JEAN - MARC., 2005).
5. Dépression
et cancers
La prévalence des épisodes dépressifs
chez les patients atteints d'une affection cancéreuse est importante,
notablement plus élevée qu'en population générale.
Ainsi, 20% des patients ayant reçu un diagnostic de cancer au cours des
12 mois précédents souffrent d'un trouble dépressif
(EMMANUELLE C et coll., 2005)
Chez certains patients, ces deux pathologies peuvent survenir
de façon indépendante l'une de l'autre. Ce cas de figure est
relativement rare. De nombreux travaux ont montré que la
dépression ou la dépressivité seraient en cause dans la
survenue de certains cancers (EMMANUELLE C et coll., 2005).
Certains cancers peuvent être la cause de syndromes
dépressifs. Il s'agit du type de relations le plus commun. Les
mécanismes en cause peuvent être de trois types :
- biologiques et/ou lésionnels ;
- iatrogéniques, qui devront être
systématiquement évoqués ;
- psychologiques : la dépression survient alors en
réaction à la maladie physique et aux deuils qu'elle impose :
deuil de sa santé physique, de son rôle social, de la
possibilité de voir évoluer sa famille, deuil de sa prise en
charge médicale intensive lorsque l'état clinique
s'améliore. Ces mécanismes ne sont pas exclusifs les uns des
autres, et, pour la majorité des patients, plusieurs mécanismes
parmi les précédents sont intriqués (EMMANUELLE C et
coll., 2005).
6. Dépression
et VIH/SIDA
La prévalence des troubles mentaux chez les personnes
infectées par le VIH est considérablement plus
élevée que dans la population en général. En outre,
le VIH tend à être essentiellement présent dans les
populations hautement vulnérables, marginalisées et
stigmatisées ; en particulier, on trouve chez les professionnels du
sexe, les hommes ayant des rapports sexuels avec des hommes, les toxicomanes et
les prisonniers des niveaux de troubles mentaux plus élevés que
dans la population en général. Une plus grande détresse
psychologique est fréquente chez les personnes infectées par le
VIH (MARIE- JOSE B., 2006).
Des études menées à la fois dans les
pays à faible revenu et dans les pays à revenu
élevé ont permis de constater des taux de dépression plus
élevés chez les personnes séropositives pour le VIH par
comparaison aux groupes de contrôle séronégatifs. Le niveau
de détresse semble souvent lié à la gravité des
symptômes de l'infection à VIH. L'expérience des
symptômes dépressifs et la capacité à se soigner
peuvent varier en fonction des attitudes face aux difficultés et de la
capacité acquise à réagir. L'entourage familial et le
soutien du partenaire peuvent aussi avoir une incidence sur les
conséquences dans le domaine de la santé mentale (OMS, 2008)
I.3FORMES CLINIQUES DE LA DEPRESSION SELON LE DSM-IV-TR
Par convenance, pour notre travail, nous utiliserons la
classification selon le DSM-IV. La section des troubles de l'humeur est
organisée de la façon suivante dans le manuel diagnostique et
statistique des troubles mentaux (DSM-IV-TR, 2000) :
· Episodes thymiques
- Épisode dépressif majeur
- Épisode maniaque
- Épisode mixte
- Épisode hypomaniaque
Dans cette série nous ne parlerons que de
l'épisode dépressif majeur qui nous intéresse pour notre
étude.
· Troubles dépressifs
- Trouble dépressif majeur
- Trouble dysthymique
- Trouble dépressif non spécifié
· Troubles bipolaires
- Trouble bipolaire I
- Trouble bipolaire II
- Trouble cyclothymique
- Trouble bipolaire non spécifié
I. EPISODES THYMIQUES
I.1 Episode dépressif
majeur
La caractéristique essentielle de l'Épisode
dépressif majeur est une humeur dépressive ou une perte
d'intérêt ou de plaisir pour presque toutes les activités
persistant au moins deux semaines. Chez l'enfant ou l'adolescent, l'humeur peut
être plutôt irritable que triste. Le sujet doit de surcroît
présenter au moins quatre symptômes supplémentaires compris
dans la liste suivante : changement de l'appétit ou du poids, du sommeil
et de l'activité psychomotrice ; réduction de l'énergie ;
idées de dévalorisation ou de culpabilité ;
difficultés à penser, à se concentrer ou à prendre
des décisions ; idées de mort récurrentes, idées
suicidaires, plans ou tentatives de suicide. Pour être pris en compte
pour un Épisode dépressif majeur, un symptôme doit
être nouveau ou avoir subi une aggravation évidente par rapport
à la situation du sujet avant l'épisode. Les symptômes
doivent être présents pratiquement toute la journée,
presque tous les jours pendant au moins deux semaines consécutives.
L'épisode doit être accompagné d'une souffrance
cliniquement significative ou d'une altération du fonctionnement social,
professionnel ou dans d'autres domaines importants. Lors d'épisodes
moins sévères, le fonctionnement de certains sujets peut
paraître normal au prix d'efforts notablement accrus.
Au cours d'un Épisode dépressif majeur, l'humeur
est souvent décrite par le sujet comme triste, déprimée,
sans espoir, (Critère Al).
Dans certains cas, la tristesse peut être niée au
premier abord mais être secondairement mise en évidence lors de
l'entretien.
La perte d'intérêt et de plaisir est pratiquement
toujours présente, au moins à un certain degré
(Critère A2). Les membres de la famille remarquent souvent un retrait
social ou une désaffection pour des distractions agréables. Chez
certaines personnes, on retrouve une diminution marquée des
intérêts ou du désir sexuel par rapport au niveau
antérieur. L'appétit est habituellement diminué (parfois
augmenté). Quand les changements d'appétit sont très
importants (dans un sens ou dans un autre), il peut exister une perte ou un
gain de poids significatif ou, chez l'enfant, l'impossibilité
d'atteindre le poids normal pour l'âge (Critère A3).
Le trouble du sommeil le plus fréquemment
associé à l'Épisode dépressif majeur est l'insomnie
(Critère A4). L'insomnie du milieu de la nuit (c.-à-d.
réveil durant la nuit et difficulté à se rendormir) ou
l'insomnie du matin (c.-à-d. réveil précoce et
impossibilité de se rendormir) sont typiques. Une insomnie
d'endormissement (c.-à-d. difficulté à s'endormir) peut
également se produire. Plus rarement, certaines personnes
présentent une hypersomnie sous la forme d'un sommeil nocturne
prolongé ou d'une augmentation du sommeil diurne.
Les modifications psychomotrices comprennent une agitation (p.
ex. impossibilité de rester assis, déambulation, tortillement des
mains, manipulation et friction de la peau, des vêtements ou d'autres
objets) ou un ralentissement (p. ex. lenteur du discours, de la pensée,
des mouvements, augmentation du temps de pause avant de répondre,
diminution du volume, de la modulation vocale, de la quantité ou de la
variété du contenu du discours ou mutisme) (Critère A5).
L'agitation psychomotrice ou le ralentissement doit être assez
sévère pour être observable par les autres et ne pas
représenter seulement un sentiment subjectif.
Une diminution de l'énergie, une lassitude et une
fatigue sont fréquentes
(Critère A6). Une fatigue continue, sans rapport avec
un effort physique, peut être rapportée. Les tâches les plus
simples exigent un effort substantiel. L'efficience dans l'accomplissement des
tâches peut être réduite. Un individu peut se plaindre que
sa toilette et l'habillage du matin sont épuisants et prennent deux fois
plus longtemps que l'habitude.
Le sentiment de dévalorisation ou la culpabilité
attachés à un Épisode dépressif majeur peuvent
s'exprimer par une évaluation négative irréaliste qu'a la
personne de sa propre valeur ou des sentiments excessifs de culpabilité
ou des ruminations sur des erreurs passées mineures (Critère A7).
Beaucoup rapportent une altération de leur
capacité à penser, à se concentrer ou à prendre des
décisions (Critère A8). Ils peuvent être aisément
distractibles ou se plaindre de troubles de la mémoire. Des
difficultés de concentration même légères peuvent
empêcher ceux qui font des études ou ont une activité
professionnelle très exigeante sur le plan intellectuel d'assurer leur
travail de façon adéquate. Chez l'enfant, une chute rapide des
notes peut refléter une concentration difficile. Chez les sujets
âgés présentant un Épisode dépressif majeur,
les troubles de la mémoire peuvent être la plainte principale et
ne doivent pas être confondus avec des signes d'entrée dans la
démence (« pseudo-démence »). Quand
l'Épisode dépressif majeur est traité avec succès,
les difficultés de mémoire disparaissent souvent
complètement.
Les idées de mort, l'idéation suicidaire ou les
tentatives de suicide sont fréquentes
(Critère A9). Ces idées vont de la croyance que
les autres seraient mieux si l'on était mort aux idées de
suicide transitoires mais récurrentes, à de
véritables plans spécifiques sur la façon de se suicider.
La fréquence, l'intensité, la létalité potentielle
de ces pensées peuvent être très variables. Les personnes
les moins suicidaires peuvent rapporter des idées transitoires (une
à deux minutes) et récurrentes (une ou deux fois par semaine).
On ne fait pas le diagnostic d'Épisode
dépressif majeur si les symptômes répondent aux
critères d'un Épisode mixte (Critère B). L'Épisode
mixte est caractérisé par la présence presque tous les
jours pendant une durée d'au moins une semaine (les symptômes d'un
Épisode maniaque et d'un Épisode dépressif majeur).Le
niveau d'altération fonctionnelle associée à
l'Épisode dépressif majeur est variable, mais même en cas
de sévérité légère, il doit exister une
souffrance cliniquement significative ou une altération du
fonctionnement social, professionnel ou dans d'autres domaines importants
(Critère C).
Evaluer la présence des symptômes d'un
Épisode dépressif majeur est particulièrement difficile
lorsqu'ils surviennent chez un sujet souffrant d'une affection médicale
générale (p. ex., cancer, accident cardio-vasculaire, infarctus
du myocarde, diabète). Parmi les critères d'un Épisode
dépressif majeur, certains symptômes sont identiques à ceux
d'une affection médicale générale (p. ex., perte de poids
chez un diabétique non traité ou fatigue chez un patient atteint
d'un cancer). De tels symptômes doivent être pris en compte pour le
diagnostic d'Épisode dépressif majeur sauf s'ils sont, à
l'évidence, complètement expliqués par l'affection
médicale générale. Ainsi on ne doit pas prendre en compte
pour le diagnostic d'Épisode dépressif majeur une perte de poids
chez un sujet souffrant de colite ulcéreuse qui a des selles nombreuses
et une alimentation restreinte. À l'inverse, en cas d'infarctus du
myocarde récent, si une tristesse, une culpabilité, une insomnie
ou une perte de poids sont présentes, ces symptômes seront pris en
compte dans le cadre d'un Épisode dépressif majeur car ils ne
sont pas clairement et entièrement expliqués par les
conséquences physiologiques d'un infarctus du myocarde.
Par définition, un Épisode dépressif
majeur n'est pas dû aux effets physiologiques directs d'une substance
donnant lieu à abus (p. ex., en cas d'intoxication par l'alcool ou de
Sevrage à la cocaïne), aux effets secondaires de médicaments
ou de traitements
(p. ex., stéroïdes) ou à l'exposition
à une substance toxique. De même l'épisode n'est pas
dû aux effets physiologiques directs d'une affection médicale
générale (p. ex., hypothyroïdie)(Critère D).
Enfin, lorsque les symptômes débutent au cours
des deux mois suivant la perte d'un être cher et ne persistent pas
après ces deux mois on considère en général qu'ils
font partie du Deuil sauf s'ils sont associés à une
altération fonctionnelle marquée ou s'ils comprennent des
préoccupations morbides de dévalorisation, des idées
suicidaires, des symptômes psychotiques ou un ralentissement psychomoteur
(Critère E).
II. TROUBLES DEPRESSIFS
II.1 Trouble dépressif majeur
Le Trouble dépressif majeur se caractérise
essentiellement par une évolution clinique consistant en un ou plusieurs
Épisodes dépressifs majeurs, sans antécédent
d'Épisode maniaque, mixte ou hypomaniaque (Critères A et C). Les
épisodes de Trouble de l'humeur induit par une substance (dû aux
effets physiologiques directs d'une drogue donnant lieu à abus, d'un
médicament, ou de l'exposition à une substance toxique) ou de
Trouble de l'humeur dû à une affection médicale
générale ne sont pas pris en compte pour un diagnostic de Trouble
dépressif majeur. De plus, les épisodes ne doivent pas être
mieux expliqués par un Trouble schizo-affectif et ne sont pas
surajoutés à une Schizophrénie, un Trouble
schizophréniforme, un Trouble délirant, ou à un Trouble
psychotique non spécifié (Critère B).
Un épisode est considéré comme
étant terminé lorsque l'ensemble des critères pour
l'Épisode dépressif majeur n'ont pas été
réunis pendant au moins deux mois consécutifs. Durant cette
période de deux mois, on observe ou bien une résolution
complète des symptômes, ou bien la présence de
symptômes dépressifs qui ne répondent plus à
l'ensemble des critères pour un Épisode dépressif majeur
(en rémission partielle).
Si les critères pour l'Épisode dépressif
majeur sont atteints, la sévérité de l'épisode est
notée en termes de légère, moyenne,
sévère sans caractéristiques psychotiques, ou
sévère avec caractéristiques psychotiques.
Si tous les critères sont actuellement remplis pour un
Épisode dépressif majeur, les spécifications qui suivent
peuvent être utilisées pour préciser le statut clinique
actuel de l'épisode et pour préciser les caractéristiques
de l'épisode actuel :
a) Episode dépressif léger
Les Épisodes dépressifs légers
sont caractérisés par la présence d'au plus cinq ou
six symptômes dépressifs et soit d'une incapacité
légère, soit d'une capacité fonctionnelle normale mais au
prix d'efforts importants et inhabituels.
b) Les épisodes sévères sans
caractéristiques psychotiques
Sont caractérisés par la
présence de pratiquement tous les symptômes correspondant aux
critères et d'une incapacité nette, observable (p. ex.,
impossibilité de travailler ou de prendre soin des enfants).
c) Les épisodes de
sévéritémoyenne
Ils présentent une sévérité
intermédiaire entre légère et sévère.
d) Episode sévère avec
caractéristiques psychotiques
Cette spécification indique la présence
d'idées délirantes ou d'hallucinations (habituellement auditives)
durant l'épisode actuel. Le plus fréquemment le contenu des
idées délirantes et des hallucinations est concordant avec les
thèmes dépressifs. Ces caractéristiques psychotiques
congruentesà l'humeur comprennent des idées
délirantes à thème de culpabilité (p. ex., se
sentir responsable de la maladie d'un être aimé), à
thème de punition méritée (p. ex., être puni du fait
d'une faute morale ou d'une insuffisance personnelle), à thème de
nihilisme (p. ex., destruction du monde ou de soi-même), des idées
délirantes à thème somatique (p. ex., cancer ou impression
que le corps est « pourri »), à thèmes de ruine (p.
ex., faillite). Les hallucinations, lorsqu'elles existent, sont le plus souvent
transitoires et peu élaborées telles les voix réprimandant
le sujet pour ses insuffisances et ses pêchés.
Plus rarement le contenu des hallucinations ou des
idées délirantes ne présente pas de relation
évidente avec des thèmes dépressifs. Ces
caractéristiques psychotiquesnon congruentes à l'humeur
comprennent des idées délirantes de persécution (sans
la dimension dépressive impliquant que le sujet mérite la
persécution), de pensée imposée (c.-à-d. les
pensées du sujet ne sont plus les siennes), de diffusion de la
pensée (c.-à-d. les autres peuvent entendre les pensées du
sujet) et d'influence (c.-à-d. les actes du sujet sont
contrôlés de l'extérieur). Ces caractéristiques sont
associées à un pronostic moins favorable.
e) Episode En rémission
complète/partielle
Pour une rémission complète on exige une
période d'au moins deux mois sans symptômes dépressifs
significatifs. Pour qu'un épisode soit en rémission partielle il
existe deux possibilités :
1. quelques symptômes de l'Épisode
dépressif majeur sont toujours présents mais ne répondent
plus aux critères d'un Épisode dépressif majeur ou
2. il n'existe plus de symptômes significatifs d'un
Épisode dépressif majeur mais la durée de la
rémission est inférieure à deux mois.
Si un Épisode dépressif majeur a
été surajouté à un Trouble dysthymique on ne porte
pas le diagnostic de rémission partielle lorsque les critères
d'un Épisode dépressif majeur ne sont plus réunis mais
celui de Trouble dysthymique avec antécédents de Trouble
dépressif majeur.
f) Episode dépressif chronique
Cette spécification précise la nature chronique
d'un Épisode dépressif majeur (càd. que les
critères complets d'un Épisode dépressif majeur ont
été remplis continuellement pendant au moins deux ans).
g) Episode dépressif avec
caractéristiques catatoniques
La spécification « avec
caractéristiques catatoniques » est appropriée lorsque
le tableau clinique est caractérisé par un trouble psychomoteur
marqué qui peut comprendre une immobilité motrice, une
activité motrice excessive, un négativisme extrême, un
mutisme, des mouvements volontaires bizarres, une écholalie(la
répétition pathologique, comme un perroquet, apparemment absurde,
de mots ou de phrases qui viennent d'être prononcées par une autre
personne) ou une échopraxie (l'imitation répétitive des
mouvements d'une autre personne) . L'immobilité peut se manifester sous
la forme d'une catalepsie (flexibilité cireuse) ou d'une stupeur.
h) Episode dépressif avec
caractéristiques mélancoliques
La spécification « avec
caractéristiques mélancoliques » s'applique à
l'Épisode dépressif majeur actuel (ou, si les critères
d'un Épisode dépressif majeur ne sont pas actuellement remplis,
le plus récent) qui survient au cours d'un Trouble dépressif
majeur et à l'Épisode dépressif majeur actuel (ou le plus
récent) d'un Trouble bipolaire 1 ou bipolaire II mais seulement s'il
s'agit de l'épisode thymique le plus récent.
La caractéristique essentielle d'un Épisode
dépressif majeur avec caractéristiques mélancoliques est
la perte d'intérêt ou de plaisir pour toutes ou presque toutes les
activités ou une absence de réactivité aux stimuli
habituellement considérés comme agréables.
L'humeur dépressive du sujet ne s'améliore pas,
même temporairement, en cas d'événement positif
(Critère A). De plus, au moins trois parmi les symptômes suivants
sont présents : une qualité particulière de l'humeur
dépressive, une aggravation matinale habituelle de la dépression,
un réveil matinal précoce, un ralentissement psychomoteur ou une
agitation, une anorexie ou une perte de poids marqués ou une
culpabilité excessive ou inappropriée (Critère B).
La spécification : avec caractéristiques
mélancoliques s'applique si ces caractéristiques sont
présentes au nadir de l'épisode. Il n'existe pas seulement une
diminution mais une absence pratiquement complète de la capacité
à prendre du plaisir.
i) Episode dépressif avec
caractéristiques atypiques
Le terme « dépression atypique »
possède un sens historique (c.-à-d. atypique en comparaison avec
les présentations « endogènes » plus classiques de la
dépression) et ne connote pas une présentation clinique rare ou
inhabituelle comme le terme pourrait le laisser supposer. Les
caractéristiques principales sont la réactivité de
l'humeur (Critère A) et la présence d'au moins deux des
symptômes suivants (Critère B) : une augmentation de
l'appétit ou une prise de poids, une hypersomnie, une impression de
membres en plomb et la présence régulière, au long cours,
d'une sensibilité extrême au rejet dans les relations
interpersonnelles. Ces caractéristiques dominent le tableau au cours des
deux dernières semaines (ou au cours des deux dernières
années pour le Trouble dysthymique).
j) Episode dépressif avec début lors du
post-partum
Le début de l'épisode survient dans les quatre
premières semaines du postpartum. Les symptômes fréquents
dans les épisodes avec début lors du post-partum, bien que non
spécifiques des débuts lors du post-partum, comprennent les
fluctuations de l'humeur, la labilité de l'humeur, et des
préoccupations pour le bien-être de l'enfant, dont
l'intensité peut varier d'inquiétudes excessives à des
idées délirantes franches. La présence de ruminations ou
de pensées délirantes graves est associée à une
augmentation significative du risque de violences envers l'enfant.
Les épisodes avec début lors du post-partum
peuvent se présenter avec ou sans caractéristiques psychotiques.
L'infanticide est le plus souvent associé à un épisode
psychotique du post-partum caractérisé par des ordres
hallucinatoires de tuer l'enfant ou par des idées délirantes
selon lesquelles l'enfant est possédé mais il peut aussi survenir
lors d'épisodes thymiques sévères du post-partum ne
comportant pas de telles idées délirantes ou hallucinations
spécifiques.
Les épisodes thymiques du post-partum avec
caractéristiques psychotiques (dépressif majeur, maniaque ou
mixte) surviennent pour 1 accouchement sur 500 à 1000 et sont plus
fréquents chez les primipares. La probabilité de présenter
un épisode avec caractéristiques psychotiques lors du post-partum
est particulièrement augmentée chez les femmes ayant des
antécédents d'épisodes dépressifs lors du
post-partum mais aussi chez celles présentant des
antécédents de Trouble dépressif (DSM IV - TR, 2000)
k) Episode dépressif avec caractère
saisonnier
Les caractéristiques essentielles sont la survenue et
la rémission des Épisodes dépressifs majeurs à des
périodes particulières dans l'année. Dans la plupart des
cas, les épisodes débutent à l'automne ou en hiver et
guérissent au printemps. Plus rarement on peut observer des
épisodes estivaux récurrents. Cette modalité
évolutive de survenue et de rémission des épisodes doit
exister depuis deux ans sans que surviennent des épisodes non
saisonniers pendant cette période. De plus, le nombre d'épisodes
dépressifs saisonniers survenus dans la vie entière du sujet doit
dépasser le nombre d'épisodes non saisonniers. Cette
spécification ne s'applique pas si les modalités
évolutives sont mieux expliquées par un stress psychosocial
saisonnier (p. ex., chômage saisonnier, période scolaire).
II.2Trouble dysthymique
Le Trouble dysthymique se caractérise essentiellement
par une humeur dépressive chronique qui survient plus d'un jour sur deux
pendant au moins deux ans (Critère A). Les sujets présentant un
Trouble dysthymique décrivent leur humeur comme étant triste.
Chez les enfants, l'humeur peut être irritable plutôt que
déprimée, et la durée minimale requise n'est que d'un an.
Au cours des périodes d'humeur dépressive, au moins deux des
symptômes additionnels suivants sont présents : perte
d'appétit ou hyperphagie, insomnie ou hypersomnie, baisse
d'énergie ou fatigue, faible estime de soi, difficultés de
concentration ou difficultés à prendre des décisions, et
sentiments de perte d'espoir (Critère B).
Au cours de la période de deux ans (un an pour les
enfants et les adolescents) les intervalles libres de tout symptôme ne
durent pas plus de deux mois (Critère C). Le diagnostic de Trouble
dysthymique ne peut être porté que si aucun Épisode
dépressif majeur n'est présent au cours de la période
initiale de deux ans de symptômes dysthymiques
(Critère D).
Si les symptômes dépressifs chroniques
comprennent un Épisode dépressif majeur au cours des deux
premières années, le diagnostic est celui de Trouble
dépressif majeur, chronique (si les critères pour un
Épisode dépressif majeur sont remplis) ou celui de Trouble
dépressif majeur, en rémission partielle (si les critères
pour un Épisode dépressif majeur ne sont pas réunis
actuellement). Après la période initiale de deux ans de Trouble
dysthymique, des Épisodes dépressifs majeurs peuvent être
surajoutés au Trouble dysthymique. Dans rie tels cas (« double
dépression ») les diagnostics de Trouble dépressif majeur et
de Trouble dysthymique sont tous deux portés. Lorsque le sujet revient
à l'état dysthymique de hase (c.-à-d. que les
critères d'un Épisode dépressif majeur ne sont plus
réunis mais que les symptômes dysthymiques persistent), seul le
Trouble dysthymique est diagnostiqué.
Le diagnostic de Trouble dysthymique ne peut être fait
chez des sujets ayant déjà eu un Épisode maniaque, un
Épisode mixte, ou un Épisode hypomaniaque, ou lorsque les
critères du Trouble cyclothymique ont déjà
été remplis (Critère E). On ne fait pas un diagnostic de
Trouble dysthymique lorsque les symptômes dépressifs surviennent
exclusivement au cours d'un Trouble psychotique chronique, tel qu'une
Schizophrénie ou un Trouble délirant (Critère F), les
symptômes dépressifs étant alors considérés
comme des caractéristiques associées à ces troubles. De
même, un Trouble dysthymique ne peut être diagnostiqué si la
perturbation est due aux effets physiologiques directs d'une substance (p. ex.,
alcool, médicaments antihypertenseurs) ou d'une affection
médicale générale (p. ex. : hypothyroïdie, maladie
d'Alzheimer) (Critère G). Les symptômes doivent entraîner
une souffrance cliniquement significative ou une altération du
fonctionnement social, professionnel, ou clans d'autres domaines importants
(Critère H).
L'âge de début et les caractéristiques
symptomatiques du Trouble dysthymique peuvent être indiqués en
utilisant les spécifications suivantes :
· Début précoce :
Cette spécification doit être utilisée si le
début du Trouble dysthymique survient avant l'âge de 21 ans. Des
tels sujets sont plus à même de développer par la suite des
Épisodes dépressifs majeurs.
· Début tardif : Cette
spécification doit être utilisée si le début du
Trouble dysthymique survient à l'âge de 21 ans ou après.
· Avec caractéristiques atypiques :
Cette spécification doit être utilisée si les
symptômes présents au cours des deux années les plus
récentes du trouble remplissent les critères : avec
caractéristiques atypiques.
II.3 Trouble dépressif non
spécifié
La catégorie du Trouble dépressif non
spécifié comprend les troubles ayant des caractéristiques
dépressives qui ne remplissent pas les critères d'un Trouble
dépressif majeur, d'un Trouble dysthymique, d'un Trouble de l'adaptation
avec humeur dépressive, ou d'un Trouble de l'adaptation avec à la
fois anxiété et humeur dépressive. Parfois les
symptômes dépressifs sont présents dans le cadre d'un
Trouble anxieux non spécifié. Les exemples de Trouble
dépressif non spécifié comprennent :
1. Le Trouble dysphorique
prémenstruel :
Lors de la plupart des cycles menstruels de l'année
écoulée, des symptômes (p. ex., humeur dépressive
marquée, anxiété marquée, labilité
émotionnelle marquée, diminution de l'intérêt pour
les activités) sont survenus régulièrement au cours de la
phase lutéale (et ont diminué peu de jours après le
début des règles).
Ces symptômes doivent être suffisamment
sévères pour nettement perturber le travail, l'école, ou
les activités habituelles, et doivent être complètement
absents pendant au moins 1 semaine après les règles.
2. Trouble dépressif
mineur :
Des épisodes d'au moins 2 semaines de symptômes
dépressifs mais comportant moins que les cinq symptômes requis
pour un Trouble dépressif majeur.
3. Trouble dépressif bref récurrent
:
Des épisodes dépressifs d'une durée de 2
jours à 2 semaines, survenant au moins une fois par mois pendant 12 mois
(non associés au cycle menstruel).
4. Trouble dépressif post-psychotique de la
Schizophrénie :
Un Épisode dépressif majeur survenant au cours
de la phase résiduelle d'une Schizophrénie.
5. Épisode dépressif majeur surajouté
à un Trouble délirant, un Trouble psychotique non
spécifié, ou à la phase active d'une
Schizophrénie.
6. Toutes les situations où un trouble dépressif
est présent d'après le clinicien, mais pour lequel ce dernier ne
peut déterminer s'il est primaire, dû à une affection
médicale générale, ou induit par une substance.
III. TROUBLES BIPOLAIRES
III.1 Trouble bipolaire I
Le Trouble bipolaire I est essentiellement
caractérisé par la survenue d'un ou de plusieurs Épisodes
maniaques ou Épisodes mixtes. Les sujets ont souvent également
présenté un ou plusieurs Épisodes dépressifs
majeurs. La récurrence est définie soit par une inversion de la
polarité de l'épisode soit par un intervalle d'au moins 2 mois
sans symptômes maniaques entre les épisodes. Une inversion de la
polarité est définie par l'évolution d'un Épisode
dépressif majeur vers un Épisode maniaque, ou l'évolution
d'un Épisode maniaque vers un Épisode dépressif majeur. En
revanche, un Épisode hypomaniaque évoluant vers un Épisode
maniaque ou vers un Épisode mixte, ou un Épisode maniaque
évoluant vers un Épisode mixte (ou vice versa), est
considéré comme un et un seul épisode. Pour un Trouble
bipolaire I récurrent, la nature de l'épisode actuel (ou de
l'épisode le plus récent) peut être précisée
(Épisode le plus récent hypomaniaque, Épisode le plus
récent maniaque, Épisode le plus récent mixte,
Épisode le plus récent dépressif, Épisode le plus
récent non spécifié).
III.2 Trouble bipolaire II (Episodes dépressifs
majeurs récurrents avec Episodes hypomaniaques)
Le Trouble bipolaire IIest essentiellement
caractérisé par la survenue d'un ou de plusieurs Épisodes
dépressifs majeurs (Critère A) accompagnés d'au moins un
Épisode hypomaniaque (Critère B). Les Épisodes
hypomaniaques ne doivent pas être confondus avec la période
euthymique de plusieurs jours qui peut suivre la rémission d'un
Épisode dépressif majeur. L'existence d'un Épisode
maniaque ou mixte exclut le diagnostic de Trouble bipolaire II (Critère
C). De plus, les épisodes ne sont pas mieux expliqués par un
Trouble schizo-affectif et ils ne sont pas surajoutés à une
Schizophrénie, à un Trouble schizophréniforme, à
unTrouble délirant ni à un Trouble psychotique non
spécifié (Critère D).
Les symptômes doivent être à l'origine
d'une souffrance cliniquement significative ou d'une altération du
fonctionnement social, professionnel ou dans d'autres domaines importants du
fonctionnement (Critère E). Dans certains cas, les symptômes
hypomaniaques eux-mêmes n'ont pas de retentissement sur le
fonctionnement. L'altération du fonctionnement peut alors provenir des
Épisodes dépressifs majeurs ou des épisodes thymiques
évoluant de manière imprévisible, et d'un fonctionnement
interpersonnel ou professionnel fluctuant et peu fiable.
III.3 Trouble cyclothymique
La caractéristique essentielle d'un Trouble
cyclothymique est une évolution chronique et fluctuante de trouble de
l'humeur comportant de nombreuses périodes de symptômes
hypomaniaques et de nombreuses périodes de symptômes
dépressifs (Critère A). Les symptômes hypomaniaques sont
insuffisants en nombre, en sévérité, en étendue ou
en durée pour répondre complètement aux critères
d'un Épisode hypomaniaque, et les symptômes dépressifs sont
insuffisants en nombre, en sévérité, en étendue ou
en durée pour répondre complètement aux critères
d'un Épisode dépressif majeur. Cependant, il n'est pas
nécessaire que les périodes de symptômes hypomaniaques
remplissent les critères de durée ou de seuil symptomatique d'un
Épisode hypomaniaque. Sur une période de 2 ans (1 an pour les
enfants et les adolescents), il n'a existé aucune période de plus
de 2 mois libre de tout symptôme (Critère B).
Le diagnostic de Trouble cyclothymique est porté
uniquement si les 2 premières années des symptômes
cyclothymiques n'ont pas comporté d'Épisode dépressif
majeur, maniaque ou mixte (Critère C). Après la période
initiale de 2 ans du Trouble cyclothymique, des Épisodes maniaques ou
mixtes peuvent être surajoutés, et dans ce cas les deux
diagnostics de Trouble cyclothymique et de Trouble bipolaire I sont
posés conjointement.
De même, après la période initiale de 2
ans du Trouble cyclothymique, des Épisodes dépressifs majeurs
peuvent être surajoutés, et dans ce cas les deux diagnostics de
Trouble cyclothymique et de Trouble bipolaire II sont posés
conjointement. On ne fait pas le diagnostic si les modalités des virages
de l'humeur correspondent plutôt à un Trouble Schizo-affectif ou
si elles sont surajoutées à un Trouble psychotique, comme une
Schizophrénie, un trouble schizophréniforme, un Trouble
délirant ou un Trouble psychotique non spécifié
(Critère D), auquel cas les symptômes thymiques sont
considérés comme des caractéristiques associées au
Trouble psychotique. La perturbation de l'humeur ne doit pas non plus
être due aux effets physiologiques directs d'une substance (p. ex., d'une
substance donnant lieu à abus ou d'un médicament) ou d'une
affection médicale générale (p. ex., une
hyperthyroïdie) (Critère E).
Même si certains sujets peuvent avoir un fonctionnement
particulièrement bon au cours de certaines périodes
hypomaniaques, la perturbation de l'humeur doit être dans l'ensemble
à l'origine d'une souffrance cliniquement significative ou d'une
altération du fonctionnement social, professionnel ou dans d'autres
domaines importants (Critère F). L'altération du fonctionnement
peut être la conséquence des périodes prolongées de
changements cycliques et souvent imprévisibles de l'humeur (p. ex., le
sujet peut être considéré comme capricieux, lunatique,
imprévisible, incohérent ou peu fiable).
III.4 Trouble bipolaire non spécifié
La catégorie du Trouble bipolaire non
spécifié regroupe des troubles ayant des caractéristiques
bipolaires qui ne répondent aux critères d'aucun trouble
bipolaire spécifié.Des exemples en sont :
1. Une alternance très rapide, sur quelques jours, de
symptômes maniaques et dépressifs qui atteignent le seuil de
critères symptomatiques mais pas les critères de durée
minimale d'épisode maniaque, d'épisode hypomaniaque ou
d'épisode dépressif majeur.
2. Des épisodes hypomaniaques récurrents sans
symptômes dépressifs entre les épisodes.
3. Un épisode maniaque ou mixte surajouté
à un Trouble délirant, à une schizophrénie
résiduelle, ou à un trouble psychotique non
spécifié.
4. Des épisodes hypomaniaques, s'accompagnant de
symptômes dépressifs chroniques, qui ne sont pas assez
fréquents pour remplir les critères diagnostiques de trouble
cyclothymique.
5. Une situation au cours de laquelle le clinicien a conclu
à l'existence d'un trouble bipolaire mais n'est pas en mesure de
déterminer s'il s'agit d'un trouble primaire, ou d'un trouble dû
à une affection médicale générale ou induit par une
substance.
I.4TRAITEMENT
I.4.1. Troubles
dépressifs
1. Traitements somatiques
Les substances psychotropes et les différentes formes
d'interventions biologiques (médication lumière, ECT etc.)
v Médication
Les antidépresseurs utilisés en clinique peuvent
se diviser en :
- Inhibiteurs de la monoamine oxydase (IMAO) (ex.
Moclobémide)
- Les antidépresseurs tricycliques (ex.
Clomipramine)
- Les inhibiteurs sélectifs de la recapture de la
sérotonine (ISRS) (ex. fluoxétine, paroxétine,
sertaline...)
- Inhibiteur de la recapture de la sérotonine et de la
noradrénaline (ex. venlafaxine)
Le traitement pharmacologique se fait en trois
phases :
Ø Le traitement aigu des états
dépressifs
Cette phase du traitement a pour but d'obtenir une
rémission des signes et des symptômes (rémission partielle
ou totale). Elle dure en général entre 2 à 8 semaines, qui
correspondent au délai d'action des antidépresseurs tenant compte
des variabilités individuelles. Cette phase du traitement est
délicate, les effets secondaires se manifestent rapidement, et
nécessite des visites régulières. Un soutien psychologique
est recommandé. On observe en général 10 à 15 %
d'arrêt du traitement dans les 3 premières semaines. 20 à
30 % des patients ne répondent pas au traitement.
Ø La phase de continuation
Si une rémission est obtenue durant la phase
aiguë, la suite du traitement consiste à consolider la
rémission afin d'arriver à la guérison de l'état
dépressif après 6 mois de traitement. Les rechutes
(réapparition des symptômes du même épisode) sont
fréquentes (60%). La continuation du traitement instauré en phase
aiguë permet de considérablement minimiser le risque de rechute. Le
traitement doit idéalement être continué à la
même dose.
Ø La phase de maintenance
L'objectif est ici de maintenir la guérison
au-delà des 6 mois. Il s'agit de prévenir la survenue d'un nouvel
épisode dépressif. La maintenance du traitement est
recommandée pour les patients ayant présenté plus de 3
épisodes dépressifs par le passé ou encore pour les
états dépressifs d'évolution chronique. Dans certains cas,
le traitement sera maintenu plusieurs années voir à vie.
En présence de dépression résistante
diverses stratégies sont proposées pour améliorer
l'efficacité :
· Optimisation (vérifier la pertinence du choix de
l'antidépresseur)
· Substitution (d'un antidépresseur par un
autre)
· Potentialisation (ex. avec le lithium)
· Association (ex. d'un IMAO avec un
antidépresseur tricyclique)
v Electroconvulsivothérapie (ECT)
L'ECT doit êtreconsidérée dans le cadre
des dépressions modérées ou sévères
résistant au traitement pharmacologique. Il faut cesser la prise de
Lithium avant le traitement, pour éviter de prolonger le blocage
neuromusculaire de l'anesthésie et le delirium post-ictal (American
psychiatric association, 1993)
v Thérapie par la lumière
Utilisée dans la dépression à
caractère saisonnier. On emploie habituellement une lampe
spécialement conçue à cet effet. (PIERRE L. et coll.,
1999)
v TranscranialMagnetic Stimulation
(stimulation magnétique transcrânienne)
Il s'agit d'une induction d'un champ
électromagnétique ; elle est de bonne tolérance et
peut être utilisée même ambulatoire.
v Stimulation du nerf vague
On fait une implantation en sous-cutané des
stimulateurs.
v Millepertuis (·herbe de la Saint
Jean·)
C'est une plante qui est aussi utilisée dans le
traitement de la dépression mineure, sous forme d'extrait, à
titre de traitement phytothérapique.
2. Traitements psychologiques :
- Thérapie cognitivo-comportementale
- Psychothérapie interpersonnelle
- Psychothérapie psychanalytique
Lors de laJournée mondiale de la santé
mentale 2012, qui s'est tenue le 10 octobre, avec pour thème
"Dépression: une crise mondiale", l'OMS a recommandé les deux
premières thérapies dans le traitement de la
dépression (OMS, 2012).
CHAPITRE II: PRESENTATION DU CADRE D'ETUDE
II.1 HOPITAL GENERAL DE REFERENCE JASON SENDWE
1. SITUATION
GEOGRAPHIQUE
L'hôpital
général provincial de référence Jason SENDWE est un
hôpital situé dans la ville de Lubumbashi, dans la zone de
santé de Lubumbashi, dans la partie sud de la commune de Lubumbashi. Il
est limité :
v Au nord par l'avenue Likasi
v Au sud par l'avenue des écoles et le lycée
Wema
v A l'Est par l'avenue Sendwe
v A l'ouest par le camp Assistant et l'inspection provinciale
de la santé.
2. APERÇU HISTORIQUE
L'hôpital
Général Provincial de Référence Jason Sendwe,
appelée jadis Hôpital Prince Léopold fut construit en
1928.Les mobiles qui avaient poussé les autorités de
l'époque à construire cet Hôpital propre aux
indigènes furent à la fois d'ordre social et humanitaire
c'est-à-dire la lutte contre les maladies endémiques dues
à la poussée démographique, afin d'éviter la
contagion dans l'hôpital Reine Elisabeth qui était
réservé à l'homme blanc).Cet hôpital dont
l'édification n'a pas été une tâche facile fut
construit en deux phases à savoir : La première phase
de construction consacrée à la partie pavillonnaire fut
exécutée en 1928. Elle comptait à sa construction de
l'édifice à l'étage en 1958. Toutefois, une aile sera
construite avant l'accession de notre pays à l'indépendance. Les
travaux seront interrompus suite aux événements malheureux qui
avaient suivi l'indépendance du pays.
Il faut signaler que c'est
un hôpital de l'Etat, qui sera géré jusqu'en 1962 par
l'Etat lui-même. En 1962, suite à l'installation du camp de
réfugiés de triste mémoire entre la Ruashi où se
trouvait l'Hôpital Universitaire de l'Université Officiel du Congo
et le centre-ville, les autorités de l'université seront
incapables d'accomplir la formation des étudiants en médecine et
se verront obligées de déménager pour s'installer
à l'hôpital Sendwe.Il y a, à partir de cette date, une
gestion bicéphale avec une direction de l'Etat à
côté de celle de l'université.
A partir de 1974, la
direction de l'hôpital sera confiée à la Gécamines
pour des raisons d'ordre social, dont la plus importante fut le souci du
président de la République de permettre à la population de
bénéficier d'une médecine et de soins de bonne
qualité à un prix moins cher.Deux ans plus tard
l'université quittera pour aller s'installer à l'ancienne
Clinique Reine Elisabeth actuellement Cliniques Universitaires.
Compte tenu des
difficultés d'ordre économique qui ont entrainé la
faillite de la Gécamines, l'autorité politique en concertation
avec le gouvernement de province du Katanga, l'Université de Lubumbashi,
la Gécamines et le consulat de Belgique, avait jugé bon de
reprendre la gestion de l'hôpital et la confier à
l'Université de Lubumbashi qui reprit la direction à partir du 30
septembre 2005. Mais c'est depuis le 07 mai 2011 que l'hôpital Sendwe
n'est plus géré par le comité de gestion de
l'université de Lubumbashi mais a été remis à son
propriétaire l'Etat congolais.
L'Hôpital Sendwe
avec sa capacité de 1200 lits est classé en deuxième
position après l'Hôpital Général de Kinshasa, il
dessert pour ainsi dire la population de toutes les communes de Lubumbashi,
mais aussi celle venant de tout le reste du Katanga, de deux Kasaï et du
sud Kivu qui sont des provinces voisines.
3. ORGANISATION
L'hôpital Sendwe fonctionne avec deux structures
à savoir :
· La structure administrative et
· La structure médicale.
Ø Structure
administrative
Elle est
dirigée par un comité de gestion composé d'un
médecin directeur et d'un administrateur gestionnaire financier. Elle
s'occupe de l'administration courante de l'hôpital, elle coordonne les
différents services, elle engage et affecte le personnel soignant
suivant la formation de chacun. Elle fonctionne sous la direction du
médecin directeur.
Ø Structure médicale
Elle est
dirigée par un médecin directeur qui coordonne les services
médicaux. C'est un secteur très vaste qui comprend plusieurs
services spécialisés à savoir :
- La
chirurgie
- La
gynécologie
- La
médecine interne
- La
pédiatrie
-
L'hôpital du jour qui comprend les dispensaires : Ophtalmologie,
ORL, Gynécologie, Pédiatrie, Médecine interne, les urgences et les
PMI.
- La neurologie
- La psychiatrie
II.2 CENTRE NEUROPSYCHIATRIQUE JOSEPH-GUISLAIN (CNPJG)
1. SITUATION GEOGRAPHIQUE
Le centre neuropsychiatrique Dr. Joseph Guislain (CNPJG) se
trouve à Lubumbashi dans la commune Annexe ; il est situé
sur la route Likasi, dans le quartier Joli site, non loin de Cota Mining.
2. APERCU HISTORIQUE
Le centre neuropsychiatrique a commencé ses
activités dans une situation assez particulière,
notamment :
- D'une part, les personnes vivant avec handicap mental dans la
ville de Lubumbashi manifestent des actes de troubles de comportement dans la
société et inquiètent la société. Il leur
fallait un encadrement.
- D'autre part, son excellence Mgr. Floribert SONGA SONGA,
l'archevêque de Lubumbashi et la révérence soeur
Angèle (Sr. De la Charité) veulent trouver une solution durable
pour les soins et l'intégration sociale des patients psychiatriques.
Ils observèrent les malades mentaux trainant sans soins sur les rues de
Lubumbashi, ils furent touchés et prirent compassion face à cette
situation. Ils écrivirent une missive au Supérieur
Général des Frères de la Charité lui demandant de
partager leur préoccupation ; ainsi, des Frères de la
Charité sont venus à Lubumbashi, ont observés la situation
des malades et ont décidé d'entreprendre une action.
Ce fut la construction d'un hôpital psychiatrique de petite
envergure auquel on a donné le nom de CENTRE NEURPSYCHIATRIQUE DR.
JOSEPH GUISLAIN à la mémoire du premier médecin
psychiatrique qui a collaboré en Belgique d'une manière intense
avec le fondateur des Frères de la Charité. Quelques dates
importantes de l'histoire :
· Décembre 2002 : les Frères de la
Charité arrivent pour la première fois à Lubumbashi,
· Le 11/06/2004 : un terrain est mis à la
disposition de la congrégation à titre de propriétaire,
puis les études de plan d'une maison et du centre sont en cours.
· Le 25/06/2005 : signature d'une convention entre
l'archidiocèse de Lubumbashi et la congrégation des Frères
de la Charité.
· Le 28/12/2007 : inauguration du CNPJG.
· Janvier 2008 : déménagement et
transfert du centre de la Kenya vers Kimbembe
· Le 01/02/2008 : démarrage des activités
au CNPG
3. ORGANISATION
Le centre neuropsychiatrique Joseph - Guislain a deux pavillons
(Un pavillon Hommes et un Pavillon Femme). En ce qui concerne l'organisation
des activités il y a :
· La sensibilisation sur la nécessité des
soins des malades psychiatriques,
· La formation des infirmiers sur la notion de
psychiatrie,
· Le plaidoyer en faveur des malades mentaux en
général et en particulier des femmes malades psychiatriques
victimes de violences sexuelles,
· L'administration des soins de santé mentale,
· L'assistance socio-psychologique,
· Le renforcement des capacités professionnelles des
malades,
· L'assistance alimentaire grâce aux familles,
· L'enquête sociale de réunification
familiale.
CHAPITRE III :PATIENTS,
MATERIELS ET METHODES
III.1 PATIENTS
Notre étude a porté exclusivement sur les cas de
dépression
Critères d'inclusion
· Avoir consulté au service de neuropsychiatrie en
ambulatoire ou en hospitalisation pour des symptômes plaidant en faveur
d'une dépression (critères DSM - IV - TR)
· Avoir un dossier médical complet avec un
diagnostic définitif de dépression (quelle que soit la forme
clinique).
Critères d'exclusion
· Patients dont les fiches étaient
incomplètes.
· Patients dont le diagnostic de dépression n'a
pas été retenu à l'admission ou durant le suivi
évolutif du cas.
· Patients avec épisode dépressif mais
avec un antécédent de manie ou d'hypomanie.
III.2 MATERIELS
La récolte des données a fait recours aux fiches
de consultation et d'hospitalisation ainsi qu'aux registres de service de
neuropsychiatrie de l'Hôpital Général de
Référence Jason Sendwe et du Centre Neuropsychiatrique Joseph -
Guislain.
Pour l'analyse des données, nous avons utilisé
le logiciel Epi-info version 7.0.9.7, Microsoft Excel et Microsoft Word
2010.
Les paramètres démographiques et cliniques ont
été retenus pour notre étude.
III.3 METHODES
Notre étude est rétrospectivedescriptive
transversale, nous avons fait recours à des méthodes
statistiques pour l'analyse des données ; le groupement en classe,
l'effectif ainsi que la fréquence.
Les données en série ont été
groupées en classes (K). On a ensuite déterminé
l'amplitude de classes (a) et enfin la limite inférieure de la
première classe à l'aide des formules de STURGE :
K = 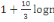 
a= 
Avec W = Xmax - Xmin
Linf = Xmin - 
Avec :
W : intervalle de variation.
n : taille de l'échantillon.
Xmax : la valeur maximale.
Xmin : la valeur minimale.
K : nombre de classes
a : amplitude de classes
Nous avons regroupé notre échantillon selon
l'âge, le sexe, la provenance des patients,le niveau d'étude, le
statut marital, les antécédents psychiatriques, le tableau
clinique, les signes physiques associés, les habitus, la forme clinique
de dépression, les facteurs étiologiques etc. Et pour chaque
rubrique, nous avons fait ressortir l'effectif et avons calculéla
fréquence relative en pourcentage. Nous avons aussi calculé la
moyenne. Le calcul de la valeur p a été retenu comme test
statistique pour la comparaison des résultats (différence
significative si p<0,05)
CHAP IV :PRESENTATION DES RESULTATS
Nous avons obtenu au terme de notre
étudemenéesur une période allant du 1er avril
2009 au 31 mars 2012 : 37 cas de dépression sur 317 malades ayant
été admis pendant cette période à l'Hôpital
Général de Référence Jason Sendwe, et 48 cas de
dépression sur 1314 malades admis au Centre Neuropsychiatrique Joseph -
Guislain ; soit un total de 85 cas de dépression sur1631 patients
admis pour des pathologies psychiatriques au service de neuropsychiatrie de ces
deux hôpitaux durant la période susmentionnée.
Tableau I : Prévalence hospitalière
de la dépression par rapport aux autres pathologies
psychiatriques
|
PATHOLOGIES
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
Dépression
|
85
|
5,2
|
|
Autres pathologies psychiatriques
(schizophrénie, trouble anxieux, manie, psychoses,
etc.)
|
1546
|
94,8
|
|
TOTAL
|
1631
|
100
|
Nous avons trouvé 85 cas de dépression sur 1631
malades admis en psychiatrie, soit une prévalence hospitalière
de 5,2 %.
Tableau II : Répartition des cas selon le
sexe
|
SEXE
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
Masculin
|
35
|
41,2
|
|
Féminin
|
50
|
58,8
|
|
TOTAL
|
85
|
100
|
Nous avons noté une prédominance féminine
(58,8 %) avec un sexe ratio de 1,43.
Tableau III : Répartition des cas selon
l'âge
|
CLASSES D'AGES (ans)
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
]10 - 20]
|
7
|
8,2
|
|
]20 - 30]
|
26
|
30,6
|
|
]30 - 40]
|
28
|
32,9
|
|
]40 - 50]
|
13
|
15,3
|
|
]50 - 60]
|
3
|
3,5
|
|
]60 - 70]
|
7
|
8,2
|
|
]70 - 80]
|
1
|
1,2
|
|
TOTAL
|
85
|
100
|
Nous avons noté une prédominance de la tranche
d'âge comprise entre 30 et 40 ans (32,9 %). L'âge moyen
était de 36,4 ans.
Tableau IV : Répartition des cas selon la
provenance
|
COMMUNES
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
Lubumbashi
|
33
|
38,8
|
|
Kampemba
|
18
|
21,2
|
|
Annexe
|
9
|
10,6
|
|
Kenya
|
6
|
7,1
|
|
Ruashi
|
5
|
5,9
|
|
Katuba
|
4
|
4,7
|
|
Kamalondo
|
2
|
2,4
|
|
Hors - Lubumbashi
|
8
|
9,4
|
|
TOTAL
|
85
|
100
|
La commune de Lubumbashi est la plus représentée
avec 33 cas sur 85 ; soit 38,8 %.
Tableau V : Répartition des cas selon le
statut marital
|
STATUT MARITAL
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
Mariés
|
23
|
27,1
|
|
Célibataires
|
47
|
55,3
|
|
Non mentionnés
|
15
|
17,6
|
|
TOTAL
|
85
|
100
|
Les célibataires sont les plus touchés en ce qui
concerne la survenue de dépression dans notre étude.
Tableau VI : Répartition des cas selon le
niveau d'étude
|
NIVEAU D'ETUDE
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
Secondaire
|
22
|
25,9
|
|
Universitaire
|
22
|
25,9
|
|
Non signalé
|
41
|
48,2
|
|
TOTAL
|
85
|
100
|
Le niveau d'instruction de secondaire à universitaire est
le plus représenté dans notre étude en ce qui concerne la
dépression.
Tableau VII : Répartition des cas selon
l'antécédent psychiatrique personnel
|
ATCDS PERSONNELS
|
EFFECTIF (n)
|
POURCENTAGE(%)
|
|
Dépression
|
18
|
21,2
|
|
Aucun
|
67
|
78,8
|
|
TOTAL
|
85
|
100
|
Certains patients ont présenté un trouble de
l'humeur avant l'épisode dépressif les ayant emmenés
à consulter et ils ne représentent pas une proportion minimisable
(21,2%). D'autres n'ont présenté aucun antécédent
psychiatrique (78,8%).
Tableau VIII : Répartition des cas selon
l'antécédent psychiatrique familial
|
ATCDS FAMILIAUX
|
EFFECTIF
|
POURCENTAGE
|
|
Dépression
|
10
|
11,8
|
|
Aucun
|
75
|
88,2
|
|
TOTAL
|
85
|
100
|
Chez quelques patients (11,8%) l'antécédent
psychiatrique familial a été trouvé et il s'agit d'un
parent au premier degré.
Tableau IX : Répartition des cas selon
l'usage des substances addictives
|
SUBSTANCES
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
Alcool, tabac et chanvre
|
8
|
9,4
|
|
Alcool
|
9
|
10,6
|
|
Tabac
|
0
|
0,0
|
|
Aucun
|
68
|
80,0
|
|
TOTAL
|
85
|
100
|
La majoritédes patients avec dépression (80 %) ne
prenait ni alcool ni tabac ni chanvre.
Tableau X : Répartition des cas selon
le tableau clinique
|
TABLEAU CLINIQUE
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
Sentiment de tristesse
|
52
|
61,2
|
|
Manque de plaisir
|
44
|
51,8
|
|
Retrait social
|
30
|
35,3
|
|
Dévalorisation
|
17
|
20,0
|
|
Découragement
|
12
|
14,1
|
|
Sentiment d'anéantissement
|
10
|
11,8
|
|
Idées suicidaires
|
10
|
11,8
|
|
Tentative de suicide
|
6
|
7,1
|
|
Intolérance à la frustration
|
4
|
4,7
|
La majorité des patients a présenté comme
tableau clinique un sentiment de tristesse. Un nombre non négligeable
avait des idées suicidaires (11,8 %) et certains ont tenté de se
suicider(7,1 %).
Tableau XI : Répartition des cas selon les
signes physiques associés ou faisant soupçonner la
dépression
|
SIGNES PHYSIQUES ASSOCIES
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
Insomnie
|
42
|
49,4
|
|
Hypersomnie
|
2
|
2,4
|
|
Inappétence
|
27
|
31,8
|
|
Polyphagie
|
1
|
1,2
|
|
Fatigue intense
|
10
|
11,8
|
|
Céphalées
|
9
|
10,6
|
|
Vertiges
|
3
|
3,5
|
|
Diarrhée
|
2
|
2,4
|
|
Vomissements
|
3
|
3,5
|
|
Douleurs abdominales
|
2
|
2,4
|
|
Douleurs à l'estomac (épigastralgies)
|
4
|
4,7
|
|
Dysphagie
|
2
|
2,4
|
|
Constipation
|
1
|
1,2
|
|
Amaigrissement
|
7
|
8,2
|
|
Tremblements involontaires
|
2
|
2,4
|
|
Dysménorrhée
|
1
|
1,2
|
|
Hypotension
|
1
|
1,2
|
Nous avons noté une prédominance du trouble du
sommeil (surtout l'insomnie, rarement l'hypersomnie) comme signe physique ayant
fait soupçonner la dépression chez les sujets de notre
étude.
Tableau XII : Répartition des cas selon les
facteurs étiologiques
|
FACTEURS ETIOLOGIQUES
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
Perte d'un être cher
|
18
|
21,2
|
|
Choc psychoaffectif
(déception amoureuse)
|
11
|
12,9
|
|
Difficultés financières
|
9
|
10,6
|
|
Divorce des parents
|
8
|
9,4
|
|
Manque d'affection
|
8
|
9,4
|
|
Echecs scolaires
|
7
|
8,2
|
|
Rupture/divorce
|
7
|
8,2
|
|
Tensions familiales
|
6
|
7,1
|
|
Conflit conjugal
|
5
|
5,9
|
|
Maltraitance
|
2
|
2,4
|
|
Troubles sexuels
|
2
|
2,4
|
|
Victime de viol
|
1
|
1,2
|
|
Grossesse non désirée
|
1
|
1,2
|
Nous avons trouvé une prédominance des facteurs
environnementaux, notamment les facteurs psycho-sociaux : la perte d'un
être cher dans 21,2 % des cas, la déception amoureuse dans 12,9 %
des cas, les difficultés financières dans 10,6 % des cas, le
divorce des parents dans 9,4 % des cas, le manque d'affection chez des enfants
orphelins de père et/ou de mère dans 9,4 % des cas, le divorce/la
rupture des relations amoureuses dans 8,2 %, les échecs scolaires dans
8,2 % des cas, les tensions familiales dans 7,1 % des cas, le conflit conjugal
dans 5,9 % des cas, les troubles sexuels dans 2,4 % des cas, la maltraitance
dans 2,4 % des cas, la grossesse non désirée dans 1,2 % des
cas.
Tableau XIII : Répartition des cas selon les
pathologies associées à la dépression
|
PATHOLOGIES ASSOCIEES
A LA DEPRESSION
EFFECTIF(n) POURCENTAGE(%)
|
|
Stérilité
|
4
|
4,7
|
|
Amputation des membres(Gangrène)
|
2
|
2,4
|
|
Diabète
|
2
|
2,4
|
|
VIH/SIDA
|
6
|
7,1
|
|
Aucune
|
71
|
83,4
|
|
TOTAL
|
85
|
100
|
Comme facteurs somatiques associés à la
dépression, nous avons trouvé les pathologies chroniques
(VIH/SIDA dans 7,1% des cas, le diabète dans 2,4%) et invalidantes
(l'amputation des membres pour cause de gangrène dans 2,4%) la
stérilité chez les femmes dans 4,7% des cas.
Tableau XIV: Répartition des cas selon la
forme clinique de dépression
|
DIAGNOSTIC
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
Trouble dépressif non spécifié
|
63
|
74,0
|
|
Episode dépressif majeur
|
18
|
21,2
|
|
Dépression psychotique
|
2
|
2,4
|
|
Dépression du post-partum
|
2
|
2,4
|
|
TOTAL
|
85
|
100
|
La forme clinique de dépression qui a
prédominé est le trouble dépressif non
spécifié.
Tableau XV : Répartitiondes cas selon le type
du trouble dépressif non spécifié
|
TROUBLE DEPRESSIF NON SPECIFIE
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
Trouble dépressif mineur
|
50
|
79,4
|
|
Trouble dépressifrécurrent
|
13
|
20,6
|
|
TOTAL
|
63
|
100
|
La forme du trouble dépressif non spécifié
qui a prédominé est le trouble dépressif mineur.
Tableau XVI : Répartition des cas selon le
traitement (antidépresseurs)
|
CLASSE D'ANTIDEPRESSEURS
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
IMAO
|
16
|
18,8
|
|
ISRS
|
20
|
23,5
|
|
TRICYCLIQUES
|
49
|
57,6
|
|
TOTAL
|
85
|
100
|
Les classes d'antidépresseurs reprises dans ce tableau
ont été celles principalement utilisées, avec en
tête les antidépresseurs tricycliques (57,6% des cas) à
l'exemple de l'amitriptyline (Laroxyl®) à des posologies allant de
50 mg à 100 mg/jour.
Tableau XVI : Répartition des cas selon la
durée du traitement
|
DUREE DE TRAITEMENT (jours)
|
EFFECTIF (n)
|
POURCENTAGE (%)
|
|
20 à 30
|
7
|
8,2
|
|
31 à 40
|
6
|
7,1
|
|
41 à 50
|
22
|
25,9
|
|
51 à 60
|
20
|
23,5
|
|
61 à 70
|
12
|
14,1
|
|
> 70
|
18
|
21,2
|
|
TOTAL
|
85
|
100
|
La durée du traitement chez la plupart des patients avec
dépression a été de 41 à 50 jours. Et la
durée moyenne était de 62 jours.
CHAP V :DISCUSSION ET COMMENTAIRES
Nous avons mené une étude rétrospective,
descriptive transversale qui a portésur les facteurs étiologiques
de la dépression au sein du service de neuropsychiatrie de
l'hôpital Sendwe ; et au sein du Centre Neuropsychiatrique Joseph
Guislain durant la période allant du 1er avril 2009 au 31
mars 2012 (soit une durée de 3 ans). Au terme de notre étude nous
avons trouvé que :
La prévalence hospitalière de la
dépression par rapport aux autres pathologies psychiatriques est de 5,2
% (tableau I). La prévalence de l'Afrique du Sud est de 846 cas de
dépression sur un échantillon de 8630, soit 9,8% (BROMET et al,
2011) ; et celle de la Belgique de 17% (MENDLEWICZ J., 2006) soit une
différence statistiquement significative en comparaison avec celle de
notre étude (p=0,000). En effet, il est aussi possible que le diagnostic
soit méconnu dans nos milieux surtout lorsque la dépression
s'exprime par des symptômes somatiques ou autres n'ayant pas de rapport
avec une tristesse, des pleurs, des idées de la série noire.
Alors que dans les pays industrialisés l'importance des facteurs sociaux
comme le mariage sous contrat, le célibat,... les facteurs liés
au stress, et aux saisons (dépression saisonnière) peuvent
expliquer cette disparité ; mais aussi le déficit en
personnel qualifié pour le diagnostic d'affections psychiatriques dans
notre milieu, et partant la méconnaissance des critères
diagnostiques sous-estime la prévalence de la dépression.
Nous avons noté une prédominance
féminine (58,8 %) avec un sexe ratio de 1,4 (tableau II). Une
étude menée en Afrique du Sud a trouvé aussi une
prédominance féminine avec un sexe ratio de 1,75 (TOMLISON et al,
2009) ;une autre en Europe (PATTEN S. et coll., 2005) a trouvé
aussi une prédominance du sexe féminin avec un sexe ratio de 2.
Cette incidence moins élevée chez les hommes pourrait bien
dériver de la tendance masculine à nier les malaises, à
surveiller et traiter eux-mêmes les symptômes, et à
éviter d'avoir recours aux professionnels de santé comme
façon de manifester et de préserver leur virilité. Tandis
que les femmes sont susceptibles environ deux fois plus que les hommes d'avoir
une dépression au cours de leur vie. Les différences entre les
sexes dans les taux de dépression surviennent à l'âge de la
puberté et s'atténuent après la ménopause, ce qui
souligneles interactions complexes et réciproques qui surgissent entre
les facteurs biologiques, psychologiqueset socioculturels(STEWART D.E et
coll.,2001). Une raison hormonale est avancée par certains
auteurs : les changements cycliques de la quantité
d'oestrogènes ont une influence sur la gestion chimique sur les hormones
qui ont une influence sur l'humeur comme la sérotonine ; pour
d'autres ce sont les androgènes qui sont en petite quantité chez
la femme.
La classe d'âge la plus atteinte a été
celle comprise entre 30 et 40 ans (tableau III). Ce qui est très proche
des résultats trouvés enOuganda qui ont montré la
prédominance de la classe d'âge comprise entre 25 et 44 ans
(KINYANDA et al, 2011) ; et en France (Institut National de
Prévention et d'Education pour la Santé) (CHAN CHEE C et coll.,
2005) qui ont montré la prédominance de la classe d'âge
comprise entre 35 à 45 ans. Pour ce qui est de l'âge moyen notre
étude a trouvé 36,4 ans ; ce qui est similaire à la
moyenne trouvée en Tunisie (YOUSRI et coll., 2009) qui était de
35,4 ans. La plus forte dépressivité chez les Jeunes
s'expliquerait dans nos milieux par une situation conjugale moins stable et
une situation professionnelle plus précaire.
La commune de Lubumbashi a été la plus
représentée avec 38,8 % (tableau IV). Nous pensons que cette
situation est due à la proximité de la commune de Lubumbashi par
rapport aux deux hôpitaux (Sendwe et le Centre Neuropsychiatrique Joseph
- Guislain).
En ce qui concerne le statut marital, nous avons
trouvé une prédominance de célibataires avec 55,3 %
(tableau V). Une étude en Tunisie (YOUSRI et coll., 2009)a
trouvé aussi une prédominance chez les célibataires avec
41,2 %. Une autre étude menée au Canada (STEWART D.Eet coll.,
1998)avait trouvé que les gens mariés sont moins à risque
d'être dépressifs que les célibataires, bien que la
direction de la relationne soit pas claire : il se peut que ce soit parce que
les gens heureux sont plus susceptibles de trouver etde conserver un partenaire
ou que le soutien qu'apporte le mariage ait un effet protecteur. Nous pensons
en plus que dans notre milieu, le mariage permet de partager les
problèmes en couple, et parfois la femme peut seconder son mari en ce
qui concerne l'appui financier du foyer, etc.
Pour ce qui est du niveau d'étude, nous avons
trouvé que les niveaux les plus représentés sont le
secondaire (25,9%) et universitaire (25,9%) dans notre étude en ce qui
concerne la dépression (tableau VI). Les résultats de la Tunisie
(YOUSRI et coll., 2009) ont montré aussi un pourcentage
élevé pour les femmes instruites avec 74,4 % contre 25,6 % des
analphabètes ; contrairement à l'Afrique du Sud où le
plus grand pourcentage (62,7%) concernait ceux qui avaient moins de 12 ans de
scolarité (TOMLISON et al., 2009) (p=0,0001). Cette différence
avec les résultats de notre étude pourrait s'expliquer par le
taux élevé de chômagedans nos milieux qui fait que les
personnes instruites, contrairement à leur attente après la fin
de leurs études, ont du mal à trouver de l'emploi.
Certains patients ont présenté un épisode
antérieur de dépression avant l'épisode dépressif
les ayant emmenés à consulter et ils ne représentent pas
une proportion minimisable (21,2%). La plupart n'a présenté
aucun antécédent (78,8%). En Tunisie les résultats ont
montré 75 malades sur 160, soit 46,9 % qui avaient un
antécédent de dépression (YOUSRI et coll., 2009).
(p=0,0001).Les antécédents dépressifs avaient
été retrouvés comme multipliant le risque de survenue de
dépression par 2,3 dans la méta-analyse de Cole (CATHERINE H. et
coll., 2004). Cette différence est probablement due au fait que ces
auteurs ont mené leur étude chez 160 femmes hospitalisées
toutes pour épisode dépressif majeur (selon les critères
DSM-IV-TR) alors que dans notre étude nous avons seulement 18 cas
d'épisode dépressif majeur sur un total de 85 malades (soit
21,2%). Une autre possibilité serait la méconnaissance de
l'antécédent par le patient,et qui n'ait pas été
documenté par le médecin.
Concernant le tableau clinique, nous avons trouvé un
nombre non négligeable des patients avecidées suicidaires (11,8%)
et 6 patients sur 85 (7,1%) ont même tenté de se suicider.Yousri
et coll. ont trouvé dans leur échantillon (n = 160), 53 cas de
tentative de suicide soit 11,3% ; (p=0,0001). Nous pensons que cette
différence peut être due au fait que ces auteurs ont mené
leur étude chez des femmes qui présentaient toutes une
dépression majeure. Par ailleurs certaines formes d'idées
suicidaires passives seraient méconnues du personnel soignant. Nous
trouvons que dans notre milieu le comportement suicidaire dû à la
dépression n'est pas vraiment négligeable.
Pour ce qui est des facteurs étiologiques de la
dépression, nous avons trouvé une prédominance nette des
facteurs environnementaux, notamment les facteurs psycho-sociaux : la
perte d'un être cher dans 21,2 % des cas, la déception amoureuse
dans 12,9 % des cas, les difficultés financières dans 10,6 % des
cas, le divorce des parents dans 9,4 % des cas, le manque d'affection dans 9,4
% des cas, le divorce/la rupture des relations amoureuses dans 8,2 %, les
échecs scolaires dans 8,2 % des cas, les tensions familiales dans 7,1 %
des cas, le conflit conjugal dans 5,9 % des cas, les troubles sexuels dans 2,4
% des cas, la maltraitance dans 2,4 % des cas, la grossesse non
désirée dans 1,2 % des cas.Une étude
réalisée en Ouganda sur un échantillon des patients VIH
positifs, a trouvé 11,2% des cas pour les facteurs sociaux :
notamment l'incertitude alimentaire et 75,6% du fait de la connaissance de leur
état sérologique (KINYANDA et al, 2011a). Une autre étude
réalisée toujours en Ouganda la même année par
lemême auteur, a trouvé comme facteurs socio-économiques
liés à la dépression : la privation (manque
d'instruction, manque d'emploi, rupture familiale par le décès
d'un des deux parents, le divorce des parents, ) et la pauvreté (statut
socio-économique bas) (KINYANDA et al, 2011b) ; Une
troisième réalisée en Australie, a trouvé la
prédominance des facteurs sociaux, notamment les problèmes
liés à l'emploi (manque, mauvaise rémunération,
instabilité etc.) suivi des événements de vie
négatifs, le surpoids, etc. (PHILIP J., 2009).
Pour ce qui est desco-morbidités (pathologies
associées à la dépression), nous avons trouvé dans
notre étude les pathologies chroniques, notamment, le VIH/SIDA dans 7,1
% de cas et le diabète dans 4,7 % des cas ; les pathologies
invalidantes : la stérilitéchez la femme dans 4,7 %,
l'amputation des deux membres inférieurs pour cause de gangrène
dans 2,4 %.
La présence des antécédents familiaux de
dépression chez 10 des nos 85 malades (11,8%), nous a fait
évoquer la présence des facteurs probablement
génétiques et la différence n'est pas statistiquement
significative avec une étude réalisée en Ougandaqui a
trouvé l'antécédent de dépression dans la famille
dans 19,6% des cas(120 sur 618 patients) (KINYANDA et al, 2011a)
(p=0,1199).
En effet ce n'est pas un seul facteur qui est responsable de
la dépression dans notre milieu, mais c'estplutôt l'association de
plusieurs facteurs à la fois. Mais parmi les facteurs sociaux, c'est la
perte d'un être cher qui a été le plus retrouvé
chez la plupart de nos patients : un parent qui le prenait en charge, une
mère qui lui donnait de l'affection, etc. Dans notre milieu, les
relations humaines étant très fortes, ceci expliquerait que toute
rupture de celles-ci puisse être un grand facteur de dépression
chez nos malades. Nous pensons aussi que les facteurs dépendent des
milieux d'étude et des sujets sélectionnés pour
l'étude. C'est ainsi que nous justifions cette différence avec
les différences constatées entre notre étude et celle
réalisée par Kinyanda sur un échantillon de personnes avec
VIH chez qui le facteur prédominant est la connaissance de leur
état sérologique ; Alors qu'une autre étude
réalisée par lemême auteur dans la population
générale a trouvé la prédominance des facteurs
socio-économiques comme c'est le cas dans notre étude.
La comorbidité était représentée
par le VIH/SIDA en tête. L'étude Ougandaise a trouvé 75,6%
(KINYANDA et al, 2011a). Soit une différence statistiquement
significative d'avec notre étude (p=0,0000). En effet ces auteurs ont
réalisé leur étude exclusivement sur un échantillon
de 680 patients HIV positifs ;Ceci ne nous empêche pas de remarquer
à quel point cette pathologie est un grand problème de
santé publique dans notre continent, et de façon
particulière dans notre milieu où en plus d'être une grande
cause de mortalité, elle est également un grand facteur de risque
de dépression.
Pour la forme clinique de dépression c'est le trouble
dépressif non spécifié qui a
étéretrouvé dans 74% (et dans cette forme c'est le trouble
dépressif mineur qui prédomine avec 79,4% des cas) ;
l'épisode dépressif majeur dans 21,2 %.Les résultats d'une
étude récente réalisée sur un échantillon 77
adolescents (âge moyen 15,5 ans) suivis au service de
pédopsychiatrie du CHU HédiChaker de l'université de Sfax
pour troubles dépressifs (critères DSM-IV-TR) et qui ont
été recrutés durant une période de 9 ans a
montré les résultats suivants : 23 cas (29,8%) pour le
trouble dépressif majeur isolé ; 6 cas (7,8%) pour le
trouble dépressif majeur récurent ; 31 cas(40,26%) pour le
trouble dysthymique ; et 17 cas 22,07% pour le trouble dépressif
non spécifié (HADJKACEM I. et coll., 2013). Ces résultats
sontsimilaires aux nôtres, néanmoins en ce qui concerne
l'épisode dépressif majeur(p=0,275), mais la différence
est statistiquement significative pour le Trouble dépressif non
spécifié (p=0,0000).Ceci pourrait résulter du fait de la
facilité de poser le diagnostic de trouble dépressif non
spécifié (peu de critères) et partant, d'une
possibilité de le confondre avec d'autres pathologies psychiatriques
à l'exemple du trouble dépressif post-psychotique de la
schizophrénie.
Pour ce qui est du traitement pharmacologique, la classe
d'antidépresseurs la plus utilisée était les tricycliques
dans 57,6% des cas avec la molécule comme
l'amitriptyline(Laroxyl®). Des études approfondies ont
indépendamment permis d'étendre le champ des indications des
tricycliques(Imipramine,Amitriptyline,Maprotiline etc.)qui demeurent encore
généralement le choix de première intention dans la
dépression parce qu'ils donnent des bons résultats dans les deux
tiers de cas (SENON J. L., 2003). En effet ce sont des molécules qui
sont plus accessibles dans notre milieu avec nos moyens financiers
limités, et disponibles en comparaison aux nouvelles classes comme les
inhibiteurs sélectifs de la recapture de la sérotonine
(ISRS).Tous les malades avaient bénéficié de la
psychothérapie de soutien.
La durée moyenne du traitement était de 62
jours. Il est pourtant recommandé une durée d'au moins 8 semaines
pour la phase aigüe du traitement et 6 mois pour la phase de continuation
(MENDLEWICZ J., 2006). Ceci nous fait constater que le traitement de la
dépression en termes de durée n'était pas correctement
donné chez les patients.Le problème de la prise en charge de la
dépression ne se pose pas seulement dans notre milieu. Par ailleurs,
selon les résultats d'une étude en Europe (MENDLEWICZ J.,
2006):Sur 100 patients dépressifs, seulement 57 consultent un
médecin, 31 % reçoivent un traitement (soit plus ou moins 18
patients). Notons ici que ces 18 patients ne reçoivent pas tous
unantidépresseur. D'autres médicaments sont souvent prescrits
pour dessymptômes liés à la dépression:
somnifères, calmants, antidouleurs...Sur les 18 patients pour lesquels
un traitement a été prescrit, seuls 25 % (soit plus ou moins 5
patients) reçoivent un antidépresseur, traitementadéquat
pour leur état.
En effet dans notre milieu plusieurs raisons peuvent
expliquer le non-respect de la prise d'antidépresseurs telle que
recommandée, notamment les problèmes liés aux
personnels : manque d'expertise, etc. ; les problèmes
liés aux patients : moyens financiers limités, la
négligence, le manque de compréhension de la maladie et du
pronostic expliquant la non adhérence, même le manque de
compliance au traitement ; enfin ceux liés aux effets secondaires
des antidépresseurs :somnolence, prise de poids, palpitations,
nausées, dysurie, sécheresse buccale et oculaire, etc.
CONCLUSION
Au terme de notre étude qui a porté sur les
facteurs étiologiques de la dépression à Lubumbashi,
menée au service de neuropsychiatrie de l'Hôpital
Général de Référence Jason Sendwe, et au Centre
Neuropsychiatrique Joseph Guislain sur une période allant du
1er avril 2009 au 31 mars 2012, ayant porté sur un
échantillon de 85 malades. Les points saillants suivants sont
retenus :
1. La prévalence hospitalière de la
dépression est de 5,2 % ;
2. La dépression à Lubumbashi comme partout
ailleurs, touche plus les femmes que les hommes ;
3. La classe d'âge la plus atteinte est celle comprise
entre 30 - 40 ans, l'âge moyen étant de 36,4 ans ;
4. La commune de Lubumbashi est la plus
représentée ;
5. La dépression touche plus les célibataires
que les mariés ;
6. La dépression touche plus les individus avec niveau
d'étude élevé ;
7. L'antécédent personnel de dépression a
été trouvé dans 21,2% des cas chez nos malades ;
8. Les dépressifs sont venus consulter avec un
sentiment de tristesse et la tentative de suicide a été
retrouvée dans 7,1% des cas ;
9. Le signe physique le plus associé à la
dépression a été le trouble du sommeil
(l'insomnie) ;
10. Pour ce qui concerne les facteurs étiologiques de
la dépression, nous avons trouvé une prédominance nette
des facteurs environnementaux, les facteurs psycho-sociaux : la perte d'un
être cher dans 21,2 % des cas, la déception amoureuse dans 12,9 %
des cas, les difficultés financières dans 10,6% des cas, le
divorce des parents dans 9,4 % des cas, le manque d'affection dans 9,4 % des
cas, le divorce/la rupture des relations amoureuses dans 8,2 %, les
échecs scolaires dans 8,2 % des cas, les tensions familiales dans 7,1 %
des cas, le conflit conjugal dans 5,9 % des cas, les troubles sexuels dans 2,4
% des cas, la maltraitance dans 2,4 % des cas, la grossesse non
désirée dans 1,2 % des cas ;
Pour ce qui est des pathologies associés à la
dépression, nous avons trouvé dans notre étude, les
pathologies chroniques, notamment, le VIH/SIDA dans 7,1 % des cas et le
diabète dans 4,7 % des cas ; les pathologies invalidantes : la
stérilité chez la femme dans 4,7 %, l'amputation de deux membres
inférieurs pour cause de gangrène dans 2,4 %.
Pour les facteurs probablement héréditaires (ou
génétiques) nous avons trouvé chez 11,8 % des patients
l'existence d'un antécédent de dépression chez les
parents ;
11. La plupart de nos malades ont présenté
surtout le trouble dépressif non spécifié (74 %) alors que
l'épisode dépressif majeur n'a été
retrouvéque dans 21,2 % de cas ;
12. La classe pharmacologique des antidépresseurs la
plus utilisée a été celle des tricycliques, et la
durée moyenne du traitement de 62 jours.
RECOMMANDATIONS
La dépression est un problème majeur de
santé publique. Le rapport de l'OMS (Organisation Mondiale de la
Santé) dans le monde indique que la dépression devrait se classer
en deuxième position dans la charge mondiale de morbidité d'ici
2020 si l'on mesure son impacten tant que cause de décès, de
handicap, d'incapacité de travailler et partant de la perte de
productivité pour les entreprises, de consommation des ressources
médicales.
La dépression s'accompagne d'autres charges que celles
qui pèsent sur les systèmes de santé, notamment elle peut
entrainer ceux qui en souffrent à se retirer de toute vie sociale et
beaucoup trop souvent, à se suicider. En plus nous sommes dans une
société où les préjugés face à la
maladie mentale sont encore très présents. D'où nous
formulons quelques recommandations :
· Au personnel soignant :
- D'être attentif devant tout patient qui consulte
même sans symptômes dépressifs, mais présentant des
facteurs de risque identifiés dans notre étude, en vued'un
diagnostiqueprécoce et un transfert le cas échéant vers
une structure médicale spécialisée de neuropsychiatrie
pour une meilleure prise en charge ;
- D'améliorer la prise en charge de la
dépression (surtout par rapport à la durée du traitement)
tel que recommandée.
· Aux patients et/ou à leur entourage :
- De respecter la prise des médicaments en dépit
du bien être clinique, pour éviter la rechute ou le passage vers
la chronicité ;
- De banaliser les maladies mentales notamment la
dépression en sachant qu'elle n'est pas incurable ;
· Au ministère de la santé
publique :
- De réaliser si possible, le dépistage de masse
dans la population afin de mettre sur pieds des programmes de prévention
de la dépression ;
- D'utiliser au mieux, des outils d'identification
précoce de la dépression afin d'identifier les premiers
symptômes dépressifs (à l'exemple de la Grille d'entrevue
de Hamilton, l'inventaire de Beck,...)
- De répertorier les personnes à risque (les
jeunes, surtout celles de sexe féminin etc.) pour les soumettre au
programme de prévention.
- De continuer la lutte contre le VIH/SIDA qui est aussi un
grand facteur de risque de dépression dans notre milieu.
- De former le personnel soignant spécialisé en
neuropsychiatrie.
REFERENCES BIBLIOGRAPHIQUES
1. AMERICAN PSYCHIATRIC ASSOCIATION, Manuel diagnostique et
statistique des troubles mentaux (texte révisé) (DSM IV - TR),
Masson 2000
2. ANDREWS, J.W. et A. MacPhee. « Riskfactors
for depression in early adolescence », Adolescence, [En
ligne], vol. 41, no 163, 2006. [http://findarticles.com/p/articles/
mi_m2248/is_163_41/ai_n27077582/] (Consulté le 16 mars 2012).
3. AUTRET L., « dépression et maladie de
parkinson », 2006
4. BERGER A.K et coll., « facteurs de
predictivité de la dépression majeure ». Psychiatry
1998. 155 : 1039 - 1043
5. BILSKER DAN et RANDY PETERSON, «
développer des stratégies pour surmonter la
dépression » (guide d'auto-soins pour la dépression)
2è édition, faculté des sciences de la santé.
Université Simon Fraser, Canada
6. BOTTER A., « la dépression au seuil
des critères diagnostiques : nouvelles conceptions dans le domaine
des états dépressifs », 1998
7. BRAHA CELINE, « prévention de la
dépression post - natale », mémoire de
l'université Paris Descartes, 2011
8. BROMET EVELYN et al., « cross - national
epidemiology of DSM IV major depressiveepisode » BMC Medicine; 2011,
9:90 (en ligne
http://www.biomedical.com/1741-7015/9/90.pdf
Page consultée le 12/02/2013)
9. CATHERINE HELMER et coll., Epidémiologie
descriptive, facteurs de risque, étiologie de la dépression du
sujet âgé. PsycholNeuropsychiatrVieillisement. 2004 ; Vol. 2
(Suppl. 1) : §7 - §12.
10. CHRISTINE CHAN CHEE et coll., la dépression en
France, enqueteAnadep 2005/INPES
11. Dictionnaire médical de la famille. Sous la
direction du professeur Michel Leporier. Flammarion, 1998
12. ELAKTI S., « épisode dépressif du
post - partum », 2000
13. EMBERSIN CATHERINE et GREMY ISABELLE, « la
dépression chez les adultes franciliens ». Exploitation du
baromètre santé 2005
14. EMMANUELLE CORRUBLE, PATRICK HARDY, « les
syndromes dépressifs en cancérologie. Signification et prise en
charge » Module 10 de cancérologie-oncohématologie 2005
15. GODARD CATHERINE et coll., « améliorer le
diagnostic et la prise en charge des troubles anxieux et dépressifs en
population active : l'expérience du programme Aprand »
France, B.E.H du 09 juin 2009 n° 25 - 26
16. HADJKACEM I. et coll. « comorbidité
psychiatrique aux troubles dépressifs de l'adolescent : à
propos de 77 cas ». Tunisie médicale Vol 91
(n°01) 2013, 33 - 37
17. KALENGA MUENZE KAYAMBA « initiation
à la recherche scientifique médicale et la communication
écrite et orale » Presses universitaires de Lubumbashi,
2002
18. KASEN et al., Religiosity and resilience in persons at
high risk for major depression. Psychol. Med. 2012 March; 42 (3) : 509 - 519
19. KINYANDA (a) et al., Prevalence and risk factors of major
depressive disorder in HIV/AIDS as seen in semi - urban Entebbe district,
Uganda. BMC Psychiatry 11 : 205; 2011
20. KINYANDA (b) et al., Poverty, life events and the risk for
depression in Uganda. SocPsychiatrEpidemiol. 2011 January; 46(1):35-44
21. LAPORTE ANNE et coll., « la santé
mentale et les addictions des personnes sans logement personnel en
Ile-de-France », septembre 2010
22. LEPINE, « prévalences des épisodes
dépressifs caractérisés en France », 1993
23. LEROUX ISABELLE et THOMAS MORIN, « facteurs de
risque des épisodes dépressifs en population
générale », décembre 2006
24. MAISONNEUVE HERVE, GERARD LORETTE, ANNABEL MARUANI et
MICHEL HUGUIER, « la rédaction médicale »
5è édition. Paris 2010
25. MARIE- JOSE BROUETTE, « la dépression et
le VIH : acceptation et soutien contre le cafard ».
Parkhurst, 2006
26. MASMOUDI J. et coll., « la
dépression du post - partum », 2006
27. MAZURE CM, Keita GP, Blehar MC. «Summit on women
and depression: proceedings and recommendations. Washington, DC: American
Psychological Association», 2002.
28. MENDLEWICZ JULIEN, Psychiatrie de l'adulte. Syllabus de
cours de l'université libre de Bruxelles, 6ème
édition 2006
29. MOLIMART MAXIME, « dépression,
médecine et antidépresseurs : éléments de
réflexion » Revue pluridisciplinaire en sciences de l'homme et
de la société ; N°6 juin 2008
30. MONGA BEN, Biostatistique I : notes de cours,
Université de Lubumbashi, faculté de médecine. Avril
2005
31. MUTOMBO Valérien, notes de cours de psychiatrie,
UNILU, faculté de médecine : Année académique
2009 - 2010. inédit
32. NAWEL CHAFFAR, « dépression
saisonnière : mécanismes et approches
thérapeutiques ». Mémoire de l'Institut
Supérieur de biotechnologie de Monastir, 2008. inédit
33. OMS, « VIH et santé mentale »,
20 novembre 2008
34. ORGANISATION MONDIALE DE LA SANTÉ, [En ligne]
[http://www.who.int/mental_health/management/depression/definition/en/index.html]
(Consulté le 19 mars 2012), 2009
35. ORGANISATION MONDIALE DE LA SANTÉ,
« Rapport sur la santé dans le monde : La santé
mentale : nouvelle conception, nouveaux espoirs »[En ligne],
2001. [http://www.who.int/whr/2001/en/whr01_fr.pdf] (Consulté le 19 mars
2012).
36. PATTEN SCOTT et HEATHER JUBY, « profil de la
dépression clinique au Canada », 2008
37. PHILIP J. BATERHAM et al., modifiable risk factors
predicting major depressive disorder at four year follow-up : a decision
tree approach ; BMC Psychiatry 2009, 9 : 75
38. PIERRE LALONDE, JOCELYN AUBUT et FREDERIC GRUNBERG
« Psychiatrie clinique : une approche
bio-psycho-sociale », 1999. P 286 - 329
39. PRETO ISABEL, « comment améliorer le
dépistage de la dépression chez les personnes âgées
institutionnalisées démentes ? » Thèse de
doctorat, université de Paris VII - Dénis Diderot, 2009
40. RYAN, N. «Treatment of depression in adolescents and
youth «, The Lancet, Vol. 366, p. 933-940.
41. SBAI S. et EL HAMAOUI Y., « interaction
entre diabète et dépression » Espérance
médicale Juillet 2011
42. SENON J. L., les antidépresseurs, notes de cours de
l'université de Poitiers, faculté de médecine.
Année académique 2002 - 2003. inédit
43. SHEREE L. TOTH et JACK PELTZ : « la
dépression maternelle » encyclopédie des jeunes, mars
2011
44. STEWART D.E et coll., « dépression,
rapport sur la surveillance de la santé des femmes », 1998
45. STEWART D.E, RONDON M, DAMIANI G, HONIKMAN J.
«International psychosocial and systemic issues in women's mental
health». Arch Women's Mental Health 2001; 4:13-7.
46. STEYER NORBERT, « la dépression de la
personne âgée : attitudes pratiques »
47. TALON JEAN-MARC, « dépression et
diabète de type 2. A propos d'une étude prospective concernant 41
patients ». Thèse de la faculté de médecine et
de pharmacie de Besançon, université de Franche - Comte, 2005
48. THOMAS MORIN, « épisodes
dépressifs : des situations multiples », octobre 2008
49. TOMLISON et al., The epidemiology of major depression in
South Africa: Results from the South African stress and health study. S. Afr.
Med. Med. J. 2009 May ; 99 (5 Pt 2): 367:373
50. VALERIE HOULE, « prévention de la
dépression chez les adolescents et les adolescents à
risque », 2003
51. VERDELHO A., « dépression après
l'attaque cérébrale » correspondance en neurologie
vasculaire. Vol IV N°2, mars 2005
52. YOUSRI EL KISSI et coll., « comorbidité
trouble dépressif majeur et trouble de la personnalité :
étude comparative dans un groupe de 160 patientes
hospitalisées ». Tunisie médicale. Vol 87 n°
011 ; 737 - 741 ; 2009
TABLE DES MATIERES
_Toc362514200
DEDICACE
1
EPIGRAPHE
3
AVANT-PROPOS
4
RESUME
5
INTRODUCTION
6
CHAP I : GENERALITES SUR LA DEPRESSION
8
I.1 DEFINITIONS DES CONCEPTS
8
I.2 LES FACTEURS ETIOLOGIQUES DE LA DEPRESSION
9
I.2.1. FACTEURS BIOLOGIQUES ET GENETIQUES
9
A) LES FACTEURS BIOLOGIQUES
9
B) LES FACTEURS GENETIQUES
12
I.2.2 FACTEURS PSYCHOLOGIQUES
13
I.2.3 FACTEURS ENVIRONNEMENTAUX
13
A) LES FACTEURS SOCIAUX
13
B) LES FACTEURS RELIGIEUX
14
I.2.4 FACTEURS TOXIQUES
14
I.2.5 FACTEURS SOMATIQUES
15
I.2.6 TROUBLES NEUROPSYCHIATRIQUES ET SOMATIQUES
ASSOCIES
16
1. Dépression et démence :
17
2. Dépression et maladie de
Parkinson:
17
3. Dépression et AVC :
18
4. Dépression et diabète
19
5. Dépression et cancers
19
6. Dépression et VIH/SIDA
20
I.3 FORMES CLINIQUES DE LA DEPRESSION SELON LE
DSM-IV-TR
21
I.4 TRAITEMENT
37
I.4.1. Troubles dépressifs
37
CHAPITRE II: PRESENTATION DU CADRE D'ETUDE
40
II.1 HOPITAL GENERAL DE REFERENCE JASON SENDWE
40
1. SITUATION
GEOGRAPHIQUE
40
2. APERÇU
HISTORIQUE
40
3.
ORGANISATION
41
II.2 CENTRE NEUROPSYCHIATRIQUE JOSEPH-GUISLAIN
(CNPJG)
42
CHAPITRE III : PATIENTS, MATERIELS ET
METHODES
45
III.1 PATIENTS
45
III.2 MATERIELS
45
III.3 METHODES
46
CHAP IV : PRESENTATION DES RESULTATS
47
CHAP V : DISCUSSION ET COMMENTAIRES
57
CONCLUSION
64
RECOMMANDATIONS
66
REFERENCES BIBLIOGRAPHIQUES
68

|
|



