|
UNIVERSITE KONGO
FACULTE DE MEDECINE
KISANTU
LES ACCIDENTS VASCULAIRES CEREBRAUX A L'HOPITAL SAINT
LUC DE KISANTU:
EL NINO, SAISONS, GUERRE ET
PNEUMONIE
Magloire MPEMBI NKOSI
Gradué en Sciences biomédicales
Mémoire présenté en vue de l'obtention du
grade de Docteur en Médecine.
Directeur :
B. LONGO MBENZA MD,PhD.
2005
A la Glorieuse mémoire de Cheikh Anta Diop
Montagne au dessus des vallées
Modèle de courage et d'audace scientifiques
Source inépuisable d'inspiration
Osiris dans le royaume de Noun
Puissant Maître à jamais admiré.
REMERCIEMENTS
Nombreux sont ceux et celles qui, inlassablement pendant ces
deux dernières années, nous ont encouragé et aidé
à la réalisation de ce mémoire.
Nous tenons à remercier tout spécialement
Monsieur le Professeur Benjamin LONGO MBENZA qui a accepté de diriger ce
travail et dont la sagacité de l'esprit nous a fortement
impressionné. Ses conseils judicieux prodigués avec beaucoup de
gentillesse nous ont servi de balises sur les sentiers ardus de la recherche
scientifique.
Notre gratitude s'adresse aussi à nos parents,
Monsieur François MPEMBI NKOSI et Madame Valentine NSEKA MBEMBA dont le
soutien constant nous a permis de parachever nos études de
médecine.
Nous présentons également à nos
frères et soeur Beaugars MPEMBI, Babette MPEMBI, Francis MPEMBI et Chris
MPEMBI nos très sincères remerciements.
Nous exprimons notre très respectueuse reconnaissance
à tous nos encadreurs : Dr MAKIADI, Dr KIMBONDO, Dr NTUEBA, Dr
LEWO, Dr NDUNDU, Dr MAKENGO, Dr KIMFUTA, Dr MONINGO, Dr MOBA, Dr SANDUKU et Dr
NEKWEY.
Nous aimerions enfin rappeler que par leurs petits gestes
quotidiens, nos amis ont effectivement participé à la
construction de cet édifice. Que papa et maman NZEZA, Monsieur MASSAMBA
N'GOGO, Tony et Daisy NGOMA, Alice NGOMA, Rosette TSASA, Cosinus LEMA, Martin
TINE, Luca LUSALA, Robert LUYEYE, Papy MALOBA, Ghislain MIKAKAMENE, Jean-Robert
NKAKALA, Charles et Blandine MATONDO, Maman « KOKO »
ZAGHOMBILA et MASUMBUKO MUNUNGURI trouvent ici l'expression de notre
amitié sincère et profonde.
Les mots ne suffiront pas pour exprimer la dette que nous
contractons à l'endroit de Mademoiselle Victoria MASSAMBA. Sa
bienveillante présence a été plus qu'un
réconfort : grand merci.
Magloire MPEMBI NKOSI.
ABREVIATIONS
|
AIC
|
Accident ischémique cérébral
|
|
AIT
|
Accident ischémique transitoire
|
|
AVC
|
Accident vasculaire cérébral
|
|
AVCC
|
Accident vasculaire cérébral constitué
|
|
AVCP
|
Accident vasculaire cérébral progressif
|
|
AVCR
|
Accident vasculaire cérébral régressif
|
|
CUK
|
Cliniques universitaires de Kinshasa
|
|
DNIR
|
Déficit neurologique ischémique
réversible
|
|
FOMULAC
|
Fondation médicale de l'Université de Louvain au
Congo
|
|
HSL
|
Hôpital Saint Luc de Kisantu
|
|
HTA
|
Hypertension artérielle
|
|
MCV
|
Maladie cardiovasculaire
|
|
NS
|
Non significatif
|
|
OMS
|
Organisation mondiale de la santé
|
|
OR
|
Odd ratio
|
|
PAD
|
Pression artérielle diastolique
|
|
PAS
|
Pression artérielle systolique
|
|
RDC
|
République démocratique du Congo
|
|
TDM
|
Tomodensitométrie
|
|
USA
|
United States of America
|
|
VIH/SIDA
|
Virus de l'immunodéficience humaine/Syndrome
immunodéficitaire acquis
|
LISTE DES
FIGURES
Figure 1 . Carte montrant la situation de la Cité
urbano-rurale de Kisantu par rapport à Kinshasa la
capitale. .......................................................................8
Figure 2 .Histogrammes d'incidence d'AVC entre 1991 et
2OO2 à
l'Hôpital Saint Luc de Kisantu.
.........................................................13
Figure 3 . Saisonnalité et incidence d'AVC
......................................................15
Figure 4 . Age des patients et incidence
d'AVC..................................................16
Figure 5 . Diagramme en secteurs de la répartition
des patients selon le sexe.........17
Figure 6 . Répartition des patients avec AVC selon
l'état civil ..............................18
Figure 7. Répartition des cas d'aphasie selon la
résidence..................................23
Figure 8. Relation curviligne en forme de J entre le
séjour hospitalier et
la
résidence...................................................................................23
Figure 9. Risque relatif de létalité chez les
patients avec AVC..............................27
LISTE DES TABLEAUX
Tableau I. Caractéristiques à l'admission et
l'épisode El Niòo..........................14
Tableau II. Egalité des taux de certains
paramètres et l'épisode El NiòO............14
Tableau III. Caractéristique des patients selon le
sexe....................................17
Tableau IV. Répartition des patients avec AVC selon la
catégorie
Professionnelle.......................................................................19
Tableau V. Résidence des patients avec
AVC...............................................20
Tableau VI. Caractéristiques des patients selon la zone
d'habitation..................21
Tableau VII. Clinique de l'AVC à
l'admission.................................................24
Tableau VIII. Facteurs associés à la
létalité chez les patients avec AVC..............26
Tableau IX. Paramètres étudiés et issue
vitale..............................................27
TABLE DES MATIERES
DEDICACE i
REMERCIEMENTS ii
ABREVIATIONS iii
LISTE DES FIGURES iv
LISTE DES TABLEAUX v
TABLE DES MATIERES vi
INTRODUCTION 1
CHAP I. GENERALITES SUR LES AVC 3
1.1. Etiologie 3
1.1.1. Les AVC ischémiques 3
1.1.2 Les AVC hémorragiques 4
1.1.3. Facteurs de risques. 4
1.1.3.1. HTA 4
1.1.3.2. Diabète sucré 5
1.1.3.3. Tabagisme 5
1.1.3.4. Autres facteurs de risques 5
1.2. Tableau clinique 5
CHAP II. MATERIELS ET METHODE 7
2.1. Nature de l'étude 7
2.2. Cadre de l'étude 7
2.2.1.Cadre juridique 8
2.2.2.Caractéristiques 8
2.3. Patients 8
2.4. Matériel 8
2.5. Approche méthodologique 9
2.6. Définitions opérationnelles
9
2.7. Analyse statistique 10
CHAP III. RESULTATS 12
3.1. Incidence des AVC 12
3.2. Données démographiques 15
3.2.1. L'âge 15
3.2.2. Le sexe 16
3.2.3. Etat-civil 17
3.2.4. Profession 18
3.2.5. Nombre d'enfants 18
3.3. Résidence 19
3.4. Anthropométrie 22
3.5. Comportement à risque 22
3.6. Tableau clinique 23
3.6.1. Données anamnestiques 23
3.6.2. Clinique des AVC 23
3.6.3. Séjour hospitalier 24
3.6.4. Survie 25
3.6.5. Status post AVC 26
CHAP IV. DISCUSSION 27
4.1. Fréquence des AVC 27
4.2. Facteurs de risque 28
4.2.1. Facteurs de l'environnement. 28
4.2.2. Facteurs de risque classiques 30
4.3. Clinique de l'AVC 30
4.4. Aspects évolutifs 31
CONCLUSION 33
RECOMMANDATIONS 34
REFERENCES 35
ANNEXE 43
INTRODUCTION
L'Organisation mondiale de la santé (OMS)
définit l'Accident vasculaire cérébral (AVC) comme
« le développement rapide des signes cliniques
localisés ou globaux de dysfonctionnement cérébral avec
des symptômes durant plus de 24 heures, pouvant conduire à la mort
sans autre cause apparente qu'une origine vasculaire » (1).
L'accident ischémique transitoire est défini comme « la
perte brutale d'une fonction due à une embolie ou à une
thrombose vasculaire » (1). On distingue deux types d'AVC :
l'AVC de type hémorragique et l'AVC de type ischémique (2). Ce
dernier type représente environ 80 % de tous les AVC en Occident
(3-6).
En terme de santé publique, l'AVC constitue un
défi sanitaire mondial aussi bien pour les pays développés
(7-10) que pour les pays en voie de développement (8). L'AVC rend compte
d'un taux de létalité très élevé et d'une
proportion importante des personnes dépendantes chez les survivants
(5,10-12). Aux Etats-Unis d'Amérique (USA), l'AVC est reconnu être
la troisième cause de mortalité et la première cause
d'incapacité physique (3,5,13-19).
L'émergence des maladies cardiovasculaires
(cardiopathies ischémiques, AVC, hypertension artérielle ou HTA)
chez les noirs africains, hier indemnes de maladies chroniques non
transmissibles (2O,21), inquiète déjà le Bureau
régional de l'OMS pour l'Afrique (22). Pour le cas particulier de la
République Démocratique du Congo (RDC), un effort important pour
la compréhension de l'histoire naturelle des AVC en milieu urbain de
Kinshasa, a été réalisé en dépit de la
limitation des ressources. L'HTA, le niveau socio-économique bas, les
conditions météorologiques et les saisons ont été
identifiés comme facteurs de risque d'incidence et de mortalité
liés à l'AVC( 23,24).
A notre connaissance, aucune étude relative à
l'AVC n'a encore été publiée chez les patients vivants en
milieu rural, urbano-rural et urbain des provinces de la RDC. Et pourtant , le
milieu rural de la province du Bas-Congo, caractérisé par une
prévalence de l'HTA tendant à être supérieure
à celle de la ville de Kinshasa selon Mbuyamba (25) devrait recevoir le
bénéfice de l'urgence. Le stress et l'HTA, tous deux facteurs de
risque cardiovasculaire (23-28), rendent la femme cultivatrice plus
vulnérable que l'homme en pays Kuzi du Bas-Congo (25). Les changements
climatiques, avec le phénomène El Niòo
(températures très élevées), le stress psychique
auraient aussi une action synergique sur l'AVC.
La province du Bas-Congo exempte de soubresauts
politico-militaires ayant élu domicile dans le reste des provinces de la
RDC depuis 1960, a connu successivement la mutinerie militaire et les pillages
en 1991 et les guerres de 1996 et surtout de1998. La province du Bas-Congo a
connu pour la première fois le traumatisme psychique (stress) de la
guerre d'agression rwando-burundo-ougandaise (28). Longo Mbenza et al ont
démontré les répercussions cardiovasculaires, l'action du
tabagisme par cigarette et l'hypertension liées aux guerres congolaises
à Kinshasa (28).
Il était urgent de combler ce vide par l'initiation
d'une étude en milieu hospitalier de la province du Bas-Congo.
OBJECTIF GENERAL
La présente étude vise à acquérir
des connaissances physiopathologiques de l `AVC en dehors de la
mégapole de Kinshasa. C'est le cas de l'Hôpital Saint Luc de
Kisantu (HSL).
OBJECTIFS SPECIFIQUES
Pour atteindre cet objectif général, les
objectifs spécifiques suivants ont été
fixés :
- décrire les aspects
épidémiologiques de l'AVC ;
- évaluer l'influence des saisons, du
phénomène El Niòo et des guerres dans la morbidité
et la mortalité liées à l'AVC .
CHAPITRE I. GENERALITES SUR LES AVC
Ce chapitre comprend deux points : étiologie et
tableau clinique.
1.1. ETIOLOGIE
Il est généralement admis en Occident que 80%
des AVC sont d'origine ischémique et 20% d'origine hémorragique
(3-6,16,29).
1.1.1. LES AVC ISCHEMIQUES
L'athérosclérose est la principale cause des
accidents ischémiques cérébraux (AIC) dans les pays
occidentaux. La plaque athéroscléreuse se développant dans
l'intima, comporte une accumulation de lipides (athérome) sous forme de
cristaux et une armature fibreuse(sclérose) qui entoure la partie
centrale athéromateuse où existe de manière
caractéristique une nécrose. Il existe aussi un amincissement de
la média et une néovascularisation essentiellement
développée à partir des vasa vasorum de
l'adventice.
L'évolution de la plaque et notamment son
ulcération sont à l'origine des complications ischémiques
par différents mécanismes :
- l'embolie de matériel athéromateux ;
- l'accroissement brutal du degré de sténose par
un hématome intra-plaque ;
- la formation d'un thrombus fibrinoplaquettaire ou
fibrinocruorique par contact du sang circulant avec les structures profondes de
la plaque.
Les besoins énergétiques nécessaires au
fonctionnement des pompes ioniques, à la synthèse, au stockage et
à la libération des neuromédiateurs et au maintien de la
structure tissulaire sont assurés presque entièrement par le
métabolisme aérobie de glucose, et donc par un débit
sanguin important (50-60ml/100g de tissu cérébral par minute) et
bien régulé. Les réserves énergétiques ne
suffisent que pour quelques minutes. Au cours de l'ischémie, le
déficit énergétique entraîne une
dépolarisation par accumulation du sodium dans le milieu intracellulaire
et celle du potassium dans le milieu extracellulaire. L'influx de chlore et de
glutamate entraîne l'augmentation du volume cellulaire et in
fine la mort cellulaire par nécrose (30,31).
1.1.2. LES AVC HEMORRAGIQUES
Les hémorragies méningées sont
liées soit à des malformations congénitales (type
anévrisme rompu au cours d'une poussée hypertensive), soit
à des hémopathies (leucémies), au lupus
érythémateux disséminé ou soit à un
traitement anticoagulant inadapté chez la personne âgée.
La cause la plus fréquente de l'hémorragie
intracérébrale est l'HTA qui entraîne une fuite de sang des
petites artérioles cérébrales endommagées par des
pressions élevées. Les autres causes sont la diathèse
hémorragique, les traumatismes, les malformations vasculaires et les
valvulopathies.
Les différentes causes d'AVC sont bien connues
(32-40).
1.1.3. FACTEURS DE RISQUE
1.1.3.1. HTA (5,29,41)
L'HTA demeure le premier facteur de risque évitable de
l'AVC. Elle est associée à des proportions variables allant de 31
à 85 % . Le risque d'AVC s'accroît avec une
élévation systolique de la pression artérielle (16, 42,
43).
1.1.3.2. DIABETE SUCRE (5,29,41,44)
Le diabète sucré est une affection reconnue
comme facteur de risque cardio-vasculaire. Il agit sur le système
cardio-vasculaire principalement par le biais de
l'athérosclérose. La coexistence des facteurs tels que
l'hyperglycémie, les dyslipidémies, l'hypercoagulabilité,
le dysfonctionnement de la cellule endothéliale, le couple
hyperinsulinémie/insulino-résistance, les facteurs de croissance
et diverses cytokines expliquent son effet athéroscléreux
polyvasculaire.
Concernant spécialement l'AVC, sa
prévalence est plus importante chez les
diabétiques que chez les non diabétiques. La coexistence d'autres
facteurs de risque comme l'HTA accroît davantage le risque d'AVC.
1.1.3.3. TABAGISME
Le rôle du tabagisme est reconnu comme important par
certaines études (29).
1.1.3.4. AUTRES FACTEURS DE RISQUE
Il s'agit principalement des maladies cardiaques rythmiques et
ischémiques (6,29,44), de l'élévation du taux
d'hématocrite (5,29,41), de
l'hypercholestérolémie(5,29,41,44), de la sténose
artérielle ou de l'athérome carotidien (5,29,41), des
antécédents d'AIT (29,41), des contraceptifs hormonaux (5,41), de
l'hyperfibrinémie (41) et des malformations artérioveineuses.
1.2. TABLEAU CLINIQUE(3-5,41)
Un AVC ischémique peut-être
précédé d'un ou de plusieurs épisodes d'AIT. Si le
patient est éveillé, il peut tomber plus ou moins
paralysé, plus ou moins conscient. Dans environ un tiers des cas,
l'accident survient la nuit pendant le sommeil et le patient passe du sommeil
au coma.
Le début d'un AVC hémorragique est
généralement brutal sans prodromes
Sur le plan neurologique les symptômes suivants sont
notés :
§ hémiplégie et aphasie ;
§ paralysie faciale ;
§ diminution de tous les réflexes tendineux ;
§ signe de Babinski .
Des symptômes spécifiques sont fonction de la
localisation de la lésion et peuvent dans une certaine mesure
suggérer le diagnostic.
§ Thrombose veineuse
Le tableau clinique est polymorphe : trouble de
vigilance, oedème papillaire et paralysie progressive et variable. L'IRM
permet de poser un diagnostic précoce.
§ Embolie
cérébrale
La perte de connaissance est fréquente sans coma
profond. Il survient souvent dans un contexte d'endocardite, de fibrillation
auriculaire, d'infarctus du myocarde.
§ Hémorragie
cérébrale
Le début est souvent brutal. L'athérome et l'HTA
se conjuguent dans la survenue de l'ictus. Le coma est profond,
l'hémiplégie massive et des signes méningés
(céphalées, nausées, vomissements et raideur de la nuque)
avec des convulsions parfois complètent le tableau. Un scanner permet de
visualiser les lésions hémorragiques.
§ Inondation ventriculaire
La température est au dessus de 40C. L'état
général est très altéré avec des signes
méningés et des convulsions.
Notons que le ramollissement cérébral
(destruction du tissu à la suite d'une ischémie) entraîne
des séquelles motrices, sensorielles ou aphasiques permanentes.
En fonction de la durée des manifestations, les AVC
sont subdivisés en :
- accidents vasculaires cérébraux
régressifs (AVCR)ou déficit neurologique ischémique
réversible (DNIR) : si les signes s'amendent en
1 à 7 jours ;
- accidents vasculaires cérébraux progressifs
(AVCP) : si le tableau clinique varie en s'agravant;
- accidents vasculaires cérébraux
constitués (AVCC) : lorsque le déficit est d'emblée
établi sans variations durant plus de 24 heures.
CHAPITRE II. MATERIEL ET METHODE
2.1. NATURE DE L'ETUDE
La présente étude des séries a
été réalisée sur les documents médicaux des
patients hospitalisés entre le 1er janvier1991 et le 31
décembre 2002, soit une période d'étude de 12 ans.
2.2.CADRE DE L'ETUDE
L'HSL a servi de cadre à la présente
étude. Le choix de cet hôpital a été justifié
par son caractère tertiaire en tant que Hôpital universitaire et
de référence de la Zone de Santé Rurale de Kisantu.
L'HSL est situé dans la cité urbano-rurale
d'Inkisi, territoire de Madimba, district de la Lukaya, province du Bas-Congo
et à 120 Km de la ville de Kinshasa, capitale de la RDC ( Voir Figure
1).

Figure 1. Carte montrant la situation de la cité
urbano-rurale de Kisantu par rapport à Kinshasa la capitale.
2.2.1. CADRE JURIDIQUE
L'Hôpital Saint Luc de Kisantu est une oeuvre de
bienfaisance appartenant au Diocèse de Kisantu. Créé en
1926 par la Fondation Médicale de l'Université de Louvain au
Congo (FOMULAC), il fut cédé en 1952 à la Compagnie de
Jésus qui à son tour le céda au Diocèse de Kisantu
en 1976.
Conformément à la convention MS 1257/210/97 du
10 avril 1997 conclue avec le Ministère de la Santé Publique, il
est l'Hôpital général de référence de la Zone
de Santé Rurale de Kisantu.
2.2.2. CARACTERISTIQUES
L'HSL a un rayon d'action de 240 Km et dessert une population
de 131 147 habitants. Il a une capacité de 300 lits. Huit
médecins dont 6 généralistes et 2 spécialistes
(anesthésie-réanimation et santé publique) permettent
à l'Hôpital de remplir sa mission de référence et
d'unité d'enseignement, de traitements et de recherche pour
l'Université Kongo.
2.3. PATIENTS
La population-cible, mère ou d'origine,
constituée de tous les patients hospitalisés pendant la
période d'étude n'a servi que de dénominateur pour le
calcul de l'incidence (prévalence hospitalière de
période).
Tous les patients admis pour AVC (signes persistants plus de
24 heures) pendant la période d `étude ont constitué
la population d `étude.
Ont été exclus du calcul de la prévalence
hospitalière de période les patients présentant un AIT ou
une récidive d'AVC.
2.4. MATERIEL
Une latte, trois stylos à bille, les dossiers
médicaux de la population d'étude, le protocole d'investigation
(ANNEXE) ont servi de matériel à cette étude.
2.5. APPROCHE METHODOLOGIQUE.
L'analyse systématique des dossiers a permis d'obtenir
des renseignements épidémiologiques, climatologiques et cliniques
sur les AVC.
Les informations suivantes ont été codées
(présence versus absence) :
- années, mois et saison d'admission ;
- âge ;
- sexe ;
- origine géographique/résidence ;
- profession ;
- poids corporel ;
- état matrimonial ;
- stress psychologique ;
-facteurs de risque coronarien :HTA, diabète
sucré, usage de tabac, consommation excessive d'alcool ;
- pneumonie ;
- caractéristiques cliniques : paralysie,
coma, troubles de conscience, troubles sphinctériens,
céphalées, aphasies, algies, pression artérielle et
hyperthermie ;
- évolution : sortis vivants ou
décédés.
Ces informations ont été choisies comme
indicateurs ou paramètres d'intérêt étudiés
dans la présente étude.
2.6. DEFINITIONS OPERATIONNELLES
L'origine géographique était respectivement
définie par la zone d'habitation (dans la zone ou hors d'Inkisi) et la
résidence (milieu rural, milieu urbano-rural et milieu urbain).
La climatologie concernait la saison sèche comprenant
la période allant du 15 mai au 15 octobre et la saison des pluies
courant du 15 octobre au 15 mai.
Dans le cadre du réchauffement de la terre le et des
climats induit par le El Niòo (courant marin chaud de l'Océan
Pacifique qui atteint son maximum au mois de décembre sur la côte
occidentale du continent sud-américain), les années ont
été réparties en années pré-El Niòo
(avant 1998) et El Niòo (1998-2002) selon les données.
La profession comprenait les catégories
suivantes : les cultivateurs, les salariés/fonctionnaires, les
professions libérales et les sans-emploi.
Le degré d'acculturation/occidentalisation a
été catégorisé en avancé (combinaison des
caractéristiques de l'habitat, de la résidence , présence
de l'eau courante au robinet ) et en non acculturé (strictement
rural).
L'HTA non contrôlée signifiait la pression
artérielle = 140/90 mm Hg. A l'admission l'HTA contrôlée
était la pression artérielle <140/90 mm Hg chez les
hypertendus connus.
Le stress psycho-social était défini par la
prise en charge de 9 enfants ou plus, de situation de tension familiale ou
professionnelle permanente ou des séquelles de traumatisme lié
aux guerres et pillages de 1991, 1996 et 1998 (viols, exactions).
Le comportement à haut risque comprenait à la
fois l'usage du tabac et la consommation excessive d'alcool.
2.7. ANALYSES STATISTIQUES
La saisie des données a été
réalisée sur micro-ordinateur personnel en utilisant les
logiciels EPI INFO version 6.04 et SPSS sur Windows version 10.01.
La statistique descriptive a présenté les
données sous forme de tableaux et de figures avec des pourcentages pour
les variables qualitatives. Elle a ensuite résumé les variables
quantitatives sous forme de moyennes #177; écart-types (ET).
La comparaison des pourcentages a nécessité le
test de Chi-Carré avec correction de Yates en cas de
nécessité pour les petits échantillons. Le test T de
Student a servi à comparer les moyennes des variables quantitatives
symétriques (distribution normale), le test F de Fischer Snedecor pour
l' analyse des variances entre les groupes des variables symétriques et
le test non paramétrique H de Kruskal-Wallis pour comparer les variables
continues asymétriques.
L'association univariée entre variables qualitatives a
été étudiée par le calcul du risque relatif (RR)
applicable aux études prospectives et cohortes avec son intervalle de
confiance à 95% et le test de Chi-Carré de Mantel-Haenszel pour
la signification statistique.
La démarche adoptée dans les tests statistiques
s'est déroulée en 4 étapes successives :
- énoncer l'hypothèse nulle H0 ( pas de
différence entre 2 variables) et l'hypothèse alternative H1(une
des variables confère plus de risque que l'autre ;
- déterminer les variables de l'observation sur
l'hypothèse nulle (mesurée par sa valeur de la probabilité
de significativité) ;
- choisir un seuil de décision (risque á) :
risque de rejeter l'hypothèse nulle alors que celle-ci est
vraie ;
- définir un degré de décision. Une
valeur de p <0,05 a été considérée comme seuil
de significativité statistique (p<O ,O1 :hautement
significative et p <0,001 :très significative).
CHAPITRE III. RESULTATS
Ce chapitre présente les résultats
observés.
3.1. INCIDENCE DES AVC
L'incidence de période de 12 ans a été de
89 cas d'AVC sur un ensemble de 6265 patients hospitalisés en
médecine interne (valeur médiane de 8 cas d'AVC) soit un taux
d `incidence de période estimée à 1,42 % et un taux
d'incidence annuelle d'AVC de 0,12 %. La figure 2 dessine les histogrammes
d'incidence d'AVC survenus entre 1991 et 2002 : après un premier
pic observé en 1991 coïncidant avec les pillages
généralisés, l'incidence connaît une chute brutale
importante entre 1992 et 1995, un deuxième pic en 1996, année de
guerre de libération, une phase de plateau entre 1998 et 2001 et enfin
un dernier pic en 2002.

Figure 2. Histogrammes d'incidence
d'AVC entre 1991 et 2002 à l'Hôpital rural de Kisantu.
De l'ensemble des patients, 43,8% (n=39) étaient admis
à l'Hôpital au cours de la période pré-El
Niòo (1991-1997) et 56,2% (n=50) au cours de l'événement
El Niòo (1998-2002).
A valeurs égales de pression artérielle
d'admission, les patients admis durant le El Niòo étaient plus
âgés et plus lourds que leurs collègues admis durant la
période pré-El Niòo (Tableau I).
Tableau I. Caractéristiques à l'admission et
l'épisode El Niòo
______________________________________________________
Caractéristiques Durant
Pré-El Niòo p
El
Niòo
Age(ans) 65,3#177;11,9
57,7#177;14.6 < 0,01
Poids(Kg) 70,5#177;10,4
57,8 #177; 7,6 <0,0001
PAS(mmHg) 146,8#177;34,6
155,1#177;41,1 NS
PAD(mmHg) 84,4#177;19,5
85,4#177;17,5 NS
______________________________________________________
NS : p>0,05
El Niòo ne montrait aucune association significative
avec le sexe ratio, l'hypertension artérielle , le diabète
sucré, la maladie cardiovasculaire, la récidive d'AVC, le coma,
le décès et le comportement à risque(Tableau II).
Tableau II. Egalité des taux de certains
paramètres et épisode El Niòo
Paramètres Durant El Niòo
Pré- El Niòo p
n(%)
n(%)
Sexe ratio 24/26
17/22 NS
homme/femme
HTA 27(54)
24(61,5) NS
Diabète sucré 4(8)
4(10,3) NS
MCV 1(2)
4(10,3) NS
Récidive d'AVC 1(2)
4(1O,3) NS
Tabac 2(4)
0(0) NS
Alcool 4(8)
2(5,1) NS
Coma 12(24)
6(15,4) NS
Décès 7(14)
6(15,4) NS
__________________________________________________________________
Les variations mensuelles de l'incidence d'AVC sont
résumées dans la figure 3. Elles montrent les mois de Janvier,
Mars, Avril, Septembre, Novembre avec une grande vulnérabilité,
mais les mois de Février, Mai, Juin, Juillet, Août, Octobre et
Décembre avec une faible vulnérabilité pour l'AVC.

Figure 3. Saisonnalité et incidence d'AVC.
L'admission à l'Hôpital de 39,3% des patients
(n=35) était intervenue durant la saison sèche alors que celle de
60,7% (n=54) intervenait durant la saison des pluies.
On notait plus( p<0,05) de coma (33,3% ; n=18) durant
la saison des pluies que durant la saison sèche (14,3% ; n=5),
alors que les patients ressentaient plus(p<à 0,05) de douleurs au
niveau des membres durant la saison sèche (45,7% ; n=16) que durant
la saison des pluies (25,9% ; n=14).
3.2. DONNEES
DEMOGRAPHIQUES
3.2.1. L'AGE
L'âge moyen des patients était de
62 #177; 13,7 ans (extrêmes 21 ans et 90 ans, médiane de 63
ans).
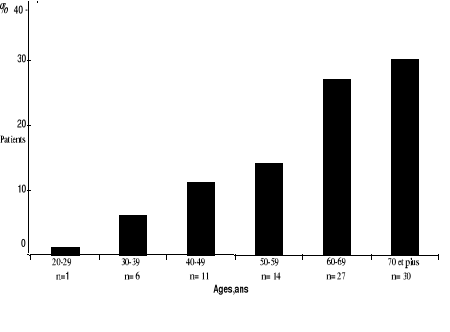
La figure 4 montre une association
directe et positive entre les âges des patients et les admissions pour
AVC. Ces taux d'incidence observés respectivement à l `âge
de 60-69 ans et à l'âge de 70 ans et plus, deviennent des
multiples des taux observés avant l'âge de 60 ans :
environ les deux tiers (63,5%)d'AVC sont survenus à l'âge de 60
ans et plus.
Figure 4. Age des patients et taux d'incidence d'AVC.
3.2.2. LE
SEXE

Il y avait autant d'hommes que des
femmes : le sexe ratio étant de 0,9 homme pour 1 femme (Figure
5).
Figure 5. Diagramme en secteurs de la répartition des
patients selon le sexe.
A valeurs égales (p>0,05) de proportions de
diabète sucré pour les hommes et les femmes, la consommation
d'alcool était plus (p<0,05) l'apanage des hommes, alors que la
profession de cultivateur, l'HTA et la MCV étaient plus fréquente
s(p<0,05) chez les femmes que chez les hommes (Tableau III).
Tableau III. Caractéristiques des patients
avec AVC selon le sexe
Caractéristiques Hommes
Femmes p
des patients n(%)
n(%)
_____________________________________________________________
Profession de cultivateur 9(22)
24(50) <0,01
HTA 19(37,3)
22(57,9) <0,05
MCV 0(0)
5(10,5) <0,05
Diabète sucré 5(12,2)
3(6,3) NS
Consommation d'alcool 5(12,2)
1(2,1) <0.05
NS :p>O,O5
3.2.3. ETAT CIVIL

Les patients avec AVC sont
répartis selon l'état civil dans la figure 6 :
surreprésentation des patients mariés suivis des veufs et de loin
des divorcés et des célibataires. La prédominance des
patients mariés avec AVC (61,8%) persistait en dépit du
regroupement des célibataires dans la seule catégorie des
patients vivant seuls (n=34 ; 38,2%).
Figure 6. Répartition des patients avec AVC selon
l'état civil.
3.2.4. .
PROFESSION
Le tableau IV
répartit les patients avec AVC selon la catégorie
professionnelle : les patients cultivateurs et ceux sans emploi occupent
les deux premières places.
Les cultivateurs exerçaient une profession saison
dépendante versus les autres professions (n=56 ; 62,9%).
Tableau IV. Répartition des patients avec AVC selon la
catégorie professionnelle
Profession n
%
Salariés, fonctionnaires 11
12,4
Cultivateurs 33
37,1
Profession libérale 13
14,6
Sans emploi 32
36
_____________________________________________________
3.2.5. NOMBRE D'ENFANTS A CHARGE
Le nombre médian d'enfants pris en charge par ces
patients avec AVC était 9 enfants (extrêmes 3 enfants et 22
enfants).
La prise en charge de 9 enfants et plus définissait la
présence de stress psychosocial chez 53,8% des patients (n=42).
3.3. LA RESIDENCE
Le tableau V présente la répartition des
patients selon l'environnement de résidence rurale, urbano-rurale et
urbaine. La valeur la plus élevée des admissions pour AVC
(59,5%) était observée chez les patients vivant en milieu
rural , la valeur intermédiaire chez les patients en milieu
urbano-rural et la plus faible valeur en milieu urbain.
L'ensemble des patients du milieu urbano-rural et du milieu
urbain constituaient 36 patients (40,4%) du milieu occidentalisé.
Tableau V Résidence des patients avec AVC
_____________________________________________________
Résidence
n %
_____________________________________________________
Cité urbano-rurale d'Inkisi
Kikonka, rural 2
2,2
Nkandu, rural 12
13,5
Kimbala, urbano-rural 29
32,6
Gare, urbain 5
5,6
Hors d'Inkisi
Milieu urbain 2
2,2
Milieu rural 39
43,8
______________________________________________________
En considérant le degré de développement
économique, acculturation-occidentalisation, les patients du milieu
rural traditionnel étaient catégorisés dans
l'environnement défavorisé (pauvre) et ceux du milieu
occidentalisé dans l'environnement favorisé. Parmi les 89
patients , 56,2% (n=50) habitaient dans la zone d'Inkisi et le reste
(n=39 ; 43,8%) en dehors de la zone d'Inkisi.
Les patients habitant la zone d'Inkisi étaient plus
âgés (âge=64,9#177;11,2 ans ; p< 0,05) et plus
lourds (poids=67,1#177;11,2Kg ; p<0,01) que leurs collègues
habitant en dehors de la zone d'Inkisi (âge=58,8#177;10,6Kg). Il
était noté plus d'admissions durant le phénomène
El Niòo (p<0,05) mais moins de cultivateurs (p<0,05) dans la zone
d'Inkisi qu'en dehors, alors que l'HTA, le diabète sucré, la
MCV, la récidive d'AVC, le tabac et la consommation d'alcool
étaient similaires(p>0,05) pour les deux zones (Tableau VI).
Tableau VI. Caractéristiques des patients selon la zone
d'habitation
Caractéristiques Dans la zone
En dehors p
des patients d'Inkisi n(%)
de la zone d'Inkisi
n(%)
Admission durant 33(66)
17(43,6) <0,05
El Niòo
Profession 12(24)
21(53,8) <0,05
de cultivateur
HTA 26(52)
25(64,1) NS
Diabète sucré 4(8)
4(10,3) NS
MCV 3(6)
2(5,1) NS
Récidive d'AVC 0(0)
5(12,8) NS
Tabac 1(2)
1(2,6) NS
Consommation d'alcool 3(6)
3(7,7) NS
NS : p > O,O5.
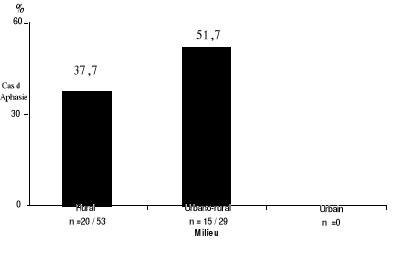
Il existe une répartition inégale et
significative (p< à 0.05) des cas d'aphasies selon la
résidence : le taux le plus élevé étant
observé en milieu urbano-rural, suivi de celui du milieu rural, aucun
cas dans le milieu urbain (Figure 7).
Figure 7. Répartition des cas d'aphasies selon la
résidence.
Il a été observé une relation
curvilinéaire en forme de lettre J et hautement significative (p<
0.01) entre le séjour hospitalier et la résidence : le nadir
de la courbe étant observé chez les patients vivant en milieu
urbano-rural, la valeur moyenne la plus élevée chez les patients
vivant en milieu urbain et la valeur intermédiaire en milieu rural
(Figure 8).

Figure 8. Relation curviligne en forme de J entre le
séjour hospitalier et la résidence.
3.4.ANTHROPOMETRIE
Seul le poids corporel était retrouvé dans les
dossiers avec une valeur moyenne de 64,9#177; 11,2 Kg (extrêmes 37
Kg et 98 Kg, médiane 64 Kg).
La taille des patients étant absente, il n'était
pas possible de calculer l'indice de masse corporelle pouvant définir
l'état nutritionnel des patients (maigreur ,poids normal, surpoids et
obésité).
3.5. COMPORTEMENT A RISQUE
Le tabagisme par cigarette et la consommation
excessive d'alcool étaient respectivement rapportés par 2,2% de
patients (n=2) et 6,7% des patients (n=6). Tous les deux utilisateurs de tabac
étaient des hommes.
3.6. TABLEAU CLINIQUE
3.6.1. DONNEES ANAMNESTIQUES
Les antécédents familiaux relatifs aux maladies
cardiovasculaires n'étaient pas consignés dans les dossiers.
Les antécédents personnels
considérés comme facteurs de risque cardiovasculaire
étaient l'HTA et le diabète sucré estimés
respectivement à 57,3% (n=51) et à 9% (n=8).
La récidive d'AVC était rapportée chez
5,6% des patients (n=5).
Un tableau clinique de pneumonie aiguë (infection
bactérienne non spécifique) avait précédé de
2 à 3 jours la survenue d'AVC chez 10,1% des patients (n=9).
3.6.2. CLINIQUE DE L'AVC
Le tableau VII résume les différentes
composantes de la clinique de l'AVC à l'admission. Les signes de
focalisation, et les troubles de la conscience sans stadification dominaient
cette clinique bien avant l'aphasie, l'algie au niveau des membres, les
céphalées, l'hyperthermie et les troubles
sphinctériens.
Tableau VII. Clinique de l'AVC à l'admission
Signes physiques ou symptômes
n %
Céphalées
27 30,3
Troubles de la conscience 63
70,8
Focalisation
75 84,3
Aphasie
35 39,3
Algies des membres
30 33,7
Hyperthermie
12 13,5
Troubles sphinctériens
11 12,4
Parmi les 63 patients avec trouble de conscience, 36,5% des
patients (n=23) étaient admis dans un état de coma non
stadialisé.
L'hémiplégie droite et
l'hémiplégie gauche, de proportions similaires, étaient
respectivement présentes chez 38,2% des patients et chez 39,3% des
patients(n=35).
Tous les patients étaient hypertendus dont 49,4% (n=44)
connus présentaient à l'admission une hypertension non
contrôlée.
La PAS moyenne était 150,5#177; 37,6 mm Hg
(extrêmes 80 mm Hg et 260 mm de Hg, médiane 150 mm Hg).
La valeur moyenne de la PAD était 84,8 #177; 18,5 mm
Hg (extrêmes 50 mm Hg et 130 mm Hg, médiane 90 mm Hg).
Les types d'AVC (hémorragique, ischémique et
sous arachnoïdien) n'étaient précisés ni cliniquement
(absence de mode de survenue) ni par imagerie médicale (scanner).
3.6.3. SEJOUR HOSPITALIER
La durée moyenne d'hospitalisation était 36
#177; 43,3 jours (extrêmes 1 jour et 219 jours, médiane 20
jours).
3.6.4. SURVIE
Sur les 89 patients admis avec AVC, 14,6% des patients (n=13)
étaient décédés au cours de leur
hospitalisation.
Il y avait plus de cas de décès (n=5 ;
9,8%) en cas d'HTA non contrôlée que dans la situation de
pression artérielle normale (n=o), la différence étant
statistiquement significative (p<O ,O5).
Ni la saison, ni la profession , ni l'année, ni le
sexe, ni l'âge , ni la pression artérielle systolique, ni le
tabac, ni le diabète sucré, ni la récidive d'AVC, ni les
troubles de conscience n'étaient associés (p>0,05) aux
décès. Mais la létalité hospitalière
était associée à l'état civil , au nombre d'enfants
(stress), à la maladie infectieuse du poumon et à l'ignorance de
l'hypertension (Tableau VIII).
Tableau VIII . Facteurs associés à la
létalité chez les patients avec AVC
Facteurs de risque Létalité
survie p
n(%)
n(%)
ou moyenne#177;ET
ou moyenne#177;ET
Etat-civil
Non mariés 8(61,5)
26(34,2) 0,06
Mariés 5(3,.5)
50(65,8) 0,06
Nombre d'enfants 11.7#177;5,2
8.5#177;2,7 <0,01
Ignorance HTA 9(69,2)
29(38,2) <0,05
Pneumonie 3(23,1)
6(7,9) 0,09
Le tableau IX compare l'issue vitale des patients
présentant un stress psychosocial à celle des patients avec
hypertension artérielle contrôlée.
Tableau IX. Paramètres étudiés et issue
vitale
Caractéristiques
décédés n(%) survivants(n%)
p
Stress psychosocial 11(84,6) 31(47,7)
<0,01
HTA contrôlée 4(30,8)
47(61,8) <0 ,05
OR=5,91 (1,34-41,95)
Le risque de létalité était
respectivement multiplié par 2 par le stress psychologique (26,2% de
décès n=11 vs 2,6% de décès n=2 en cas de non
stress p <0,05) et par l'ignorance de l'HTA (p< 0,05)(Figure 8).
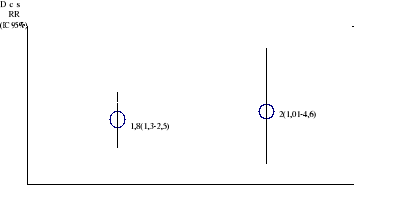
Figure 9. Risque relatif de
létalité chez les patients avec AVC.
3.6.5. STATUS POST AVC
Parmi les 76 patients survivants, 19,7% (n=15)
présentaient encore à la sortie de l'hôpital des
séquelles d'AVC (hémiplégie, aphasie, trouble
sphinctérien).
CHAPITRE IV. DISCUSSION
En étudiant les aspects bioclimatiques,
épidémiologiques, cliniques et évolutifs, la
présente étude apporte de nouvelles connaissances sur l'histoire
naturelle de l'AVC en dehors de la ville de Kinshasa. Ces données
soulignent la particularité du spectre clinique de l'AVC en milieu
provincial.
4.1. FREQUENCE DES AVC
Le taux de prévalence hospitalière de
l `AVC estimé à 1,42 % au cours d'une période de 12
ans dans la présente étude est cinq fois plus petit que celui de
6% estimé aux CUK (45). Les deux travaux réalisés dans un
service de médecine interne en milieu urbano-rural de Kisantu de la
présente étude et en milieu urbain de l'étude de Mbala
Mukendi et al (45), démontrent l'émergence des MCV dans
l'ensemble de la RDC (2O,22, 25,27,46-48).
Dans d'autres régions d'Afrique noire, le taux de
prévalence hospitalière d'AVC varie de 5 à 24 % (49-53).
La disparité des taux de prévalence réside sur le niveau
et le type des spécialisations en médecine : les travaux sur
l'AVC réalisés dans les services de neurologie pour certains,
dans les services de médecine interne ou de médecine
générale pour d'autres. Mais en cardiologie, l'AVC rend compte de
31% de la morbidité cardiovasculaire chez l'adulte aux CUK (45). En
effet, sur 434 autopsies chez les hypertendus réalisées en
Afrique du sud les AVC indiquaient 51% des fréquences (54).
La présence d'un registre national des AVC pourrait
préciser l'ampleur du fardeau lié à l'AVC dans la
population congolaise. Les registres colligeant l'ensemble des données
relatives aux patients souffrant d'AVC, permettent d'obtenir des renseignements
inestimables pour répondre aux questions de diagnostic et
thérapeutiques soulevées par la survenue d'un AVC aigu
(25,29,36,55). La tomodensitométrie cérébrale
effectuée dans 90% des cas , permet de dépister avec certitude
les cas d'hémorragie (56-61) et d'initier un traitement anticoagulant en
cas d'AVC ischémique (61,62).
La limite de la présente étude repose sur
l'absence de données tomodensitométriques
cérébrales (TDM) qui auraient pu préciser
l'étiologie de l'AVC en termes de type hémorragique ou de type
ischémique. Devant l'absence du plateau technique sophistiqué et
le coût élevé de la TDM cérébrale, les
médecins des CUK ont aiguisé la performance diagnostique du seul
examen clinique couplé aux données de l'anamnèse (62).
4.2. FACTEURS DE RISQUE
La présente étude souligne le rôle des
facteurs de l'environnement : les guerres, les pillages, la saison et le
réchauffement de la terre à travers le phénomène El
Niòo(biométéorologie et bioclimatologie), la profession,
l'état-civil, la résidence ou les inégalités
sociales (milieu rural, urbano-rural et urbain), l'occidentalisation et
le tabagisme. Les facteurs de risque cardiovasculaire classiques non
modifiables (l'âge avancé et le sexe), et les facteurs de risque
modifiables (le poids, le comportement à haut risque lié
à l'alcool et au tabac, l'hypertension artérielle et le
diabète sucré) ont été évalués.
4.2.1. FACTEURS DE L `ENVIRONNEMENT
L'évolution des maladies cardiovasculaires dans
les pays en développement s'explique par les facteurs de
l'environnement( 20).
Les admissions pour AVC à l'Hôpital de Kisantu
montrent un pic en 1991 année de pillages, en 1996 année de la
guerre de libération et en 2002. Les pillages et la guerre favorisent la
libération des catécholamines qui sont péjoratives pour le
système cardiovasculaire à la phase catabolique de la
réaction systémique post agressive. L'HTA et les accidents
cardiovasculaires aigus sont favorisés par la guerre (28).
Le phénomène El Niòo entraîne le
plus grand nombre d'admissions pour AVC chez les personnes plus
âgées et plus lourdes. Ce phénomène est
caractérisé par des chaleurs extrêmes. L'année 1998
a été l'année la plus chaude en RDC ; et depuis lors
la température ambiante est restée supérieure à la
normale. Les relations entre l'hématocrite , la température
ambiante, la vulnérabilité des hypertendus âgés aux
variations météorologiques et l'incidence d'AVC dans la ville de
Kinshasa ont été rapportées par Longo Mbenza et al
(24).
L'incidence des AVC survient plus souvent pendant la saison
des pluies que pendant la saison sèche. La gravité de l'AVC en
terme de coma est aussi associée à la saison des pluies. A
Kinshasa, la durée du coma des patients avec AVC associée
à l'hémoconcentration (hématocrite >4O%)(24) et
l'association entre coma et saison des pluies s'expliqueraient par les
sudations profuses liées à l'inconfort thermique tropical
(température très élevée, humidité
très élevée).
Le stress psychosocial était présent chez 53%
des patients souffrant d'AVC (63).
Les résidents de la zone d'Inkisi (résidences
non climatisées, micro-climat des villes) étaient plus admis
durant le phénomène El Niòo en comparaison avec leurs
collègues en dehors de la zone d'Inkisi. Ces patients habitant la zone
d'Inkisi, milieu occidentalisé étaient plus âgés et
plus lourds que leurs collègues résidant en dehors de la zone
d'Inkisi, milieu rural traditionnel dans un environnement
défavorisé. Mais il n'a pas été possible de
calculer l'indice de masse corporelle faute de mesure systématique de
la taille des patients. Ceci s'explique par le fait que la population
urbano-rurale d'Inkisi, autrefois essentiellement rurale, évolue
après migration rurale vers une urbanisation ou
occidentalisation/acculturation entraînant des modifications de leurs
modes de vie. Ce changement de style de vie concernait exclusivement l'homme
pour le tabagisme par cigarette chez 2,2% et pour la consommation excessive
d'alcool chez 6,7% des patients. Pour des raisons culturelles, les femmes des
pays en voie de développement fument moins que leurs collègues
hommes (64,65).
Les conditions socioprofessionnelles
défavorisées (36% des sans-emploi et 12,4% des fonctionnaires
irrégulièrement payés) et la prédominance des
patients mariés (2/3 des patients) montrent que l'accès aux soins
leur est difficile, ce qui conduit à un retard de diagnostic, à
des traitements incorrects, à une observance irrégulière
et à un suivi difficile (20). Le niveau socio-économique bas et
la migration des campagnes vers la ville ont été
identifiés comme facteurs de risque de mortalité liés
à l'AVC à Kinshasa (23).
4.2.2. FACTEURS DE RISQUE CLASSIQUES
La présente étude confirme l'âge
avancé comme facteur de risque cardiovasculaire non modifiable (23,66).
L'âge avancé égal ou supérieur à 60 ans de
ces patients avec AVC met en évidence l'amélioration de
l'espérance-vie en milieu urbain de la RDC et ce en dépit de la
pandémie VIH/SIDA (66-68). Comme les autres pays en
développement, la RDC a connu au cours de la colonisation belge et des
vingt premières années après l'indépendance en 1960
une transition démographique (67,69,70) et une transition nutritionnelle
(71). Ces transitions sont caractérisées par une
régression des maladies transmissibles et une progression importante et
régulière des MCV (20,22,25,27,46-48). Bien que
réalisées sur des données hospitalières, les
statistiques de l'Afrique sub-Saharienne montrent que la mortalité par
MCV représente 22% de la mortalité générale et
rejoint le taux de mortalité liée aux maladies nutritionnelles
et infectieuses (21).
Contrairement à la ville de Kinshasa où l'AVC
prédomine dans le sexe masculin à raison de 65% (23),
prédominance corroborée par certaines observations africaines
(53,72), la présente étude n'observe pas une quelconque influence
du sexe sur l'incidence des AVC. Plusieurs faits expliquent
l'égalisation du risque des femmes à celui des hommes à
l'Hôpital urbano-rural de Kisantu : excès de la profession de
cultivateur, de l'HTA, de la MCV chez la femme, moindre cas de consommation
excessive d'alcool chez la femme mais nombre identique des cas de
diabète sucré. Dans cette région du Bas-Congo, la femme
cultivatrice est plus vulnérable au stress et à l'HTA que son
collègue homme (25). Dans les pays développés de
l'Occident, tout en soulignant la prédominance masculine dans l'AVC
(9,29,73,74), d'autres études signalent qu'au delà de 6O ans les
femmes sont plus atteintes (72).
4.3. CLINIQUE DE L'AVC
L'anamnèse et le complément d'anamnèse ne
sont pas systématiquement consignés dans les dossiers
médicaux. Cette faute professionnelle ignore la place de
l'hérédité en tant que facteur de risque non modifiable
des MCV (66).
Quant aux antécédents personnels, la
récidive d'AVC, l'HTA et le diabète sucré étaient
respectivement rapportés chez 5,6% , 57,3% et chez 9% de ces patients
souffrant d'AVC. Les cas de récidive d'AVC sont trois fois plus
rapportés en milieu urbain de Kinshasa (45) que dans la présente
étude. Le rôle néfaste de la récidive d'AVC est bien
connu (29,75,76).
En Afrique noire en général (20) et en milieu
urbain de Kinshasa en particulier (23-25,27,45), l'HTA constitue le facteur de
risque le plus important de morbidité cérébrovasculaire.
Cette hypertension des africains est mal contrôlée dans
8O % des cas (20) . La fréquence relative de l'HTA dans l'AVC
estimée chez 57% de la population hospitalière de Kisantu tend
à surpasser celle de 53% observée dans la population
hospitalière de Kinshasa (20).
La prise en charge de l'HTA serait plus défaillante en
milieu rural qu'en milieu urbain. Le traitement strict des HTA de grade I et de
grade II (77) constitue la meilleure prévention des AVC.
Hier moins bien précisé comme facteur de risque
d'HTA (78), le diabète sucré est aussi rapporté comme
facteur de risque de l'AVC aussi bien en milieu urbano-rural de Kisantu
qu'en milieu urbain de Kinshasa (45).Le changement de style de vie en faveur de
l'inactivité physique, de l'obésité, de la consommation
excessive de sucre raffiné, de graisses et d'alcool sous-tendent
l'émergence du diabète sucré dans les populations
africaines (79). Très souvent le diabète sucré et
l'hypertension s'agrègent avec d'autres facteurs de risque
cardiovasculaire pour constituer le syndrome métabolique (80).
Le tableau clinique présenté est suggestif de
l'AVC(10,11,81).La pneumonie signalée chez 10 % des patients ferait
penser à l `association significative décrite entre
Chlamydia pneumoniae et la survenue des AVC dans les pays
développés (82-85 ).
4.4. ASPECTS EVOLUTIFS.
Chez les patients survivants, 20% gardent des séquelles
d'hémiplégie, d'aphasie et de troubles sphinctériens
au-delà de 6 mois de la survenue d'AVC (5,8,9,10,41).Ces
séquelles rendent ces patients strictement dépendant d'autres
personnes, dépendance contribuant à la survenue de l'AVC ou
aggravant la dépendance liée à l'AVC (86). L'handicap chez
des jeunes adultes constitue un coût financier très
élevé en cas d'institutionnalisation, mais aussi une perte de
main d'oeuvre pour sa famille et pour la communauté (9). Il est
difficile de faire une estimation des frais engendrés par un AVC. En
Suède pour l'année 1991, une somme de 232,4 millions de dollars
US pour 1 000 000 habitants a été calculée (7) sans
compter les frais engendrés par la réhabilitation.
Dans le présent travail, l'AVC rend compte d'un taux de
mortalité spécifique de 14,6% parmi les admissions pour AVC et
d'un taux de 1,2% de décès parmi l'ensemble des admissions. Le
caractère rural de l'Hôpital de Kisantu dépourvu de scanner
et de spécialistes en médecine interne et en neurologie pourrait
sous-estimer les taux d'incidence, de morbidité et de mortalité
liée à l'AVC. En milieu urbain de Kinshasa, l'AVC est responsable
de 44% de la mortalité spécifique (27,45). Le non contrôle
de l'HTA, la sévérité de l'HTA, l'ignorance de l'HTA et de
ses facteurs de risque, la pauvreté et la non-observance des patients
expliquent le caractère létal de l'AVC à Kinshasa (45).
Même dans les pays développés, avec des taux de
mortalité allant de 5,9% (29), en passant par un taux de 20 à 40%
(5,11), de 57%, à 61,5% (7,8,87,88), le bénéfice
apporté par le traitement reste mince, excepté chez la femme
suédoise ayant récemment connu une diminution significative de la
létalité en comparaison avec l'homme suédois (9,3% vs 10%)
(89).
L'analyse continue et approfondie des données globales
sur l'incidence et la prévalence de la morbi-mortalité
liée à l'AVC en milieu hospitalier rural de la RDC, permettrait
de mesurer avec une approximation utile l'ampleur médicale et humaine de
l'AVC. Les meilleures déductions possibles en matière de
politique hospitalière et de Santé publique seront enfin
tirées. La prévention de cette létalité liée
à l'AVC à l'Hôpital Saint Luc de Kisantu et ailleurs en RDC
sera possible en supprimant l'ignorance de l'HTA, en minimisant le stress
psychosocial, en prescrivant une antibiothérapie précoce et
efficace pour juguler la pneumonie et en combattant les facteurs de risque de
l'HTA, tous facteurs de risque univariés de létalité
liée à l'AVC à l'Hôpital de Kisantu.
CONCLUSION
1. L'environnement
L'environnement climatique, professionnel et
socio-économique influencent de manière significative l'incidence
de l'AVC.
1.1. El Niòo
Quarante-trois pour cent des patients étaient admis avant
El Niòo (1991- 1997) et 56,2% pendant El Niòo (1998 - 2002).
1.2. Saisons
La majorité des patients soit 60,7% étaient admis
durant la saison des pluies contre 39,3% admis durant la saison
sèche .
1.3. Profession de cultivateur
Trente-sept pour cent des patients admis étaient
cultivateurs .
2. Le stress psychosocial
Le stress psychosocial défini comme étant la prise
en charge de 9 enfants et plus était présent chez 53,8% patients.
RECOMMANDATIONS
L'AVC est l'archétype de l'affection qu'il convient de
prendre en charge en amont plutôt qu'en aval en raison du faible
bénéfice apporté par un traitement même
correctement conduit par une équipe spécialisée.
Nous recommandons à l'autorité
publique :
- une campagne de vulgarisation sur les facteurs de risque en
particulier sur l'hypertension ainsi que sur les principaux signes pouvant
permettre de reconnaître un AVC ou un AIT ;
- une campagne de dépistage des hypertendus ignorant
leur état qui errent dans la cité ainsi que le
contrôle de la tension artérielle chez les hypertendus
connus ;
- la dotation d'un scanner à l'HSL en vue d'un
diagnostic précoce et d'une prise en charge ciblée des cas
d'AVC ;
- la mise sur pied d'un registre provincial et national des
AVC pouvant permettre un suivi des variations épidémiologiques
et cliniques des AVC, ce tueur efficace qui émerge en milieu rural dans
une relative indifférence générale.
Aux professionnels de santé nous recommandons :
- d'informer, d'éduquer et de conscientiser la
population sur les facteurs de risque identifiés dans le présent
travail ;
- de dépister précocement les sujets à
risque par une anamnèse approfondie et le calcul systématique de
l'IMC.
Nous recommandons au public :
- d'éviter les comportements à risque (alcool,
tabac)
- de suivre rigoureusement et scrupuleusement les
prescriptions en vue de minimiser les risque liés au non contrôle
de l'hypertension.
REFERENCES
1. WHO/MNH.
Task force on stroke and other
cerebrovascular disorders. Stroke 1989; 20 :
1407-1431.
2. GARNIER M, DELAMRE V, DELAMARE J et al.
Dictionnaire
des termes de
médecine. Maloine, Paris, 1997, 24e édition.
3. BILLE-TURC F.
Maladies
cérébrovasculaires. In : BOUVENOT G,(éd).
Pathologie médicale. Masson,
Paris - Milan - Barcelone ,1995,( t. 3 ) :226-38.
4. BOGOUSSLAVSKY J, BESSON G, SERRATRICE
J.
Les accidents ischémiques
cérébraux liés à l'athérome, dans
SERRATRICE G, AUTRET A,(éds).
Neurologie , Ellipses /
AUPELF/UREF, Paris , 1996 :361-71.
5. BOISSIER MC, LEFRERE JJ.
Le Book de
l'Internat. J.B. Baillère ,Paris ,1991.
6. BROTT T, BOGOUSSLAVSKY J.
Drug Therapy: treatement of acute
ischemic stroke. Stroke 2000 ; 10:710-22.
7. INTERNATIONAL STROKE TRIAL COLLABORATIVE
GROUP.
The International Stroke Trial (IST): a
randomised trial of aspirin, subcutaneous
Heparin, both, or neither among 1943
patients with acute ishemic Stroke.
Lancet 1997; 349: 1569-81.
8. HELLER RF, LANGHORNE P, JAMES E.
Improving the stroke outcome : the
benefits of increasing availability of
technology. Bulletin of the World Health Organisation
2000; 78: 1337-43.
9. GROUPE SUISSE DE TRAVAIL POUR LES MALADIES
CEREBROVASCULAIRES ET FONDATION SUISSE DE CARDIOLOGIE
Epidémiologie de l'accident vasculaire
cérébral.
Bulletin des médecins suisses
2000 ;81:2082-5.
10. CANAPLE S, DEPRIESTER C.
Prise en charge des accidents vasculaires
cérébraux ischémiques à la phase aiguë.
(
http://perso.wanadoo.fr/rabarin/monavc/pages/34hist
12.htm).
11. AYE P.
Prise en charge de l'AVC grave aux urgences.
(http://www.srlf.org/enseignement/aye.html).
12. SAUDREAU D, AUTRET A.
Traitements médicaux
préventifs des accidents ischémiques cérébraux
liés à l'
athérosclérose. Revue du praticien
1984 ; 34 : 1133-8.
13. AMERICAN HEART ASSOCIATION.
1998 Heart and Stroke statistical
update. American Heart Association, Dallas, 1997.
14. ASPLUND K.
Stroke in Europe: widening gap beetween
East and West.
Cerebrovasc Dis 1996; 6: 3-6.
15. BRODERICK J, BROTT T, KOTHARI R et al.
The greater Cincinnati/Northern
Kentucky Stroke study: Preliminary first-ever and
Total incidence rates of Stroke among
blacks. Stroke 1998; 29: 415-21.
16. CAPLAN LR, STEIN RW.
Stroke: A clinical approach. Butterworths,
Boston-London-Durban-Singapore-Sydney-Toronto- Wellington, 1986.
17. GROSJEAN M, COURBIN C.
Points essentiels du guideline sur la prise en charge
des patients souffrant d'
accident vasculaire cérébral. Louvain
médical 2003 ; 122 : 575-81.
18. THORVALDSEN P, KUULASMAA K, RAJAKANGAS AM,
RASTENYTE D, SARTI C, WILHELMSEN L.
Stroke trends in WHO MONICA project. Stroke 1997; 28: 5-6.
19. BOGOUSSLAVSKY J.
Pathogenesis of small deep cerebral infarcts.
Progress in clinical neurosciences 1987; 2: 49-56.
20. AUBRY P.
L'évolution des maladies cardiovasculaires dans les
pays en développement. (http://www.medecine tropicale.free.fr).
21. GAUTIER JF, SOBNGUI E, VEXIAU P.
Comment je traite et prends en charge un diabète du
sujet noir.
(
http://journees.hotel-dieu.com/medias/Chap17.pdf).
22. WORLD HEALTH ORGANIZATION.
Non communicable deseases: a strategy for the African
region.
WHO Regional Office for Africa, Harare, 2000.
23. LONGO-MBENZA B, TONDUANGU K, MUYENO K et
al.
Predictors of stroke-associated mortality in Africans.
Rev Epidémiol Santé publique 2000; 48:
31-39.
24. LONGO-MBENZA B, PHANZU-MBETE LB,
MBUYAMBA-KABANGU JR et al.
Hematocrite and stroke in black Africans under tropical
climate and meteorological
Influence. Annales de Médecine interne 1999;
150:171-7.
25. MBUYAMBA - KABANGU JR, FAGARD R, STAESSEN J et
al.
Bl00d pressure in Bantu of Zaïre:Epidemiological aspects.
Cardiologie tropicale/
Tropical cardiology 1987; 13: 113-20.
26. LONGO-MBENZA B, LUILA EL, MBETE P, VITA
EK.
Is hyperuricemia a risk factor of stroke and coronary heart
disease among African?
Int J Cardiol 1999; 71: 17-22.
27. LONGO-MBENZA B, MBUYAMBA-KABANGU JR, TAMBWE MJ,
DIKASSA LN, MBALA MUKENDI M .
J-shaped relationship between mortality and admission blood
pressure un black patients with acute stroke. J. Hypertens 1995, 13: 1863-68.
28. LONGO MBENZA B, LUKOKI L, VANGU N.
Smoking and war induced stress are identified as
cardiovascular and impaired glucose tolerance risk factors in congolese heart
patients. 12th World Conference on Tobacco or Health, 3-8 August
2003, Helsinki, Finland: 60(Abstract).
29. BOGOUSSLAVSKY J, VAN MELLE G, REGLI
F.
Accidents Vasculaires cérébraux aigus:
résultats généraux des 10 premiers cas du Régistre
lausanois. Revue médicale suisse romande 1999 ;108 : 3-15.
30. MAS JL.
Accidents ischémiques artériels
cérébraux. In :
LYON-CAEN O,(éd). Neurologie.
Flammarion Médecine Sciences, Paris,
1998 : 105-6
31. SILBERGMAL S, LANG F.
Atlas de physiopathologie. Flammarion Médecine
Sciences, Paris, 2000.
32. ARING C, MERRITT H.
Differential diagnosis between cerebral hemorrhage and cerebral
thrombosis.
Arch Intern Med 1935; 56: 435-56.
33. WHISNANT J, FITZGIBBONS J, KURLAND L et
al.
Natural history of stroke in Rochester, Minnesota, 1945-1954.
Stroke 1971; 2: 11-22.
34. MATSUMOTO N, WHISNANT J, KURLAND L et
al.
Natural history of stroke in Rochester, Minnesota, 1955-1969.
Stroke 1973; 4: 20-9.
35. KANNEL W, DAWBER T, COHEN M et al.
Vascular disease of the brain - epidemiologic aspects.
Am J Public Health 1965; 55: 1355-6.
36. MOHR J, CAPLAN LR, MELSKI J et al.
The Harvard Cooperative Stroke Registry : a prospective
registry.
Neurology 1978; 28: 754-62.
37. CAPLAN LR, HIER D, D'CRUZ I.
Cerebral embolism in the Michael Reese Stroke Registry.
Stroke 1983; 14: 530-6.
38. CHAMBERS B, DONNAN G, BLADIN P.
Patterns of stroke : an analysis of the first 7 consecutive
to the Austin Hospital stroke unit. Aust N Z J Med 1983; 13: 57- 64.
39. KUNITZ S, GROSS C, HEYMANN A et al.
The pilot stroke data bank: definition, design, and data. Stroke
1984; 15: 740-6.
40. GROSS C, KASE C, MOHR J et al.
Stroke in South Alabama : incidence and diagnostic
features-a population-based study. Stroke 1984; 15: 249-55.
41. HOPE RA, LONGMORE JM, HODGETTS TJ, RAMRAKHA
PS.
Clinique médicale de poche. Arnette Blackwell,
Paris ,1995.
42. CESARO P.
Complications nerveuses de l'alcoolisme. In :
SERRATRICE G, AUTRET A,(éds). Neurologie.
Ellipses/AUPELF/UREF, Paris ,1996 : 569-79.
43. JAREMA G, CROISILE B, ROCH LECOURS A.
Les aphasies. In :
SERRATRICE G, AUTRET A, (éds).
Neurologie. Ellipses/AUPELF/UREF, Paris,1996 :229-38.
44. HOMMEL M.
Accidents vasculaires cérébraux.
(
http://www.sante.ujf-grenoble.fr/sante/corpmed/)
45. MBALA MUKENDI M, TAMBWE MJ, DIKASSA LN,
MBUYAMBA-KABANGU JR.
Epidémiologie clinique de l'accident vasculaire
cérébral chez l'adulte zaïrois. Journal Africain des
sciences biomédicales 1994 ; 1 : 3-7.
46. NISSINEN A, BOTHING S, GRANROTH H, LOPEZ
AP.
Hypertension in developing countries. World Health Stat O
1988; 41:141-54.
47. BEEVERS DG, PRINCE JS.
Hypertension : an emerging problem in tropical countries.
Trans Royal Trop Med Hyg 1991 ; 85 :324-6.
48. MURRAY JL, LOPEZ AD.
The global burden of disease : a comprehensive assessment
of mortality and disability from diseases, in injuries and risk factors in 1990
and projected to 2020. WHO, Geneva,1996.
49. IKH VO, NWOSO MC, NWABWELE AC.
The epidemiology of Stroke in Nigerians: a study of 328 cases.
Cardiologie tropicale 1988; 54: 63-7.
50. HADDOCK DRW.
Neurological disorders in Tanzania. J Trop Med Hyg 1965; 68:
161-4.
51. ANIM JT.
Mortality of Stroke and other complications of hypertension in
Accra. West Afr J Med 1984; 3: 85-8.
52. DADA TO, JOHNSON FA, ARABA AB , ADEGBITE
SA.
Cerebrovascular accidents in Nigerians: review of 205 cases. West
Afr J Med 1968; 18: 95-105.
53. ABRAHAM G, ABDULKADIR J.
Cerebrovascular accidents in Ethiopians: a review of 48 cases.
East Afr Med J 1981; 58: 431-7.
54. SEEDAT YK.
Race, environment and blood pressure : the South African
experience . J Hypertens 1983 ;1 :7-12.
55. MOHR JP.
Stroke Data banks. Stroke 1986; 17:
171-2.
56. SANDERCOCK P, MOLYNEUX A, WARIOW C.
Value of CT in
patients with Stroke: Oxfordshire community stroke project.
Br Med J 1985; 290: 193-7.
57. OXFORDSHIRE COMMUNITY STROKE
PROJECT.
Incidence of Stroke in Oxfordshire: first
year's experience of community stroke register. Br Med J 1983;287: 713-7.
58. KUNITZ SC, GR00S CR, HEYMAN A et
al.
The pilot stroke data bank: definition, disign and data.
Stroke 1984; 15: 74O-6.
59. CULEBRAS A, KASE CS, MASDEU JC et
al.
Practice guide linis for the use of imaging
transient ischemic attacks and acute stroke: a report of the stroke coronal,
American Heart Association. Stroke 1997; 28: 1480-97.
60. TOMSICK T, BROTT T, BARSAN W et
al.
Thrombus localization with emergency cerebral CT. Am J
Neuroradiol 1992;13:257-63.
61. VON KUMMER R, ALLEN KL, HOLLER R et
al.
Acute stroke: usefullness of early CT findings before
thrombolytic therapy. Radiology 1997; 205: 327-33.
62. MBETE TSASA JC.
Prédiction des accidents vasculaires
cérébraux : score de Siriraj, score d'Allen et
tomodensitométrie cérébrale. Mémoire de
spécialisation, Université de Kinshasa, 2005.
63. NKOY J.
Facteurs de risque cardiovasculaire, maladies
cardiovasculaires et gradient social en milieu professionnel (cas de la SNEL).
Mémoire de spécialisation, Université de Kinshasa,
2002.
64. ZHU BP, LIU M, SHELTON D et al.
Cigarette smoking among elementary school students in Beijing.
Am J Public Health 1996; 3:368-75.
65. 12th WORLD CONFERENCE ON TOBACCO OR
HEALTH.
3-8 august 2003, Helsinki, Finland,p
62-3(abstracts).
66. BERTRAND E,(éd).
Hypertension artérielle des populations originaires
d'Afrique noire. Pradel, Paris ,1995.
67. SRINATH KR, YUSUF S.
Emerging Epidemic of cardiovascular disease in developing
countries. Circulation 1998; 97: 596-601.
68. LEBUGHE Z.
Age, sexe, ménopause et autres facteurs de risque
cardiovasculaire en consultation privée de Kinshasa .
Mémoire de fin d'étude, Université Simon Kimbangu,
Kinshasa ,2003.
69. HENRY L.
Démographie : analyse et modèle. INED,
1984.
7O. OMRAN AR.
The epidemiologic transition: a key of the epidemiology of
population change. Milibank Memorial Fund Q. 1971; 49: 5O9-38.
71. PRESSART R.
L'analyse démographique :concepts-méthodes.
PUF, Paris ,1983.
72. BRAIN R.
Cerebral vascular disorders. Ann Intern Med 1954; 41:
675-9.
73. WYNDHAM H.
Mortality from cardiovascular diseases in the various
studies in various population groups in the Republic of South Africa. S Afr Med
J 1979;56: 1023-30.
74. FREYTAG E.
Fatal hypertensive intracerebral hematomas: a survey of the
pathological anatomy of 393 cases. J Neurol Neurosurg Psychiatry 1968; 31:
616-620.
75. WEINFELD FD, ROBINS M.
The National survey of stroke: Survey evaluation. Stroke 1981;
12: 189-91.
76. HACHINSKI V.
Prognostics indicators in cerebrovascular disease. In:
REIVICH M, HURTIG HI,(éds).
Cerebrovascular diseases. Raven press, New York, 1983,
41-50.jkkkk
77. CHOBANIAN AV, BAKRIS GL, BLACK HR et
al.
The seventh report of the Joint National Committee on
Prevention, Detection, Evaluation and Treatement of High Bl00d Pressure: The
JNC 7 report. JAMA 2003; 289: 2560-71.
78. A MULTICENTER STUDY.
UK Prospective Diabetes Study III:Prevalence of hypertension
and hypotensive therapy in patients with newlydiagnosed diabetes. Hypertens
1985; 7: 11-13.
79. HALIMI S.
Le diabète de type 2 ou diabète non
insulino-dépendant (DNID).
(http://www-sante.ujf-grenoble.fr/SANTE/).
80. LEPINE P.
Le syndrome métabolique.
(http ://www.reseauproteus.net/fr/Maux/Problemes/Fiche.aspx ?).
81. NDOKI A.
Que faire devant un accident ischémique
cérébral ?.
Congo médical 21 ; 3 :285-6.
82. MADRE JG, GARCIA JL, GONZALEZ RC, MONTERO JM et
al.
Association beetween seropositivity to Chlamydia pneumoniae and
the acute ischaemic stroke.
Eur J Neurol 2002; 9:3O3-6.
83. WOLF SC, BREHN BR, MAYER O et al.
Infectious risk factors for atherosclérotic vascular
disease in hemodialysis patients--Chlamydia pneumoniae but not Helicobacter
pylori or Cytomegalovirus is associated with increased C-reactive protein.
Re Fail 24;26:279-87.
84. NEUREITER D, HEUSCHMANN P, STINTZING S et
al.
Detection of Chlamydia pneumoniae but not of Helicobacter pylori
in symptomatic atherosclérotic carotids associated with anhanced serum
antibodies inflammation and apoptosis rate. Atherosclérosis
23;168:153-62.
85. BELLOMO G, LIPPI G, SARONIO P et al.
Inflammation, infection and cardiovascular events in chronic
hemodialysis patients: a prospective study.
J Nephrol 2003;16:245-51.
86. BOGOUSSLAVSKY J.
William Feinberg Lecture 22: Emotions, Mood, and Behavior
after Stroke.
Stroke 23; 34:1046-50.
87. BAMFORD J, SANDERCOCK P, DENNIS M et
al.
Classification and natural history of clinically identified
subtype of cerebral infarction. Lancet 1999; 337: 1521-6.
88. CANDELISE L, PINARD G, MORABITO S.
A mortality in acute stroke with atrial fibrillation. Stroke
1991, 22: 169-74.
89. PESSAH-RASMUSSEN H, ENGSTRÕM G, JERNTORP
I, JANZON L.
Increazing Stroke Incidence and Decreazing case Fatality,
1989-1998. A Study from the Stroke Register in Malmõ, Sweden. Stroke
23;34: 913-18.
| 


