|
[j]
TABLE DES MATIERES
TABLE DES MATIERES i
EPIGRAPHE v
DEDICACE vi
REMERCIEMENTS vii
RESUME viii
LISTE DES ABREVIATIONS ix
LISTE DES TABLEAUX x
LISTE DES GRAPHIQUE xi
I. INTRODUCTION 1
1. Problématique 1
2. Hypothèses 2
3. Objectifs 2
a) Général 2
b) Spécifiques 2
4. Choix et intérêt du sujet 3
5. Délimitation du sujet 3
6. Subdivision du travail 3
CHAPITRE I. GENERALITE SUR LE PALUDISME. 4
DEFINITION DES CONCEPTES 4
I. Définition du paludisme. 4
II. Etiologies : 5
a) Plasmodium falciparum 5
b) Plasmodium Vivax 5
c) Plasmodium Ovale. 6
d) Plasmodium Malariae 6
e) Plasmodium Knowlesi 6
III. Epidémiologie (ampleur) 7
FACIES EPIDEMIOLOGIQUE 7
GROUPES VULNERABLES 7
III.1. SITUATION MONDIALE DE L'ENDEMIE 8
ESPECES PLASMODIALES EN CAUSE 9
MORTALITE ASSOCIEE 9
III.2. SITUATION AFRICAINE DE L'ENDEMIE 9
Persistance des cas de paludisme dans la zone de
santé de N'djili pour l'année 2018 -
2019
Persistance des cas de paludisme dans la zone de
santé de N'djili pour l'année 2018 -
2019
[ii]
III.3. SITUATION DE L'ENDEMIE EN RDC 10
III.4. SITUATION ENDEMIQUE A KINSHASA. 11
IV. PHYSIOPATHOLOGIE, CLINIQUE ET COMPLICATIONS DU PALUDISME.
12
AU COURS DE LA GROSSESSE. 13
PHYSIOPATHOLOGIE (RESUME) 14
IV.2. CLINIQUE DU PALUDISME 15
IV.2.1. L'accès palustre simple. 15
IV.2.2. L'accès palustre grave. 16
IV.3. LES COMPLICATIONS LIEES AU PALUDISME 18
IV.3.1. Le neuropaludisme. 19
IV.3.2. Le paludisme viscéral évolutif. 20
IV.3.3. La fièvre bilieuse hémoglobinurique. 20
IV.3.4. La splénomégalie palustre hyper-immune.
20
IV.3.5. La néphrite quartaine. 21
LES PERSONNES A RISQUE. 21
V. DIAGNOSTIC DU PALUDISME. 22
V.1. Diagnostic clinique. 22
V.2. diagnostic parasitologique. 23
V.2.1. Examens microscopiques directs. 23
V.2.1.1. La goute épaisse. 24
V.2.1.2. Le frottis sanguin. 24
V.2.2. Test de détection rapide du paludisme (TDR). 25
V.3. Autres techniques de diagnostic. 25
VI. Traitement de paludisme. 26
A. PRISE EN CHARGE DE CAS SELON LA POLITIQUE NATIONALE. 26
VI.1. LE PALUDISME SIMPLE. 26
I.1.1. Objectif. 26
VI.1.2. Les principes. 26
VI.2. LE PALUDISME GRAVE CHEZ L'ADOLESCENT ET L'ADULTE. 27
VI.2.1. objectif. 27
VI.2.2. Principes : 27
VI.2.3. parmi les molécules : 27
a) ARTESINATE. 27
b) QUININE (sel) 28
[iii]
VI.3. GESTION DES COMPLICATIONS DE PALUDISME GRAVE. 28
VI.3.1. Objectif du traitement. 28
VI.4. TRAITEMENT DU PALUDISME EN RDC : CAS PARTICULIERS. 29
VI.4.1. Paludisme de la femme enceinte. 29
VI.4.2. PALUDISME CONGENITAL. 30
VI.4.2.1. Facteurs de risques. 30
VI.4.2.2. Définitions. 30
VI.4.2.3. Forme symptomatiques rare. 30
VI.4.2.4. Tableau clinique 30
VI.4.2.5. Traitement. 31
VI.5. PVE : PALUDISME VISCERAL EVOLUTIF (Paludisme Subaigu).
31
CHAPITRE II. MATERIELS ET METHODES UTILISES. 33
II.1. Matériels. 33
II.1.1. Période d'étude 33
II.1.2. cadre de l'étude. 33
II.1.3. Matériels utilisés. 33
II.2. Méthodologie. 33
II.2.1. Type d'étude. 33
II.2.2. Population de l'étude, critère d'inclusion,
critères d'exclusion et variété d'intérêt.
34
II.2.2.1. POPULATION D'ETUDE 34
II.2.2.2. CRITERES D'INCLUSION. 34
II.2.2.3. CRITERES D'EXCLUSION. 34
II.2.2.4. VARIABLE D'INTERET. 34
CHAPITRE III. RESULTATS 35
3.1. DETERMINATION DE L'INCIDENCE DU PALUDISME DANS LA Z.S. DE
N'DJILI. 35
3.1.1. Données épidémiologique des cas de
paludisme selon l'âge année 2018 35
3.1.2. Données épidémiologique des cas de
paludisme selon l'âge année 2019 36
3.1.3. Données épidémiologique des cas de
paludisme selon le sexe l'année 2018 37
3.1.4. Données épidémiologique des cas de
paludisme selon le sexe, l'année 2019 38
3.1.5. Données épidémiologique des cas de
paludisme selon les femmes enceintes année
2018 39
3.1.6. Données épidémiologique des cas de
paludisme selon les femmes enceintes année
2019 40
3.2. Létalité 41
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[iv]
3.2.1. Répartition de décès selon
l'âge année 2018 41
3.2.2. Répartition de décès selon
l'âge année 2019 41
3.2.3. Répartition de décès selon le sexe
année 2018 42
3.2.4. Répartition de décès selon le sexe
année 2019 42
3.2.5. Répartition de décès parmi les femmes
enceinte année 2018 43
3.2.4. Répartition de décès parmi les femmes
enceinte année 2019 43
CHAPITRE IV. DISCUSSION ET CONCLUSION. 46
1. Discussion 46
2. Conclusion 47
RECOMMANDATION. 48
BIBLIOGRAPHIE 49
ANNEXES 51
1. LA CARTE DE LA ZONE DE SANTE DE N'DJILI 52
2. LES FICHES DE COLLECTE DES DONNEES EPIDEMIOLOGIQUE 53
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[v]
EPIGRAPHE
Dans la vie, plus tu as à faire, plus tu en auras le
temps.
Proverbe de Dr. Daniel KAWATA, après sa
5eme thèse de doctorat.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[vi]
DEDICACE
A mes parents, Ferdinand KWETE et
Georgine PESHANGA pour tous vos sacrifices consentis.
Recevez ce travail comme fruit de votre honneur.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[vii]
REMERCIEMENTS
Au finissage de la rédaction de ce mémoire, un
sentiment de liesse traverse mon être tout entier. Ceci est un travail
d'un long parcours qui a exigé énormément d'efforts tant
physique, intellectuel que financier.
Nos remerciements s'adressent premièrement à
l'Eternel Dieu tout puissant, créateur du ciel et de la
terre qui par sa grâce j'ai pu aller jusqu'au bout de mon cursus
académique. Nous adressons particulièrement nos remerciements
à toutes les autorités de l'Université
Révérend Kim et à tous les personnels
enseignants qui nous ont encadrés, surtout
façonné d'une image parfaite.
Nos remerciements s'adressent particulièrement au
directeur de ce mémoire, Professeur Dr. Pius KABUTUTU
qui, en dépit de ses multiples occupations a bien assuré
la direction de ce travail. Que monsieur le Chef de travaux, Dr.
spécialiste en épidémiologie Blaise YOBO notre
encadreur, trouve également l'expression de notre reconnaissance pour
ses observations, orientations ainsi que sa rigueur dans l'encadrement de ce
travail.
Nous remercions ensuite les membres de notre famille pour les
sacrifices consentis en faveur de notre formation, particulièrement au
couple Alain ISHA À Lisette NGOKADI, famille
Louis MINGA, Germain MINGA, Dieudonné KWETE, Floribert
BUSHAMINGA, Hugues KWETE-Vicky CIBOLA, ainsi que mes frères et
soeurs Christoph SHAMINGA, Gisèle MABINTSHI, Fiston KWETE,
Janvier KWETE, Germain MINGA et à ma fille Grâce
PESHANGA.
Nous disons enfin merci à nos oncles, tantes,
Nièces, Neveux, amis et tous ceux qui de près ou de loin ont
participés à l'élaboration de ce travail. Il s'agit de
Judith TSHIBUABUA, John MINGA, Eliane MUZUKA, groupe Q-Carré,
mes voisins de la parcelle Mampuka 17, Christelle MBUYI, Martin NADEANE, Ariel
NTUMBA, Beni TUNGADIO, Grâce NVANO, Franck MEYA, Fulgence SEWA, Chanel
MUBUTU et autres camarades de l'université.
Que les uns et les autres particulièrement ceux dont
les noms n'ont pas été repris, trouvent par ces quelques lignes
l'expression de nos sentiments reconnaissants.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[viii]
RESUME
Contexte : le paludisme (malaria en Anglais) est
une parasitose due aux hématozoaires de type plasmodium transmis par le
moustique du genre Anophèle.
L'objectif général est de
déterminer les causes de la persistance du paludisme dans la ZS de
N'djili.
Méthode : nous avons entrepris une
étude descriptive, analytique et transversale afin d'identifier les
causes de persistance du paludisme dans cette ZS.
Les plans sociodémographiques, clinique, para-clinique
(microscopique direct et indirect) et thérapeutique.
RESULTATS : De 2018 - 2019 :
? Les données épidémiologiques pour
l'âge montrent que les personnes ayant plus de 5 ans sont les plus
atteint au paludisme 103.803 cas soit 74,54% que 35.448 cas soit 25% pour
l'âge inférieur à 5 ans.
? Selon le sexe, les hommes ont portés un fardeau avec
une proportion de 74.544 cas
soit 56,33% que les femmes avec 58.564 cas soit 43,66% dû
au paludisme.
? Pour les femmes enceintes de plus de 18 ans, on a
enregistré 11.553 cas soit 98,21% contrairement à celles ayant
l'âge inférieur à 18 ans dont on a 210 cas soit 1,78%
dû au paludisme.
? Selon la létalité :
- Pour l'âge, nous signalons que les personnes de moins
de 5 ans sont les plus enregistrées avec un taux de mortalités de
19 cas soit 51% que celles de plus de 5 ans avec 18 cas soit 48,64%;
- Nous notons que les cas de décès selon les
sexes sont plus représentés par les hommes avec 82 cas soit 55%
par rapport aux femmes 67 cas soit 44,96%;
- Pour les femmes enceintes, nous notons que le taux de
mortalité est plus élevé pour celles qui ont l'âge
moins de 18 ans, 71 cas soit 57,72% de décès que celles ayant
l'âge plus de 18 ans 52 cas soit 42,27%.
Conclusion :
Le paludisme étant un problème majeur de la
santé publique en République Démocratique du Congo, nous
avons menés une étude sur la persistance des cas de paludisme
dans la ZS de N'djili. Cette étude nous a permis de découvrir les
causes de persistance de cas de paludisme par l'appréciation des
connaissances, des opinions, des suggestions auprès des personnels
soignants et enfin de la population dans les ménages. A l'usus de nos
investigations, il ressort que l'insalubrité, les méconnaissances
des différentes mesures préventives et l'eau usée
stagnantes sont facteurs des proliférations des moustiques dans
l'environnement d'où la persistance du paludisme.
Les recommandations et les mis en oeuvres effectives
pourraient contribuer à la réduction de la morbidité et la
mortalité dans la ZS de N'djili où notre étude a
été menée.
Mots clés : persistance, cas, paludisme,
Zone de santé et aire de santé.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[ix]
LISTE DES ABREVIATIONS
PNLP : programme national de lutte contre le
paludisme
ZS : Zone de Santé
FOSA : formation de santé
Hbf : hémoglobine foetale
HbA : hémoglobine A
OMS : organisation mondiale de la
santé
JMP : journée mondiale de lutte contre
le paludisme
TDR : test de détection rapide
HIC : hypertension intra crânienne
GR: globule rouge
P.f: plasmodium falciparum
SGOT: Sérum Glutamo-oxalate
Transférase
SGPT: Sérum Glutamate Pyruvate
Transaminase
AS: aire de santé
ACT: combinaison thérapeutique
à base d'artémisinine
OAP : oedème aigue du poumon
CIVD : coagulation intravasculaire
disséminée
PCR : technique de la réaction de
polymérisation en chaine
AS-AQ : artésunate À
amodiaquine
ATM À LMF : artésunate -
lumefantrine
CTA À AL : artemether -
Lumefantrine
[x]
LISTE DES TABLEAUX
Tableau 1 : résumé de la
physiopathologie du paludisme P.14
Tableau 2 : critères du paludisme
défis par l'OMS (2000) .P.17
Tableau 3 : gestion de la clinique et prise
en charge des complications du paludisme P.28
Tableau 4 : clinique et prise en charge du
paludisme non compliqué P.29
Tableau 5 : clinique et prise en charge du
paludisme compliqué P.30
Tableau 6 : répartition des
ménages selon les moyens préventifs du paludisme P.44
Tableau 7 : répartition des
ménages selon l'utilisation des moyens préventifs cités
contre le
paludisme dans la ZS de N'djili P.44
Tableau 8 : respect des normes de prise en
charge du paludisme simple selon la politique
nationale P.45
Tableau 9 : respect des normes de prise en
charge de paludisme grave selon la politique
nationale P.45
Tableau 10 : respect des normes de prise en
charge du paludisme selon la politique nationale
chez les femmes enceintes P.45
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[xi]
LISTE DES GRAPHIQUE
Graphique 1 : données
épidémiologique des cas du paludisme selon l'âge pour
l'année
2018 ..P.35
Graphique 2 : données
épidémiologique des cas du paludisme selon l'âge pour
l'année
2019 ..P.36
Graphique 3 : données
épidémiologique des cas du paludisme selon le sexe pour
l'année
2018 ..P.37
Graphique 4 : données
épidémiologique des cas du paludisme selon le sexe pour
l'année
2019 ..P.38
Graphique 5 : données
épidémiologique des cas du paludisme chez les femmes enceintes
pour l'année 2018 .P.39
Graphique 6 : données
épidémiologique des cas du paludisme chez les femmes enceintes
pour l'année 2019 P.40
Graphique 7 : répartition des
décès selon l'âge pour l'année 2018 P.41
Graphique 8 : répartition des
décès selon l'âge pour l'année 2019 P.42
Graphique 9 : répartition des
décès selon les sexes pour l'année 2018 ..P.42
Graphique 10 : répartition des
décès selon les sexes pour l'année 2019 P.42
Graphique 11 : répartition des
décès chez les femmes enceintes pour l'année 2018 .P.43
Graphique 12 : répartition des
décès chez les femmes enceintes pour l'année 2019
P.43
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[1]
I. INTRODUCTION
Le paludisme engendre des contraintes sévères
par rapport au développement économique et constitue un important
facteur de pauvreté dans la plupart des pays où il sévit
à l'état endémique. Ainsi, nous nous sommes
référés sur les différentes notes de cours,
mémoires, articles et thèses des professeurs sur Google pour
rédiger notre revue de la littérature.
Le parasite du paludisme est principalement transmis la nuit,
lors de la piqure par une femelle moustique du genre Anophèles,
elle-même contaminés après avoir piqué un individu
atteint du paludisme. Le parasite infect les cellules hépatique de la
victime, puis circule dans le sang en colonisant les érythrocytes
(hématies ou globules rouges), en les détruisant puis se
manifeste son tableau clinique.
Des nombreuses espèces animales homéothermes
sont parasités par les plasmodidae, qui leurs sont
inféodés, l'humains ne peut être parasité par les
plasmodiums animaux, l'exception faites du plasmodium Knowlesi, un parasite
primitif du paludisme que l'on trouve couramment en Asie du Sud-Est. Il
provoque le paludisme chez les macaques à longue queue, mais il peut
aussi infecter les humains, que ce soit naturellement ou artificiellement. Le
Plasmodium Knowlesi est le cinquième parasite majeur du paludisme
humain. Sur les 123 espèces du genre plasmodium répertorier,
celles 4 sont spécifiquement humain : plasmodium falciparum responsable
d'une grande majorité de décès, et trois autres qui
provoquent des forment des paludismes « bénignes » qui ne sont
pas généralement mortelles : plasmodium vivax, plasmodium oval et
plasmodium malariae.
Le Plasmodium knowlesi que l'on croyait jusqu'à une
date récente spécifique aux espèces simiennes est
désormais à compter parmi les plasmodiums infectant
également les humains de façon généralement
bénignes également.
1. Problématique
La République Démocratique du Congo a
adopté depuis 2019, une stratégie de lutte contre le paludisme
avec comme ambition d'atteindre zéro cas indigènes d'ici 2022.
Face à cette grande ambition politique, ainsi a soutenu le ministre de
la santé publique qu'à travers les interventions du PNLP, le
gouvernement et ses partenaires ont mis en disposition de moyens
nécessaires pour plus de 14 millions de moustiquaires
imprégné d'insecticide à longue durée d'action
soient distribuées gratuitement en 2018 dont près de 11 millions
lors des campagnes organisées dans 7 provinces.
Par rapport à cette situation, nous pouvons nous poser
la question de savoir pourquoi la persistance de l'endémicité du
paludisme en République Démocratique du Congo,
précisément dans la zone de santé de N'djili situer dans
la ville de KINSHASA?
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[2]
2. Hypothèses
Les réponses à la question posée
à la partie problématique seraient peut-être dues à
certains facteurs aussi bien liés à la persistance du paludisme
que la chaine de transmission de la maladie notamment :
- non prise en charge de paludisme selon la politique nationale
;
- non utilisation des moustiquaires imprégnées
d'insecticide par la communauté ;
- la présence des gites larvaires des anophèles
dans la ZS ;
- la rupture des médicaments essentiels pour la prise en
charge de paludisme selon la
politique nationale ;
- au manque de la formation des prestataires sur la prise en
charge de paludisme selon la
politique nationale ;
- Par manque de sensibilisation de la communauté sur la
prévention du paludisme ;
- à l'automédication en zone d'endémie
palustre ;
3. Objectifs
a) Général
Compte tenu des éléments sus dit pouvant faire
que le paludisme persiste dans la ZS de N'djili, nous avons fixé comme
objectif général de déterminer la raison de persistance de
paludisme dans cette ZS.
b) Spécifiques
Pour arriver à détecter les causes de la
persistance du paludisme, les objectifs spécifiques ci-après sont
nécessaires :
- Déterminer l'incidence et la létalité
du paludisme dans la Z.S. de N'djili selon l'âge, le sexe et chez les
femmes enceintes ;
- Faire l'état de lieux de reconnaissance et
d'application de mesure préventive contre le paludisme ;
- Vérifier l'utilisation des moyens préventifs
contre le paludisme ;
- Evaluer l'application des normes de prise en charge du
paludisme selon la politique nationale.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[3]
4. Choix et intérêt du sujet
Le choix de cette thématique est dicté par le
constat fait sur terrain en ce que les données présentées
par les FOSA fassent état de plusieurs cas et décès due au
paludisme. Aussi ce document pourrait servir de vadémécum par les
facteurs études afin de prendre conscience de l'ampleur et de
l'importance de cette maladie tierces.
5. Délimitation du sujet
Cette étude s'est déroulée dans la Zone
de Santé de N'djili et analyse les données des années 2018
À 2019.
6. Subdivision du travail
Hors mis l'introduction d'une façon
générale, notre travail est subdivisé en quatre parties
dont nous avons :
Chapitre 1 : Généralité sur le
paludisme. Chapitre 2 : Matériels et méthodes.
Chapitre 3 : Résultats.
Chapitre 4 : Discussion et conclusion.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[4]
CHAPITRE I. GENERALITE SUR LE PALUDISME.
? DEFINITION DES CONCEPTES
Notre sujet est intitulé persistance de cas de paludisme
dans la Zone de Santé
de N'DJILI.
Pour que tout le monde ait la même compréhension
soit même vision, quelques mots clés de ce sujet sont
définis, il s'agit :
- La persistance : existence permanente de la
maladie, ou d'un événement dans une zone donnée
(1) ;
- Cas : est une maladie, ennuie, malheur qui
arrive aux êtres vivants (2) ;
- Paludisme : maladie infectieuse de type
parasitaire causée par le plasmodium transmis par un moustique du genre
anophèle femelle (3);
- Zone de santé : ensemble des Aires de
santé d'une entité donnée (4) ;
- Aire de santé : ensemble des
villages ou quartiers dépendant d'une structure sanitaire donnée
(5).
I. Définition du paludisme.
Le paludisme (malaria en Anglais) est une parasitose due
à des hématozoaires du genre plasmodium, transmise par des
moustiques du genre Anophèle. Cette maladie, surtout importante pour la
population vivant en zone d'endémie (zone tropical), l'est aussi pour
les voyageurs.
Il existe actuellement plus d'une certaines des pays et
territoires où il y a un risque de transmission du paludisme, qui sont
visités par plus de 125 millions de voyageurs internationaux
(6).
1 MIIe Mèdégnonmi H.Linda TOWAKINOU,
dans son mémoire : étude de la quantification de
l'intensité de la résistance ds vecteurs aux insecticides en
utilisant les méthodes biologique de CDC et OMS dans la commune de
cotonou et Malanville (2017-2018).
2 Idem.
3
http://www.plp.sn/wp-contet/Uploads/2018/02/guide-lutte-contre-le-paludisme-en-entréprise.pdf.
4 MIIe Mèdégnonmi H.Linda TOWAKINOU. P.
7.
5 Idem. P.8
6 Association française des enseignants de
parasitologie et mycologie (ANOFEL) 2014.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[5]
II. Etiologies :
Le paludisme est transmis par un protozoaire appartenant au
genre des plasmodiums. Il existe des très nombreuses espèces des
plasmodiums (plus de 140), touchant diverses espèces animales mais
seulement cinq de ces espèces sont retrouvées en pathologies
humaine. Il s'agit du Plasmodium falciparum, Plasmodium
Vivax, Plasmodium Oval, Plasmodium malariae et
Plasmodium Knowlesi, parasite habituel des singes (macaqius) d'Asie
qui vient de passer récemment chez l'homme.
Les cinq espèces diffèrent par des
critères biologiques ; clinique, répartition géographique
et par leur capacité à développer les résistances
aux antipaludiques. En effet, le plasmodium falciparum est celui, qui
est le plus largement rependu à travers le monde, qui développe
des résistances aux antipaludiques et qui est responsable des formes
cliniques potentiellement mortelles. Parmi ces cinq différentes
espèces ci-haut énumérés on a (7) :
a) Plasmodium falciparum
Dans les régions équatoriales, il est transmis
toute l'année avec ce pendant des recrudescences saisonnières.
Dans les régions subtropicales, il ne survient qu'en période
chaude et humide. Cette transmission s'interrompt lorsque la température
tombe en dessous de 18° c, cela explique aussi parce que, quel que soit
l'altitude, le paludisme n'est plus transmis par l'altitude (au-dessus de 1.500
mètres en Afrique et 2.500 mètres en Amérique et en Asie).
L'évolution se fait d'un seul tenant après une incubation de 7
à 12 jours.
On n'observe pas des rechutes tardives comme avec les autres
espèces. Plus de 90% des accès palustres à plasmodium
falciparum est responsable des formes cliniques grave, notamment du
neuropaludisme dû d'importation, c'est-à-dire contracté en
zone endémique mais se révélant en France
métropolitaine après le retour (8).
b) Plasmodium Vivax
Très largement rependu en Amérique du Sud et en
Asie, il est beaucoup plus rarement observé en Afrique. Les
érythrocytes du groupe sanguin Duffy négatif (observé chez
la majorité des sujets originaires d'Afrique de l'ouest) ne
possèdent pas les récepteurs membranaires nécessaires
à l'infection par plasmodium Vivax. Sa transmission
s'arrête en dessous de 15°c. Sa période d'incubation est de
11 à 13 jours, mais on peut observer des rechutes (accès des
résistances pendant 3 à 4 ans).
L'affection par plasmodium Vivax est classiquement
considéré comme bénigne (fièvre tierce
bénigne, c'est-à-dire due à un cycle érythrocytaire
de 48 heures) mais en zone d'endémie il peut avoir des
répercussions graves sur l'état de santé des
populations,
7 OMD (Objectifs du Millénaire pour le
Développement). Rapport de 2013, objectif n°6.
http://www.un.org/fr/millenniumgoals/pdf/mdg_report2013_goal6.pdfhttps://www.medbox.
8 J.F. Molez (1993). Plasmodium falciparum:
taxonomie et génétique, aperçu des questions
actuelles. Bull. liais. doc. - OCEAC Vo1.26 N°2 Juin
1993.137
http://horizon.documentation.ird.fr/exl-doc/pleins_textes/pleins_textes_6/b_fdi_33-
34/39004.pdf
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[6]
notamment par l'intermédiaire des anémies chez
l'enfant. De plus on commence à surgir quelques résistances
médicamenteuses à plasmodium Vivax à la
chloroquine (9).
c) Plasmodium Ovale.
Il survit en Afrique intertropicale du centre de l'ouest (et
dans certaines régions du pacifique) et provoque une fièvre
tierce bénigne, comme plasmodium Vivax dont il est trop proche.
Son incubation est de 15 jours au maximum mais peut-être beaucoup plus
longue jusqu'à 4 ans. Son évolution est bénigne mais on
peut observer comme avec plasmodium Vivax, des rechutes tardives (5
ans).
Schématiquement on dit que le plasmodium Oval
remplace le plasmodium Vivax là où cette dernière
espèce n'existe pas (10).
d) Plasmodium Malariae
Il sévit sur trois continents, de manière
beaucoup plus sporadique. Il se différencie des autres espèces
par l'incubation plus longue (15 à 21 jours), par une période
différente (cycle érythrocytaire de 72 heures responsable d'une
fièvre quarte) et surtout par sa capacité à entrainer des
reviviscente très tardives (jusqu'à 20 ans après le retour
de la zone d'endémie).
Les mécanismes physiopathologiques responsable de ce
reviviscente tardive ne sont pas totalement élucidés, certains
évoquent la présence de mérozoites latent dans la voie
lymphatique. L'infection est bénigne mais le plasmodium malariae
peut parfois entrainer des complications rénales
(11).
e) Plasmodium Knowlesi
Il sévit en Asie du Sud-Est particulièrement en
malaise à Bornéo, en zone forestière car il est
étroitement lié à la répartition des singes
macaques, son hôte habituel et de son vecteur piquant l'homme et le
singe. Il est morphologiquement proche de plasmodium malariae. Il se
différencie des autres espèces par un cycle érythrocytaire
de 24 heures responsable d'une fièvre quotidienne. Il existe de rares
formes graves voire mortelles, avec forte parasitémie. A ce jour, aucune
chimio résistance n'a été observée pour cette
espèce (12).
9
org/projet-de-politique-nationnal-de-lutte-contre-le-paludisme/download.pdf
10 Idem. p 8.
11 Ibidem. P. 9.
12 Ibidem. Pp. 10-11.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[7]
III. Epidémiologie (ampleur)
La transmission du paludisme est élevée dans
toute la zone intertropicale entre le 30° de l'altitude Sud,
particulièrement en Afrique où la majorité des cas sont
enregistrés. La distribution du paludisme est extrêmement variable
d'une zone géographique à une autre. Cette
hétérogénéité est sous la dépendance
de nombreux facteurs tels que le vecteur, l'hôte et le parasite.
Tous ces facteurs sont en relation dynamiques avec les
facteurs environnementaux et socio-économiques qui conditionnent
l'épidémiologie du paludisme (13).
? FACIES EPIDEMIOLOGIQUE
Les incidences qui mettent de classes les zones de
transmission sont en fonction des facteurs qui conditionnent
l'épidémiologie. L'indice de stabilité permet de classer
le paludisme en deux zones (14):
a) Les zones de paludisme stable ou endémique
: la transmission du paludisme
est longue intense entrainant une
prémunition permettant aux individus de limiter les manifestations
clinique grave chez les jeunes enfants (15).
b) Les zones de paludisme instable ou
épidémique : la transmission du
paludisme est
très courte et il sévit sous forme épidémique. Tous
les individus sont à risque de développer la maladie
(16).
? GROUPES VULNERABLES a) L'enfant.
Le paludisme de l'enfant apparait après la disparition
de la protection du nouveau-né par les anticorps maternels à 6
mois et le remplacement progressif de l'hémoglobine foetale (Hbf) par
l'hémoglobine A (HbA) après l'âge de 3 mois. L'enfant
acquiert une immunité labile et incomplète, au prix de nombreux
épisodes palustres. Le paludisme est la première cause de
mortalité infantile mondiale et la première cause des convulsions
fébrile en Afrique noir (17).
Le diagnostic, parfois difficile, doit être
envisagé devant tout syndrome fébrile, et insister
d'emblée sur la nécessité d'un traitement rapide et
efficace devant tout cas conformé de paludisme (18).
13
https://pdfs.
Semanticscholar. Org/88a/779181cc9051f12 de 3 ad 5863d1 d963 d3b4eb.
Pdf.
14 Idem. P. 4
15 Ibidem. P.4-5.
16 Ibidem. P. 6.
17 Vulnérable : Vincent R. C. Jean-philippe,
and D. Loute. Le paludisme en Afrique de l'ouest : études entomologique
et épidémiologique en Zone rigicole et en milieu urbain. 1991 ;
Avrilable.
18 Idem. P. 2
Persistance des cas de paludisme dans la zone de santé
de N'djili pour l'année 2018 - 2019
[8]
b) Femme enceinte.
Le paludisme et la grossesse sont deux situations qui
s'aggravent mutuellement. Le paludisme est plus grave et plus fréquent
au cours de la grossesse, surtout pendant le troisième trimestre et
à l'accouchement, provoque une grande morbidité et
mortalité maternelle, foetale et périnatale. Les
conséquences du paludisme au cours de la grossesse sont très
variables en fonction des zones de transmission et le niveau d'immunité
acquise contre le paludisme.
Dans les zones d'endémies palustres, la grossesse
s'accompagne d'une certaine diminution de l'immunité acquise surtout
chez la primigeste. Toutefois, le paludisme reste assez souvent lent provoquant
fréquemment l'anémie et le faible poids des nouveau-nés.
Les primigestes sont plus susceptibles de faire le paludisme que les
multigestes. Dans les zones à faible transmission, le paludisme peut
provoquer l'avortement ou accouchement prématuré
(19).
III.1. SITUATION MONDIALE DE L'ENDEMIE
Au niveau mondial, le nombre des cas de paludisme est
estimé à 219 millions en 2017 contre 239 millions en 2010 et 217
millions en 2016. Même si les estimations du nombre de cas de paludisme
pour 2017 sont en baisse de 20 millions par rapport en 2010, les données
pour la période 2015-2017 mettent en évidence l'absence de
progrès significatifs par rapport à cet indicateur durant le laps
de temps. La plupart des cas (92%) ont été enregistré dans
les régions d'Afrique, loin devant la région d'Asie du Sud-Est
(5%) et la région méditerranée Orientale (2%)
(20).
Quinze pays d'Afrique subsaharienne et l'Inde ont
concentré quasiment 80% du nombre total de cas de paludisme dans le
monde, parmi lesquels cinq à eux seuls, ont enregistré
près de la moitié des cas : le Nigeria (25%), la
République Démocratique du Congo (11%), le Mozambique (5%),
l'Inde (4%), et l'Ouganda (4%) (21).
Le taux d'indice du paludisme à globalement diminuer
entre 2010 et 2017 passant de 72 à 59 cas pour 1.000 habitants soumis au
risque. Cela représente une réduction de 18% sur la
période. Cependant, cette incidence de 59 cas pour 1.000 habitants
soumis au risque reste stable depuis trois dernières années.
Toutefois cette évolution est variable selon les régions. La
région d'Asie du Sud-Est à continuer son taux d'incidence
diminue. Toutes les autres régions ont enregistré soit peu des
progrès ou une augmentation du taux d'incidence (22).
La région des Amériques a enregistré une
hausse, due en grande partie à l'augmentation de la transmission du
paludisme au Brésil, au Nicaragua et au Venezuela.
19 Vulnérable : Vincent R. C. Jean-philippe,
and D. Op.cit., P. 11.
20 Situation mondiale, espèce plasmodiale en
cause, mortalité associé :
www. Mesvaccins.net.
plasmodium.
21 OMS (2015). Rapport mondial sur le paludisme 2014,
résumé.
http://www.who.int/malaria/publications/world_malaria_report_2014/report/fr/
22 Idem. P. 4.
Persistance des cas de paludisme dans la zone de santé
de N'djili pour l'année 2018 - 2019
[9]
ESPECES PLASMODIALES EN CAUSE
1) Plasmodium falciparum est
le parasite du paludisme le plus prévalent dans la région
d'Afrique. Il est en effet à l'origine de 99,7% de cas de paludisme
estimés en 2017, tout comme dans les régions d'Asie du Sud-Est
(62,2%), Méditerranée Oriental (69%) et Pacifique Occidental
71,9%) (23).
2) Plasmodium Vivax prédomine
dans la région des Amériques, représentant 74,1% de cas de
paludisme.
MORTALITE ASSOCIEE
Au niveau mondial, le nombre de décès dû
au paludisme a été estimé à 435.000 contre 451.000
en 2016 et 607.000 en 2010. La létalité du paludisme diminue
toujours mais les enfants de moins de 5 ans restent le plus vulnérable
face au paludisme. Ils ont représenté 61% de décès
associé au paludisme dans le monde. A elle seule, la région
d'Afrique a enregistré 93% de décès lié au
paludisme. Près de 80% de décès due au paludisme dans le
monde en 2017 ont été concentré dans 17 pays dans la
région d'Afrique et en Inde. Septe de ces pays représentent 53%
de décès associé le Nigeria (90%), la République
Démocratique du Congo (11%), le Burkina Faso (6%), la République
Unie de Tanzanie (5%), la Sierra Leone (4%), le Niger (4%) et l'Inde (4%)
(24).
III.2. SITUATION AFRICAINE DE L'ENDEMIE
L'élimination du paludisme définie comme
l'interruption de la transmission locale du parasite reste un défi
majeur de la santé publique dans le monde. Dans son dernier rapport sur
le paludisme en 2018, l'organisation mondiale de la santé (OMS) rappelle
que l'Afrique support une part disproportionnée de la charge mondiale du
paludisme avec plus de 92% de cas et 93% de décès dus au
paludisme en 2017 (25).
Bien que les pays de l'Afrique subsaharienne les plus
touchés par le paludisme aient adopté la stratégie de
lutte mondiale 2016-2030 et bénéficie de plus de 70% de fonds
mondiaux de lutte contre le paludisme, ils n'enregistrent, durant la
période 2010-2016 qu'une faible baisse de l'incidence (20%) et la
mortalité (37%) par rapport aux autres régions membres de l'OMS.
Cette tendance en Afrique complique la mission mondiale de réduire de
40% l'incidence et mortalité dus au paludisme et d'éliminer le
paludisme dans dix pays d'ici 2020. Plusieurs de ces pays ont connus une
reprise très significative des cas de paludisme entre 2015-2017.
Pourtant en 2015, 21 pays dans le monde dont 6 pays Africains ont
été classés dans la catégorie des pays ayant «
la possibilité d'atteindre 0 cas indigène d'ici
2020»(26) .
23
http://www.pnlp.Sn/wp-content/Uploads/2018/02/Guide-lutte-contre-le-padusme-en-entréprise.pdf.
24 ANOFEL (2014), association française des
enseignants de parasitologie et mycologie.
http://campus.cerimes.fr/parasitologie/enseignement/paludisme/site/html/cours.pdf
25 Update on the e-2020 initiative of 21
malaria-Eliminatingcountris :
http://apps:whoint//ins/bitstrean/handle/10665/27
36 33/WHO-CDS-GMP-2018. 13-eng. Pdf?Ua=1.
26 Idem. P10.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[10]
Le rapport d'évaluation sur la situation
épidémiologique de 21 pays montre que tous les pays d'Afrique
excepté l'Algérie ont notifiés plus de 100 cas
indigènes en 2017 contrairement à la majorité des pays des
autres régions de l'OMS qui ont notifié moins de 100 cas
indigènes de paludisme a augmenté par rapport à 2015.
Les femmes et les enfants d'abord : c'est le message fort que
l'organisation mondiale de santé (OMS) a décidé de mettre
en avant, particulièrement pour l'Afrique, dans son rapport 2019 sur la
lutte contre le paludisme, rendu publique mercredi 4 décembre. Braquer
les projecteurs sur le continent est une nécessité puisqu'il
continue de porter le plus lourd fardeau de cette maladie mortelle, avec 93% de
tous les cas dans le monde. En 2018, ce sont les 228 millions des personnes qui
ont contracté la maladie parasitaire véhiculé par le
moustique Anophèle et 405.000 en sont mortes. Près de sept
victimes du parasite sur dix ont moins de 5 ans (27).
Les femmes enceintes sont particulièrement
vulnérables. En 2018, 11 millions d'entre elles, vivant dans 38 pays du
continent ont été contaminées, ce qui équivaut
à près d'un tiers de tous les grossesses Africaine. Mais la
même année, celle 31% des femmes enceintes vivant dans des zones
à risque ont reçu les trois doses de traitement préventif
recommandé par l'OMS. Les conséquences d'une infection par le
parasite plasmodium falciparum sont importantes pour les mères mais
aussi pour les enfants qu'elle porte puisqu'ils naitront avec un faible poids.
Moins gros, ils sont d'avantage exposé à venir au monde
prématurément et donc à mourir dans les premiers mois de
vie. L'OMS a estimé 872.000 enfants du continent sont aussi nés
en insuffisance pondérale (28).
Par ailleurs, sur les 24 millions d'enfants infectés et
âgé de moins de 5 ans en Afrique subsaharienne, la moitié
souffrait d'une anémie modérée et 1,8 de l'anémie
sévère, facteur de risque important de la mortalité
infantile. « Le paludisme continue d'être une maladie de la
pauvreté et de l'inégalité », explique le
guinéen Abdourahmane Diallo, directeur général du
partenariat Roll Back Malaria pour en finir avec le paludisme : « Les
femmes et les enfants étant les populations les plus vulnérable,
il est important de mettre l'accent sur cet enjeu, même s'il n'est pas
nouveau » (29).
III.3. SITUATION DE L'ENDEMIE EN RDC
Placé cette année sous le thème «
zéro paludisme. Je m'engage » la 12eme journée mondiale de
lutte contre le paludisme (JMP 2019) a été
célébrée le jeudi 25 Avril par la communauté
internationale. A Kinshasa, le ministre de la santé publique et les
acteurs de la lutte contre le paludisme se sont donné rendez-vous sur le
campus de l'Académie de Beaux-arts (ABA) à Kinshasa/Gombe pour
commémorer et dresser l'état de lié sur le fléau du
paludisme en RDC. A cette occasion, le ministre de la santé publique a
déclaré que la célébration de cette JMP rappelle la
souffrance véhiculée par le paludisme avec sa cohorte de
dépenses et des décès inacceptable car évitable
(30).
27 OMS (2008). 60 ans d'OMS: chronologie des
événements marquants de la santé publique.
http://www.who.int/features/history/Chronology_FR.pdf
28 Idem. P11.
29 Ibidem. P12.
30 Incidence en RDC : Digital
Congo. Net/article/5cc 30 db
438 17 aa 00450 af3
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[11]
Le paludisme, va-t-il enchainé ; est le premier motif
de morbidité, d'hospitalisation et de mortalité dans le pays.
Ainsi, cette pathologie a tué silencieusement au cours de l'année
2018, plus de 18.000 personnes en RDC sur plus de 18 millions de cas de
paludisme dont 16 millions de cas de paludisme simple et plus de 1,8 millions
de paludisme grave, soit près de 10%. Ces chiffres sont effarants et
doivent interpeller la communauté nationale. Ce donc dans ce sens qu'il
faut inscrire la manifestation du jour qui incite à la prise de
conscience et à l'action urgente. C'est justement parce qu'il fallait
agir contre citée pathologie que le gouvernement de la République
s'est engagé par de biais du ministre de la santé à
garantir l'accès universel aux interventions clés dans la lutte
antipaludique pour tous les habitants du pays. Le programme national pour le
développement sanitaire recadre pour la période 2019-2022 dans
l'objectif de l'atteinte de la couverture sanitaire et universel à
l'horizon 2030 a-t-il rappelé (31).
Par ailleurs met l'accent sur l'amélioration de l'offre
de soins pour les femmes et les enfants ainsi que les interventions
prioritaires pour lutter les grandes endémies dont le paludisme. Aussi
soutient-il qu'à travers les interventions du PNLP, le gouvernement et
ses partenaires ont mis en disposition de moyens nécessaires pour plus
de 14 millions de moustiquaires imprégné d'insecticide à
longue durée d'action sont distribuées gratuitement en 2018 dont
près de 1 millions lors de campagne organisé dans 7 provinces
(32).
Par ailleurs, plus de 2,5 millions de femmes enceinte ont
bénéficié de deux doses de Fancidar et plus de 2 millions
en ont jusqu'à la troisième dose soit respectivement 68% et 51%
des femmes ayant utilisées le service de consultation prénatale.
Le ministre est aussi d'avis qu'à ce jour, les prestations sont
suffisamment formées sur la prise en charge du paludisme simple et
grave. Les médicaments et les tests de diagnostic rapide (TDR) sont
disponibles, acceptable et gratuit dans toutes les structures sanitaires
publiques. La malaria peut être vaincue.
III.4. SITUATION ENDEMIQUE A KINSHASA.
Les recherches menées au sein de PNLP (programme
national de lutte contre le paludisme) de Kinshasa nous a permis de
récolter les données épidémiologique des ZS de
cette ville. Nous avons enregistré 1.484.416 cas soit 48,7% et 545
décès soit 46,6% pour l'année 2018, la ZS de Mont-Ngafula
été la plus touché avec 77.416 cas alors la ZS la moins
touché était celle de MALUKU II avec 8.581 cas. La ZS de NSELE a
enregistré plus de cas de décès 131 alors la ZS de
BARUMBU, BINZA OZONE, BUMBU, KALAMU I, KINGABUA, KOKOLO, MAKALA et NGIRI-NGIRI
n'ont pas enregistré les cas de décès.
En 2019 on a enregistré 1.563.126 cas soit 51,2% dans
la ville de Kinshasa et il y a eu 624 décès soit 53,3%. Pendant
cette année, la ZS de GOMBE était la plus touché avec
93.953 de cas et la moins touché était la ZS de MALUKU II avec
8.842 de cas. La ZS de MALUKU I est celle qui a enregistré plus de cas
décès 144 que la ZS de KALAMU I, KINSHASA, BUMBU, KOKOLO, NGABA,
NGIRI-NGIRI et POLICE qui n'ont enregistré aucun cas de
décès pendant l'année 2019 (33).
31 Incidence en RDC : Op.cit., P.2
32 Idem. P.3.
33 Source PNLP (programme nationale de lutte contre le
paludisme) de Kinshasa pour l'année 2018 à 2019.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[12]
HEMOLYSE
DESTRUCTION DES PARASITES
INTRAGLOBULAIRES BAISSE
DE
L'INFECTIVITE DES GAMETOCYTES.
CYTO-ADHERENCE ACRRUE (ICAM,
VCAM,...)
NEUROPALUDISME, OEDEME PULM. AIGU,
INSUFF HEPATIQUE,
FORME DIGESTIVE,
FORME ALGIDE,...
MULTIPLICATION
INTRA-
ERYTHROCYTAIRE DU PLASMODIUM.
De 2018 à 2019 il y a eu l'augmentation des cas dus au
paludisme, partant de 1.484.418 en 2018 jusqu'à 1.563.126 cas en 2019
donc une hausse de 80.708 cas soit 2,5% en 2019. On a enregistré 545
décès en 2018 et 624 cas de décès en 2019
c'est-à-dire une hausse de 79 soit 6,7% cas de décès en
2019.
IV. PHYSIOPATHOLOGIE, CLINIQUE ET COMPLICATIONS DU
PALUDISME.
IV.1. PHYSIOPATHOLOGIE.

ENDOTOXINE PLASMODIALE
LT (CD4, Yõ, ...), MACROPHAGE
PLASMODIUM
Ag PLASMODIAUX
IFN-Y IL1, TNF,,,
PROTECTION
DEPRESSION DE
L'ERYTHROPOESE
ERYTHRO-PHAGOCYTOSE.
ANEMIE
EPURATION SPLENIQUE ACRUE
DES GR INFECTES VOIRE
NON
PARASITES.
ANEMIE
TAUX ELEVE
EFFETS MORBIDES
CEPHALEES,
ARTHRALGIES,
MYALGIES,
FIEVRE,
HYPOGLYCEMIE,
THROMBOPENIE,
TR.
DIGESTIFS,
ASTHENIE.
TAUX D'HEMOGLOBINE
LIBRE ELEVEE.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
ATTEINTES RENALES.

Paludisme congénital
PRODUCTION ACRUE DE
CORTISOL.
[13]
PERTURBATION DES ECHANGES MATERNO-FOETAUX.
HYPOTROPHIE FOETALE
AU COURS DE LA GROSSESSE.
FIEVRE
VIA Pg E
vaso-cost.
AVORTEMENT SOIT ACC. PREMATURE.
PLASMODIUM
Infection pendant
l'accouchement.
INFESTATION PLACENTAIRE.
MORT IN UTERO
CARACTERE
IMMUNOLOGIQUEMENT NAIF DE
LA
CIRCULATION UTERO-
PLACENTIRE VIS-A-VIS DU
PLASMODIUM AU
COURS DES
PREMIERES GROSSESSES.
INONDATION
OESTROGENIQUE DES
ESPACES INTER
VILLEUX.
DEPRESSION
IMMUNITAIRE DE
LA
GROSSESSE
BAISSE DE L'IMMUNITE LOCALE PAR
SUPPRESSION DES
REPONSES
LYMPHOPROLIFERATIVE.
Persistance des cas de paludisme dans la zone de
santé de N'djili pour l'année 2018 - 2019
C ACCROISSEMEMENT DE LA SUCCETIBILITE A
L'INFECTION
PALUSTRE FORMES GRAVE DU PALUDISME.
[14]
PHYSIOPATHOLOGIE (RESUME)
Tableau 1 : Résumé de la
physiopathologie du paludisme.
|
ORGANES ATEINT
|
EXPRESSION CLINIQUE
|
PHYSIOPATHOLOGIE
|
|
Cerveau
|
- Céphalées ;
- Trouble du
comportement ;
- Coma ;
- Mort subite.
|
· Obstruction des capillaires/séquestration ;
· Malaria cérébrale (toxines)
· Infiltration du parenchyme cérébrale (HIC)
;
· Hypo ou hyperglycémie.
|
|
· Fièvre élevée (hyper pyrexie)
spécialement chez
les enfants (convulsions hyper pyrétiques)
ou hyperglycémie.
|
Reins
|
- Urines concentrées
(urines foncées) ;
- Insuffisance rénale.
|
· Obstruction des capillaires/séquestration ;
· Déshydratation, hyper hémolyse
ou
Nephrotoxicité médicamenteuse ;
· Hypotension due à la déshydratation ou
au choc hypovolémique.
|
Sang
|
- Anémie sévère
Diathèses hémorragique
|
· Hémolyse (GR infectés/GR non
infectés) ;
· Insuffisance rénale.
· Consommation excessive des facteurs de
coagulation.
|
Coeur
|
Insuffisance cardiaque
|
· Obstruction des capillaires/Séquestration ;
· Anémie sévère (enfant) ou choc
hypovolémique;
· Toxines.
|
Poumons
|
Détresse respiratoire
aiguë/insuffisance respiratoire aiguë.
|
· Obstruction des capillaires/Séquestration ;
· Présence de P.f dans la circulation sanguine
alvéolaire ? inondation alvéolaire ;
· OEdème aigue du poumon ;
· Acidose lactique ;
· Anémie sévère et insuffisance
cardiaque
(enfants).
|
Foie
|
Hypoglycémie
|
· Dysfonction hépatique (consommation
excessive
du glucose par le P.f ;
· Manque d'appétit et apport
alimentaire
insuffisant ;
· Prise de la Quinine
(insulino-sécrétion
pancréatique accrue) ;
· Perturbation du métabolisme du glycogène
par
les cellules hépatique infectées.
|
|
· Dysfonction hépatocytaire
· Rupture des hépatocytes infectées.
|
|
· Troubles enzymatiques hépatiques (SGOT,
SGPT)
;
|
|
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[15]
|
|
|
·
|
Rupture des hépatocytes infectés
|
|
Hépatomégalie
|
·
·
|
Hypertrophie des hépatocytes infectés ; Foie
cardiaque
|
|
Abdomene
|
|
Douleurs abdominale
|
·
|
Obstruction des capillaires mésentériques ;
|
|
|
syndrome pseudo-
|
·
|
Acidose lactique ;
|
|
|
occlusif
|
·
|
Prostaglandines ;
|
|
|
|
·
|
Iléus paralytique.
|
|
Rate
|
|
Splénomégalie
|
·
|
Obstruction des capillaires/Séquestration.
|
|
Os
|
§
|
Courbatures
|
·
|
Obstruction des capillaires ;
|
|
Muscles
|
|
Douleurs ostéo-
articulaires.
|
·
|
Libération des toxines par P.f/ Acidose lactique/
Prostaglandines.
|
|
Placenta
|
|
Saignement/ mort in
|
·
|
Obstruction des capillaires/ Séquestration ;
|
|
|
utero/ Avortement/
|
·
|
Libération des toxines par P.f ;
|
|
|
Accouchement
|
·
|
Prostaglandines ;
|
|
|
prématuré/
|
·
|
Transmission placentaire de P.f.
|
|
|
Hypotrophie foetale.
|
|
|
IV.2. CLINIQUE DU PALUDISME IV.2.1. L'accès
palustre simple.
Lors de la primo-infection, la phase d'invasion
(réplication du parasite) se traduit par l'apparition d'une
fièvre brutale et continue, souvent accompagnée des frissons,
d'un état de malaise général avec myalgies,
céphalées ou encore trouble digestifs (anorexie, douleurs
abdominales, nausées, vomissement, diarrhées). Ces
symptômes ne sont pas spécifiques du paludisme ce qui conduit
à un retard du diagnostic, qui est d'autant plus grave que le malade
peut développer en quelques heures un accès grave pouvant
être mortel (34).
A ce stade, l'examen clinique est souvent normal et la
palpation abdominale ne révèles ni splénomégalie ni
hépatomégalies. Apres quelques jours, survient l'accès
palustres à fièvre périodique qui se caractérise
par des frissons, de la chaleur et des sueurs qui apparaissent
périodiquement en fonction de l'espèce plasmodiale responsable.
Seul le P. falciparum peut entrainer une fièvre tierce maligne
(c'est une fièvre intermittente dont les épisodes reviennent le
troisième jour, c'est-à-dire pouvant être mortelle) tandis
que les autres espèces entrainent souvent que des fièvres
bénignes. Des prodromes (comme de la lassitude ou des troubles
digestifs) peuvent précéder ces phases d'accès
(35).
34 MIIe Bigand Althéa,
doctorant de l'université de Lille 2, de la faculté dans sciences
pharmacologique et Biologique de Lille, qui a parlé de : «
traitement, prévention et conseils aux voyageurs ». Dans sa
thèse soutenue et présenté le 7 septembre 2016.
http:/
www.parmacie.univ-lille2.fr.
35 Idem. P. 44.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[16]
L'accès palustre débite
généralement le soir, dure une dizaine d'heures et induit
successivement :
? Un stade de frissons d'environ 1h : le
malade est agité par de violents frissons avec augmentation de la
température jusqu'à 39°C et du volume de la rate et une
baisse de la tension artérielle.
? Un stade de chaleur de 3 à 4h : la
fièvre peut dépasser 40°C, la peau de malade est
sèche et bruyante et des céphalées et douleurs abdominales
peuvent s'y associer. La rate diminue de volume.
? Un stade de sueurs de 2 à 4h : les
sueurs sont profuses, le malade émet des urines foncées puis la
température baisse brusquement peuvent parfois induire l'hypothermie. La
tension remonte puis une sensation de bien-être et d'euphorie survient,
concluant la crise.
D'autres signes cliniques peuvent accompagnés les
accès de la fièvre :
- Une transpiration intense ;
- Une faiblesse généralisée ;
- Une augmentation de la fréquence respiratoire ;
- Un ictère ;
- Une splénomégalie ;
- Une hépatomégalie.
Les répétions des accès s'accompagnent
d'une anémie et d'une splénomégalie croissante : la rate
devient hypertrophique suite à la phagocytose des globules
parasités, des débris cellulaires et de l'hémozoine. Elle
est de couleur rouge foncée due à l'accumulation de pigment
malarique. Ces signes peuvent avoir des répercussions graves notamment
chez les enfants. La splénomégalie est le témoin de la
prémunition (immunité partielle induite par la présence du
parasite), sa présence et son degré chez les enfants de moins de
10 ans constituent un des marqueurs du niveau d'endémie palustre (indice
splénique) (36).
IV.2.2. L'accès palustre grave.
Le paludisme grave, également qualifié de
paludisme sévère ou compliqué, se définit par la
mise en évidence clinique ou au laboratoire de disfonctionnement d'un
organe vital. Il est principalement due à une infection par le P.
falciparum atteignant un sujet naïf (voyageurs, expatriés,
jeunes enfants, femmes enceintes) et peu potentiellement être mortel. Si
le décès survient, il est secondaire à une
défaillance aigue d'une ou plusieurs grandes fonctions organiques, P.
vivax et P. knowlesi peuvent également provoquer des
accès sévères. Presque tous les décès dus au
paludisme grave sont imputables à P. falciparum. Des
critères de gravité du paludisme ont été
établis par OMS (tableau 2) la présence d'au moins un signe de
gravité suffit à qualifier un paludisme grave (37).
36 Peter W. Gething , David L. Smith,, Anand P. Patil1
, Andrew J. Tatem, Robert W. Snow and Simon I. Hay (2010). Climate change and
the global malaria recession. Nature vol. 465, 342-345 (20 May 2010);
doi:10.1038/nature09098
http://www.nature.com/nature/journal/v465/n7296/fig_tab/nature09098_F1.html
37 Idem. P. 4-5.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[17]
Tableau 2 : Critères de gravité du
paludisme définis par l'OMS (2000).
|
Troubles de la conscience
|
Score de Glasgow modifié = 9 chez l'adulte et l'enfant
de plus de 5 ans
Score de Blantyre = 2 chez le petit enfant.
|
|
Convulsions répétées
|
= 2 par 24h pouvant être causées par la
présence du parasite dans le cerveau ou par des désordres
métaboliques.
|
|
Prostration
|
Extrême faiblesse ou chez les enfants
« impossibilité de tenir assis pour un enfant en
âge de le faire ou de boire pour un enfant trop jeune pour s'asseoir
».
|
|
Détresse respiratoire
|
Clinique
|
|
Ictère
|
Clinique ou biologique (bilirubine > 50
umol/L)
|
|
Hémoglobinurie macroscopique
|
Urines rouges foncées ou noires.
Hémoglobinurie ou myoglobinurie à la
bandelette.
Absence d'hématurie microscopique.
|
|
Collapsus circulatoire
|
TAS < 80 mmHg chez l'adulte ; TAS < 50 mmHg chez
l'enfant
|
|
OEdème pulmonaire
|
Radiologie
|
|
Saignement anormale
|
Clinique
Résultat d'une thrombopénie.
|
|
Anémie grave
|
Adulte : Hb < 7 g/dl ou
hématocrite < 20% Enfant : Hb < 5 g/dl
ou hématurie < 15%
Due à l'hémolyse et à un mauvais
fonctionnement de la moille osseuse
responsable de
l'hématopoïèse.
|
|
Hypoglycémie
|
Glycémie < 2,2 mmol/L
Due à un déficit dans la production ou dans la
libération de glucose par le foie et à une consommation accrue
des tissus.
|
|
Acidose métabolique
|
Ph < 7,5 ou bicarbonates < 15 mmol/L
|
|
Hyperlactatémie
|
Lactates plasmatiques < 5 mmol/L.
|
|
Hyperparasitémie
|
>4% chez un sujet non immun.
|
|
Insuffisance rénale
|
Créatinémie > 265 umol/L après
réhydratation ou diurèse < 400 Ml/24h chez
l'adulte (< 12 ml/24h chez l'enfant).
|
Les individus les plus à risque d'être
infectés par le P. falciparum sont les jeunes enfants et les
voyageurs provenant de région non endémique (quel que soit leur
âge) se trouvant en zone des fortes transmissions (risque maximum).
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[18]
Dans les autres zones, le paludisme grave se répartie
pour atteindre toutes les tranches d'âge. Le risque est cependant accru
aux 2eme et 3eme trimestres de grossesse, chez les
porteurs du VIH et personnes ayant subi une splénectomie.
En cas d'infection à P. Vivax, le risque
d'évolution vers un paludisme grave est beaucoup moins important que
pour P. falciparum. (38)
La maladie peut présenter certains symptômes du
paludisme grave à P. falciparum. Une anémie
sévère et une détresse respiratoire peuvent survenir
à tout âge, pouvant être fatales.
Les individus les plus à risque de contracter un
paludisme du à P. vivax sont les jeunes enfants et les sujets
présentant des morbidités. La maladie grave est rare dans les
zones de transmission élevée où il existe une
résistance à la chloroquine (Indonésie,
Nouvelle-Guinée) et dans des zones de faible transmission (Inde,
Amérique du Sud).
P.knowlesi peut provoquer le paludisme chez l'homme
vivant à proximité immédiat des macaques (notamment sur
l'Ile de Bornéo). Il se réplique toutes les 24h, provoquant une
augmentation rapide de la densité parasitaire, et peut donc induire une
forme grave de la maladie et la mort chez certains malades. Les manifestations
cliniques sont identiques au paludisme grave à P. falciparum,
à l'exception du coma.
Les individus les plus à risque d'être
infectés par le P.knowlesi sont les populations locales et les
voyageurs à destination ou en provenance de l'ile de Bornéo et
d'Asie du Sud-Est. Le parasite se transmet principalement à
l'intérieur ou en bordure de forêt. Les signes cliniques du
paludisme grave diffèrent des enfants et les adultes.
Le risque de développer le paludisme grave est
augmenté en cas de traitement tardif d'un accès palustre simple.
Le diagnostic et le traitement du paludisme simple constitue donc une
importance cruciale. Le paludisme grave doit être considéré
comme une urgence médicale et doit être traité de
manière urgente et agressive, sans attendre le résultat
diagnostic(39).
IV.3. LES COMPLICATIONS LIEES AU PALUDISME
L'infection peut entrainer des complications autres que le
paludisme grave. Les complications peuvent prendre les différentes
formes cliniques dont la plus importante est l'atteinte
cérébrale entrainant 10 à 20% de
mortalité. D'autres formes existent comme par exemple le
paludisme chronique viscéral, la fièvre
bilieuse hémoglobinurique, la splénomégalie palustre
hyperimmune ou la néphrite quartane mais elles sont beaucoup
plus rares.
Les complications résultantes de trouble
hématologique et biochimique elles ne seront pas traitées mais
quel que soit la complication elle peut se développer de façon
très rapide, entrainant le décès en quelques heures ou
quelques jours (40).
38 MIIe Bigand Althéa (C.) Op.cit. p. 48.
39 Idem. P. 49
40 Ibidem. P. 50.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[19]
IV.3.1. Le neuropaludisme.
Le neuropaludisme, ou l'accès pernicieux, est
associée à l'infection par P. falciparum et regroupe
toutes les manifestations neurologiques due à une atteinte
cérébrale lors de l'accès palustre : trouble
de la conscience, prostration et convulsion. Le débit peut
être progressif ou brutale. Si l'accès pernicieux est progressif,
une fièvre irrégulière s'installe associant un syndrome
algique diffus et des troubles digestifs. En pratique « tout le malade
présentant une atteinte de la conscience ou tout autre signe de
disfonctionnement cérébrale au retour d'une zone d'endémie
palustre doit être traité dans la plus grande urgence comme un
neuropaludisme ». Si l'accès est brutal, elle se traduit par une
triade symptomatique (fièvre, coma et convulsion)
associée à une détresse respiratoire. Il est
fréquent chez les jeunes enfants (moins de 5 ans) en zone
d'endémie pouvant entrainer leur décès dans quelques
heures. Lors de la phase d'état, la fièvre très
élevée et le trouble neurologique, peuvent être
associées à :
o A des troubles des consciences : constant
mais d'intensité variable (allant de la simple obnubilation en coma
profond). Le coma est calme, sans rigidité de la nuque, sans photophobie
mais induisant une abolition du reflexe cornéen (41).
o des convulsions : beaucoup plus
fréquente chez les enfants que chez les adultes, elles peuvent
être inaugurales. Elles peuvent être
généralisées ou localisées, espacées dans le
temps ou au contraire réaliser un état de mal convulsif ;
o des troubles de tonus : le malade est
également hypotonique. La raideur et l'opisthotonos peuvent se voir dans
les formes très évoluées et sont des mauvais diagnostics.
Les réflexes ostéo-tendineux sont variables, parfois très
vifs, exceptionnellement abolis (de mauvais diagnostic) ;
o d'autres signes cliniques : tels que des
manifestations viscérales (anémie sévère,
insuffisance rénale, oedème pulmonaire).
Pratiquement, tous les organes peuvent être atteints. Le
tableau est parfois celui d'une défaillance multi viscérale.
Parfois, sans signe neurologique évident, on observe des formes graves
avec anémie profonde (chez l'enfant) ou insuffisance rénale aigue
(chez l'adulte).
La destruction des globules rouges (parasité ou non)
associée à l'obstruction des microsvaisseaux par
séquestration des globules rouges parasités et à
l'inflammation entrainent une baisse de l'oxygénation tissulaire
provoquant une ischémie tissulaire. L'ischémie observable au
niveau de la rétine est le reflet de la circulation
cérébrale. La rétinopathie palustre a été
identifiée comme un important signe clinique, diagnostic et de pronostic
de neuropaludisme.
Si le neuropaludisme est mal traité, il est mortel en
deux ou trois jours. Avec une prise en charge adoptée, mortalité
reste lourde (10 à 30%). Lorsqu'elle est obtenue, la guérison se
fait généralement sans séquelle, sauf chez l'enfant (5
à 10% de séquelles définitives). Le pronostic global
repose essentiellement sur la rapidité du diagnostic et de la prise en
charge (42).
41 MIIe Bigand Althéa (C.) Op.cit. P.51.
42 Idem.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[20]
IV.3.2. Le paludisme viscéral
évolutif.
Il concerne surtout le P. falciparum. Les autres
espèces plasmodiales peuvent plus rarement en être responsables
mais n'induisent pas de risque d'aggravation mortelle. Il s'observe chez les
personnes exposées aux réinfections ainsi que chez les enfants de
2 à 5 ans sans prémunition vivant en zone d'endémie ou
expatriés dans des zones où existent des souches
chloroquino-résistantes. L'apparition à la résistance,
l'inobservance fréquente de la prophylaxie et l'automédication en
zone d'endémie, sont à l'origine du paludisme viscéral
évolutif. Il se caractérise par une anémie
avec pâleur, asthénie, une cytopénie, une fièvre
modérée et intermittente, un souffle systolique fonctionnel,
parfois oedème des membres inférieurs associé à une
splénomégalie constante et
modérée.
La parasitémie est faible mais le taux d'Ac IgG
testé en sérologie est très élevé. La
réponse au traitement est rapide. Un diagnostic précoce et un
traitement permettent une disparition des symptômes et une normalisation
des paramètres biologiques sans séquelles. C'est la seule forme
grave de bon pronostic. Non traité, le paludisme viscéral
évolutif évolue vers un état de cachexie palustre
(affaiblissement profond de l'organisme associé à une
dénutrition)(43).
IV.3.3. La fièvre bilieuse
hémoglobinurique.
Cette complication, très rare, est une hémolyse
intravasculaire d'origine médicamenteuse, survenant chez les individus
anciennement atteints du paludisme à P. falciparum vivant dans
les pays à forte endémie et liée à la prise de
quinine ou d'autres molécules apparentées (méfloquine,
halofantrine) (d'où l'importance d'utiliser 2 ou plusieurs
antipaludiques). Cliniquement elle associe une fièvre
élevée à un état de choc avec prostration, un
ictère, des urines de couleurs rouges porto résultant d'une
hémoglobinurie, une anémie et une insuffisance rénale
pouvant être mortelle par destruction des tubules
rénaux. Le pronostic est sévère avec un taux
de mortalité de 20%. Elle constitue une urgence médicale au
même titre que le neuropaludisme (44).
IV.3.4. La splénomégalie palustre
hyper-immune.
Egalement appelée splénomégalie malarique
hyperactive, elle était anciennement connu sous le nom de
splénomégalie tropicale, c'est une forme chronique du paludisme
qui touche certains adultes vivant en zones d'endémie. La maladie
n'induit pas des fièvres. Suite à une réponse
immunologique anormale due aux infections dues au paludisme, ces personnes
présentent en plus de la splénomégalie une
hépatomégalie, une élévation d'IgM (Ac
antipalustres) et du nombre de lymphocytes à l'intérieur des
sinusoïdes hépatiques.
Les symptômes sont un tiraillement abdominal, la
présence d'une masse abdominale, la présence des douleurs
abdominales violentes (résultant d'une inflammation des tissus
environnant la rate) et une anémie.
43 MIIe Bigand Althéa (C.) Op.cit. p. 52.
44 Th. Daubrey-Potey, H. Die-Kacou, M. Kamagate, M.
Vamy, E. Balayssac and J. C. Yavo (2004). Fièvre bilieuse
hémoglobinurique au cours du traitement antipaludique à Abidjan :
à propos de 41 cas. Bull. Soc. Pathol. Exot., 2004, 97, 5,
325-328.
www.pathexo.fr/documents/articles-bull/T97-5-2449-4p.pdf
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[21]
Le parasite est absent du sang. Si les infections se
répètent, elles entrainent un taux élevé de
mortalité. Le diagnostic se fait par biopsie du foie et un examen
microscope optique. La réponse au traitement est très lente
(45)
IV.3.5. La néphrite quartaine.
C'est une néphrite glomérulaire
sévère, élevée, après des années
d'infections chroniques, par un syndrome néphrotique chez l'enfant. Elle
est associée à une glomérulopathie par dépôts
de complexes immuns. C'est la complication grave de P. malariae. Elle
ne répond à aucun traitement antipaludéen, ni aux
corticoïdes (46).
? LES PERSONNES A RISQUE.
Les populations les plus vulnérables sont celles ayant
ou pas d'immunité contre le paludisme, soit :
- les femmes enceintes : leur immunité est
diminuée augmentant le risque d'infection pour la mère et le
foetus, pouvant provoquer une anémie maternelle et foetale, une
mortinatalité, un avortement spontané, un faible poids à
la naissance (pouvant entrainer un retard de croissance) ou une
morbidité néonatale. Chez la femme enceinte, le paludisme est
toujours qualifié de grave en raison du risque d'accès grave chez
la mère et d'avortement spontané ou d'accouchement
prématuré, il doit être considéré comme une
urgence et doit être traité par la quinine. De rare cas de
paludisme congénital sont rapportés.
Le risque d'hypoglycémie est réel au cours de
l'accès palustre à P. falciparum, la glycémie
doit être surveillée tout au long de la grossesse. Ce risque est
d'autant plus grand qu'il est majoré par un traitement à la
Quinine.
- Les voyageurs venant des zones sans paludisme allant dans
une région paludéenne : il n'y a aucune immunité ;
- Les personnes originaires des régions
endémiques, vivant dans les régions sans paludisme et retournant
dans leur pays d'origine (l'immunité partielle a disparu) ;
- Les nourrissons nés de mères vivant en zone
d'endémie : l'immunité transmise par la mère
décline dès 3 mois ;
- Les jeunes enfants (moins de 5 ans) vivant en zone forte de
transmission : leur immunité est encore incomplète. Ils
représentent plus de 85% des décès provoqués par le
paludisme. En zone d'endémie de transmission intense, les deux formes
cliniques le plus fréquemment observées chez les enfants sont
l'anémie grave et le neuropaludisme.
N.B : a) Les anémies graves touchent
surtout les enfants de moins de 2 ans tandis que le neuropaludisme touche
plutôt les plus grands enfants (de 2 à 5 ans). C'est vers 5ans que
les enfants acquièrent une prémunition à l'infection ce
qui diminue le risque d'accès grave ;
- Les personnes de plus de 60 ans ;
45 Th. Daubrey-Potey, H. Die-Kacou, M. Kamagate, M.
Vamy, E. Balayssac and J. C. Yavo (2004). Op.cit.
46 CDC (2015). Malaria: disease.
http://www.cdc.gov/malaria/about/disease.html
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[22]
- Les personnes présentant les facteurs de
comorbidités tels qu'une insuffisance cardiaque, respiratoire ou
rénale chronique, une cirrhose, un diabète, une
immunodépression,... ou les immunodéprimés (porteur de
VIH, greffés,...) : le risque de développer un paludisme grave
mortel est accru.
Au Sénégal, le paludisme représente le
3eme risque de transmission d'agents infectieux par la transfusion sanguine
(après l'hépatite B et la syphilis, mais avant le VIH et
l'hépatite C).
b) Le paludisme post-transplantation, rare,
est possible car les parasites peuvent résister pendant 3 semaines
à 4°C et pendant 1 à 3 ans chez les donneurs en fonction de
l'espèce. C'est le cas de paludisme qui sont rare mais sont souvent
grave, voir mortel. Actuellement, en cas de don d'organe, le dépistage
du paludisme est systématique (47).
V. DIAGNOSTIC DU PALUDISME.
Pour une prise en charge efficace de la maladie, il faut que
le bon diagnostic soit posé sans délai. Le diagnostic repose sur
des critères cliniques suspectant un paludisme et un diagnostic
parasitologique de confirmation par la mise en évidence de plasmodium
dans le sang. Le diagnostic du paludisme est une urgence. En effet, tout
accès palustre survenant chez un sujet non prémuni peut
évoluer en quelques heures vers un paludisme grave potentiellement
mortel (48).
V.1. Diagnostic clinique.
En zone d'endémie palustre le diagnostic clinique doit
être basé sur une notion de fièvre
rythmée au cours des dernières 24h ou sur la
présence d'une anémie (se traduisant
souvent par une pâleur palmaire chez les jeunes enfants). Ce diagnostic
est le plus largement utilisé dans les zones rurales
éloignées de toute infrastructure d'analyse. Il est peu couteux
et ne nécessite pas d'équipements particuliers.
Dans les zones présentant un faible risque palustre, le
diagnostic clinique doit être basé sur la possibilité
d'exposition à l'infestation et sur la présence des
fièvres au cours des 3 jours précédents la possible
exposition.
Dans les zones exemptes de paludisme, « toute
fièvre survenant au retour d'une zone d'endémie est un paludisme
jusqu'à preuve de contraire ». Face à une suspicion
d'accès palustre, il faut immédiatement rechercher les signes
cliniques de gravité. La présence des signes neurologiques impose
l'hospitalisation en urgence du malade.
Un diagnostic basé uniquement sur la fièvre est
peu spécifique (d'autres infections peuvent causer la fièvre
telles que la dengue (maladie virale tropicale transmise par
la piqure d'un moustique (Phlébotome), la grippe,
la gastroentérite, les hépatites, les
trypanosomiases,...) et peut conduire à une surestimation des
cas de paludisme et à des excès thérapeutiques. La
présence de fièvre rythmées et violentes associées
à un paludisme et de mettre en place des diagnostics d'urgence et une
prise en charge précoce (49).
47 CDC (2015). Malaria. Op.Cit. P.34.
48 Francis EG Cox (2010). History of the discovery of
the malaria parasites and their vectors. Cox parasites and vectors 2010 3:5.
http://www.parasitesandvectors.com/content/3/1/5
49 Francis EG Cox (2010). Op.Cit.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[23]
Le seul diagnostic clinique est donc peu fiable et doit
être confirmé, dans la mesure du possible, par des examens
complémentaires mettant en évidence la présence du
parasite.
V.2. diagnostic parasitologique.
Le diagnostic parasitologie présente de nombreux avantages
:
? Il permet une meilleurs prise en charge des malades dont le
diagnostic parasitologique est positif ;
? Il permet d'identifier les sujets impaludés chez
lesquels un autre diagnostic doit être posé ;
? Il évite l'administration inutile d'antipaludéens
(et donc de diminuer la pression de sélection favorable aux
résistances) ;
? Il améliore le dépistage et la notification des
cas ;
? Il permet de confirmer les échecs
thérapeutiques.
Les deux méthodes habituellement utilisées sont
l'examen au microscope optique (méthode diagnostic de
référence) et le test de détection rapide du paludisme
(TDR).
Les résultats du diagnostic parasitologique doivent
être disponibles dans les 24h suivant la consultation du malade. Si les
résultats se réveillent positifs, un traitement anti palustre est
mis en place. Cependant, si un paludisme grave est suspecté, le
traitement doit être administré sans délai, se basant
uniquement sur le diagnostic clinique (50).
V.2.1. Examens microscopiques directs.
Le diagnostic de certitude de l'accès palustre repose
sur la mise en évidence du parasite à l'examen microscopique
conventionnel (technique de référence) à travers une goute
épaisse et un frottis sanguin, également appelé frottis
mince. Pour que le diagnostic soit confirmé, il faut que les deux
techniques aient un résultat positif. La goute épaisse permet de
quantifier la parasitémie et le frottis sanguin d'identifier les
espèces responsable de l'infection : ils constituent le Gold
Standard.
L'OMS a publié des « techniques de base pour le
diagnostic microscopique du paludisme » afin d'assurer une assurance de la
qualité pour ces diagnostics.Ces examens présentent un faible
cout mais ils nécessitent un personnel qualifié duquel va
dépendre l'interprétation des résultats
(51).
50 Patrice Bourée. La lutte
contre le paludisme en France au cours des siècles.
http://www.biusante.parisdescartes.fr/sfhm/hsm/HSMx1982x017xspec1/HSMx1982x017xspe
c1x0136.pdf
51 Idem. P. 7.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[24]
V.2.1.1. La goute épaisse.
C'est la technique de concentration la plus utilisée.
Elle permet de quantifier la parasitémie, utile pour suivre
l'efficacité du traitement mis en place.
Elle est réalisée à partir d'un
prélèvement sanguin au bout du doigt ou à partir d'un
prélèvement veineux sur anticoagulant (EDTA). Un
échantillon de 1 à 1,5 uL de sang est déposé sur
une lame en verre. La goutte de sang est ensuite colorée au
May-Grunwald-Giemsa (MGG) puis la lame est séchée pendant
quelques minutes avec un four à micro-onde, une étuve ou un
sèche-cheveux.
L'observation se fait au microscope optique à
l'immersion (objectif 100). Elle permet d'observer une quantité de sang
20 à 30 fois plus élevée que le frottis, permettant donc
une détection plus rapide du parasite dans l'échantillon. Son
seuil de sensibilité est de 10 à 20 hématies/uL. Avant la
coloration, une étape d'hémolyse est nécessaire.
L'hémolyse et le séchage de la lame induisent une
altération de l'aspect des parasites potentiellement présents
dans l'échantillon, d'où la difficulté de faire un
diagnostic d'espèce à partir de cette technique.
La densité parasitaire peut se calculer en rapport avec
le nombre de parasites observés à une quantité de sang
calibrée et peut être en nombre de parasite/uL de sang : elle
permet d'apprécier la gravité de la maladie.
En général, plus la densité parasitaire
est élevée, plus le risque de développer un paludisme
grave augmente, surtout chez les personnes non immunisées. Cependant il
n'est pas rare de voir des cas de paludisme grave présentant une faible
parasitémie : cela s'explique par le fait que les parasites sont
séquestrés dans les capillaires et les veinules (et donc absent
du sang périphérique utilisé pour l'examen diagnostic)
(52).
V.2.1.2. Le frottis sanguin.
Cette technique peu couteuse (0,03 à 0,7£) permet
de mettre en évidence le parasite dans les hématies et d'estimer
la parasitémie (en pourcentage d'hématies parasitées). Il
repose sur les mêmes prélèvements que la goutte
épaisse mais le dépôt sanguin est ensuite
étiré à l'aide d'une autre lame, ce qui permet d'observer
une seule couche de globules rouges, et coloré au MGG. L'observation se
fait également au microscope optique à l'immersion (objectif
100). Il permet de diagnostiquer l'espèce plasmodiales responsable par
l'observation morphologique des parasites dans les hématies : les
tableaux 4 et 6 regroupent les caractéristiques spécifiques de
l'espèce incriminée et les figures 28 à 31 illustrent la
morphologie sanguine de chacune des principales espèces de plasmodium
rencontrée chez l'homme.
Le diagnostic d'espèce est important pour juger la
gravité de la maladie (risque mortel pour le P. falciparum) et
pour déterminer le risque de rechute (P. vivax, P. ovale, P.
malariae) (53).
52 Francis EG Cox (2010). History of the discovery of
the malaria parasites and their vectors. Cox parasites and vectors 2010 3:5.
http://www.parasitesandvectors.com/content/3/1/5
53 idem. P. 9.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[25]
V.2.2. Test de détection rapide du paludisme
(TDR).
Ces tests reposent sur la détection des
antigènes palustres par technique d'immunolographie (figure ci-dessous).
L'échantillon de sang est déposé à
l'extrémité d'une membrane de nitrocellulose fixée sur un
support carton ou plastique. Des anticorps monoclonaux sont au préalable
fixés sur cette membrane. Lorsque les antigènes présents
dans l'échantillon sont fixés aux anticorps, le complexe va
migrer et sera fixé par des nouveaux anticorps couplés à
une particule colorée révélatrice (or colloïdal ou
sélénium).
Une goutte de sang déposée sur une bandelette
suffit pour obtenir un résultat, une solution tampon est ajoutée
afin d'éviter la lyse des hématies et ainsi permettra la
migration des complexes antigènes-anticorps au sein de la bandelette
(54).
V.3. Autres techniques de diagnostic.
Les techniques de diagnostic indirect (exemples :
sérologie par technique ELISA ou IFI, détection d'acide
nucléiques parasitaires par PCR, etc) sont surtout utilisées en
recherche ou pour la surveillance épidémiologique
(sérologie) et la surveillance de la pharmaco résistance des
plasmodiums (PCR). Ces techniques sont très sensibles (le seuil
de détection est de 1 à 5 parasites/uL de sang pour la PCR) et
spécifiques : elles permettent d'identifier chaque espèces, dont
P. knowlesi, notamment par la PCR (technique de la réaction de
polymérisation en chaine).
Ces techniques possèdent la meilleure
sensibilité, permettent de diagnostiquer des infections mixtes, de
quantifier l'ADN plasmodial et également de rechercher des marqueurs de
résistance aux antipaludéens. Cependant, ces techniques de pointe
sont très couteuses (surtout par rapport aux autres méthodes
diagnostics) et nécessitent des équipements spécifiques,
de l'électricité et un personnel hautement qualifié. De
plus le résultat est difficile à rendre en 2h.
Elles ne sont donc pas utilisées en routine mais
peuvent être utilisées en dernier recours pour les cas des
suspicions de paludisme présentant des résultats négatifs
ou mal interprétables au microscope (55).
54 Francis EG Cox (2010)
Op.Cit. P. 12.
55 Idem. P. 13.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[26]
VI. Traitement de paludisme.
A. PRISE EN CHARGE DE CAS SELON LA POLITIQUE NATIONALE.
VI.1. LE PALUDISME SIMPLE. I.1.1. Objectif.
· Guérir l'infestation le plus rapidement possible
(éliminer de l'organisme les parasites responsables) ;
· Prévenir la progression vers une forme grave ;
· Eviter une morbidité résultant d'un
échec thérapeutique ;
· Réduire la transmission des parasites à
d'autres personnes ;
· Eviter l'apparition et la propagation d'une
résistance aux antipaludiques56.
VI.1.2. Les principes.
· Traitement précoce (endéans 24h dès
l'apparition des premiers symptômes/signes de la maladie) à
domicile ;
· Correct ;
· Avec des médicaments efficaces sous forme de
combinaisons thérapeutiques à base d'artémisinine (ACT =
Artemisinin-based Combination Therapy) (CTA) ;
· Chaque médicament de la combinaison devant
être administré à ses doses et durée habituelles
(57).
RD CONGO (PNLP) VOIE ORALE.
a) Coformulation AS-AQ
(Artésunate-Amodiaquine)
- 4,5-8 kg (2-11 mois) ___ 1cé/jr//3jrs (AS25 / AQ67,5)
- 9 - 17 kg (1 -5 ans) ___ 1cé/jr//3jrs (AS50 / AQ135)
- 18 -- 35 kg (6 -- 13 ans) __ 1cé/jr//3jrs (AS100 /
AQ270)
- = 36 kg (= 14 ans) _____ 2cés/jr//3jrs (AS100 /
AQ270).

56 Hippolyte N. SITU AKUBANZA, MD. P. 101.
57 Professeur Pierre Aubry, Docteur Bernard-Alex
Gaüzère (2015). Médecine tropicale : paludisme
actualités.
http://medecinetropicale.free.fr/cours/paludisme.pdf
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[27]
N.B : A prendre après un repas et y
ajouter une boisson sucrée ou un jus de fruit sucré, mieux le
soir. Pour le PVV sous EFAVIRENZ ou ZIDOVUDINE, pas d'ARTESUNATE À
AMODIAQUINE
b) Coformulation ATM-LMF (cé 20 mg/120mg)
(Artesunate À Lumefantrine)
- 5 à < 15 kg : 2 × 1 cé/jr//3jrs - 15
à < 25 kg : 2 × 2 cé/jr//3jrs
- 25 à < 35 kg : 2 × 3 cés/jr//3jrs
- = 35 kg : 2 x 4 cés/jr//3jrs.
les dérivés d'artémisinine sont contre
indiqués chez la femme enceinte au premier trimestre.
c) CTA : Artéméther À
Luméfantrine (AL).
- De 5 à moins de 15 kg : 2 × 1 cé/jr//3jrs
- De 15 à moins de 25 kg : 2 × 2
cés/jr//3jrs
- De 25 à moins de 35 kg : 2 × 3
cés/jr//3jrs
- Adultes et enfants de 35 kg et plus : 2 × 4
cés/jr//3jrs.
à prendre avec un aliment ou une boisson contenant une
forte teneur en graisse (par
exemple du lait (artéméther À
luméfantrine) la coformulation forte à 6
cés/cure existe
(cé 80mg/480mg).
Si contre-indication de CTA : Quinine
(sel) 3 × 10mg/kg/jr//7jrs, po, alors associée à un
antibiotique (= Clindamycine : 2 × 300mg/jr ou
15mg/kg/24h si enfant). (58)
VI.2. LE PALUDISME GRAVE CHEZ L'ADOLESCENT ET L'ADULTE.
VI.2.1. objectif.
- Eviter une issue fatale ;
- Prévenir les séquelles neurologiques et/ou
psychique (pour le neuropaludisme) ; - Sauver la vie de la mère et celle
du produit de conception.
VI.2.2. Principes :
- Traitement précoce et en milieu hospitalier ;
- Voie parentérale obligatoire (les première 24
heures) ; - Correction des troubles associés.
VI.2.3. parmi les molécules : a)
ARTESINATE.
Posologie : 2,4mg/kg de poids corporel par
prise en intraveineuse lente (IVL), (la voie IM si IV impossible).
Rythme : H0, H12 ; H24 puis toutes les 24
heures ... jusqu'à la disparition des signes de gravité avant de
passer à la CTA par voie Orale pendant encore 3
jours.
58 Francis EG Cox (2010). Op.Cit.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[28]
N.B : ne pas passer à l'ACT
avant au moins 24 heures même si l'évolution clinique est
favorable.
b) QUININE (sel)
? Dose de charge (si nécessaire) : 20mg/kg dans 5-10 ml
de glucosé à 5%/kg en perfusion IV pendant 4h (en pratique chez
l'adulte : 500ml de glucosé à 5%).
? 12h plus tard (par rapport au début de la 1ere
perfusion), placer la 2eme perfusion (10 mg/kg, même
volume, même durée) qui sera répété toutes
les 12h ;
? Ne pas dépasser 1,5g de Quinine base par 24heures.
Quinine contre indiquée en cas de fièvre bilieuse
hémoglobinurique ou de cet antécédent ou déficience
en Glucose-6-phosphate déshydrogénase (= >
Artésunate).59 ? De que possible, passer à la voie
orale, CTA (3jrs encore) ou Quinine (sel) 3 X
10mg/kg/jr pour atteindre une durée totale de 7 jrs associée
à un AB (Cycline = Doxycycline ou
Lincosamide = Clindamicine) pour la RD, 2 X 300mg/jrs, Enfant
: 15mg/kg/24h).
? Tenir compte des contre-indications des AB
(grossesse et enfant < 8 ans pour les
cyclines, enfant de moins de 1 mois pour la
Clindamycine)60.
la dose de charge n'est plus recommandée.
VI.3. GESTION DES COMPLICATIONS DE PALUDISME GRAVE.
VI.3.1. Objectif du traitement.
- Réduire la morbidité du paludisme grave ; -
Réduire la létalité palustre.
Tableau 3 : gestion de la Clinique et prise en charge des
complications du paludisme.
|
Clinique
|
Prise en charge.
|
|
Coma
|
Dégagé les voies aériennes, décubitus
latérale de sécurité ou
dorsale tête tourné de côté, exclure
autres causes
(hypoglycémie, encéphalite, médicaments =
coma
barbiturique, coma dû aux plantes médicinales...), intuber
si nécessaire. Si oedème cérébrale associé :
tête surélevée (30°), anti oedémateux
(mannitol) !!!
|
|
Hyper pyrexie (T° > 41°C)
|
Enveloppement humide, ventilateur, environnement humide,
paracétamol.
|
|
Convulsions
|
Dégager les voies aériennes, Diazépam ou
Midazolam ou Lorazepam (IV Lente ou IM) ou paraldehyde (IM), doser la
glycémie (calcémie)
|
|
Acidose métabolique.
|
Exclure ou traiter hypovolémie, Sepsis, si acidose
sévère, dialyse (type selon plateau technique), bicarbonates au
besoin.
|
|
Anémie sévère
|
Transfusion sanguine si décompensée (produit dont
a
réellement22 besoin le patient).
|
|
OEdème aigu du poumon (OAP)
|
Position buste 45°/ plan du lit, oxygène,
diurétique
(furosémide), intuber (recourir à une pression
positive au besoin)
|
59 OMS (2013). Prise en charge du paludisme grave,
3ème édition.
60 Hippolyte N. SITU AKUBANZA, MD (C). Op. cit. P.
103.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[29]
|
Insuffisance rénale aigue
|
Exclure les causes pré-rénales
(hypovolémie), prendre en compte la balance hydrique et ionogramme (Na,
K,...), si fonction rénale perturbée avec hypovolémie,
hyperK+...) : dialyse (type selon le plateau technique). Si non,
méthodes du bord (insuline, gluconate de calcium...)
|
|
Diathèse hémorragique
et/ou CIVD.
|
Sang total frais, plasma frais, facteurs de coagulation,
plaquettes.
|
|
Hypoglycémie
|
Doser la glycémie, corriger l'hypoglycémie
(solution glucosée hypertonique), contrôler la glycémie,
rechercher un traitement hypoglycémiant éventuel (plantes
médicinales, « Quinine »...)
|
|
Choc
|
Suspecter le Sepsis, faire les hémocultures, AB
probabiliste à large spectre par voie parentérale (en
attendant les résultats de
l'ABgramme), corriger les troubles hémodynamiques
(solutions cristalloïdes comme solution
physiologique,
vasopresseurs comme noradrénaline...).
|
VI.4. TRAITEMENT DU PALUDISME EN RDC : CAS PARTICULIERS.
VI.4.1. Paludisme de la femme enceinte.
- Paludisme au cours de la grossesse = paludisme
particulier (couple mère À produit de
conception). Prise en charge toujours en milieu de soins ;
- Risque pour la mère (anémie,
hypoglycémie...)
- Risque pour le produit de conception (avortement, accouchement
prématuré, mort in
utero, hypotrophie) ;
- 2 situations :
? Paludisme grave non compliqué ;
? Paludisme grave compliqué.
Paludisme grave non compliqué.
Tableau 4 :clinique et prise en charge du
paludisme grave non compliqué.
|
Clinique
|
Prise en charge.
|
|
Pas des contractions
|
Antipyrétique, ACT ou Quinine.
|
|
Contractions préexistantes grossesse loin du terme.
|
Antipyrétique, Tocolytique, ACT ou
Quinine.
|
|
Contractions préexistantes Grossesse à
terme.
|
Antipyrétique, ACT ou Quinine, pas des tocolytiques.
|
Si T° : paracétamol po ;
Quinine si premier trimestre alors dans ce cas adjoindre la
Clindamycine.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[30]
Paludisme grave
compliqué.
Tableau 5 : clinique et prise en charge
paludisme compliqué.
|
Pas de contractions.
|
Antipyrétique, Artésunate injectable ou Quinine
en IV perfusion.
|
|
Contractions préexistantes grossesse loin du terme.
|
Antipyrétique, tocolytiques, Quinine en IV
perfusion.
|
|
Contractions préexistantes grossesse à terme.
|
Antipyrétique, pas de tocolytiques, Artésunate
injectable ou Quinine en IV perfusion.
|
Si T° : paracétamol injectable,
Quinine en IV perfusion si premier trimestre61.
? Si Quinine contre indiquée (FBH, troubles de
conduction,...) : dérivé d'Artémisinine
au 2ème et 3ème trimestre de la grossesse ;
? Si Quinine contre-indiquée mais grossesse au 1er
trimestre, quid ??? voir le comité
scientifique PNLP < « Tutorat » = Idéal
(Aspect médico-légaux)
- Si anémie en l'absence de fièvre : corriger
l'anémie selon le CNTS.
? Si anémie avec fièvre :
- Baisser la T°
- Corriger l'anémie selon le CNTS.
VI.4.2. PALUDISME CONGENITAL.
VI.4.2.1. Facteurs de risques.
- Jeune âge de la mère ;
- Primiparité ;
- Prématurité (pour certains auteurs).
VI.4.2.2. Définitions.
- Survenue d'une fièvre avec isolement de plasmodium chez
le nouveau-né ;
- Avant le 7ème jour suivant la naissance en
dehors de toute possibilité de contracter l'infection (définition
stricte) ;
- Au-delà du 7ème jour si un autre
mode de transmission (autre que materno-foetale) a été
écarté (intérêt de la biologie
moléculaire).
VI.4.2.3. Forme symptomatiques rare.
- A différencier d'un paludisme (paludisme symptomatique)
acquis par transmission vectorielle après la naissance
(éventualité peu fréquente dans les premiers de vie).
VI.4.2.4. Tableau clinique Non
spécifique.
- Fièvre quasi constante ; - Splénomégalie
;
- Anémie.
61 Hippolyte N. SITU AKUBANZA, MD (C). Op.Cit.
P.115.
Persistance des cas de paludisme dans la zone de santé
de N'djili pour l'année 2018 - 2019
[31]
VI.4.2.5. Traitement.
- Quinine en IV perfusion.
VI.5. PVE : PALUDISME VISCERAL EVOLUTIF (Paludisme
Subaigu).
· < 15 ans (plus souvent chez les enfants) ;
· T° > 38°C (accès irréguliers)
;
· Sudation nocturne ;
· Trouble gastro-intestinaux ;
· Pâleur ;
· Asthénie ;
· Dyspnée ;
· Amaigrissement ;
· Splénomégalie ;
· Retard staturo-pondéral ;
· Mortalité non négligeable ;
· Evolue pendant plusieurs semaines (62).
+ Traitement.
- Artésunate injectable ;
- Ou Quinine IV perfusion.
Antibiotiques à activité
antipaludique.
Certains antibiotiques ont une activité antipaludique.
Dans le traitement du paludisme d'importation non compliqué à P.
falciparum, en France, ils sont utilisables, hors AMM, en association
avec la Quinine soit pour le paludisme acquis dans des zones où une
diminution de la sensibilité à la Quinine est suspectée
(Asie du Sud-Est, Amazonie), soit pour diminuer la durée du traitement
par la Quinine pour le paludisme contractés en Afrique tropicale
(63).
B.1. Clindamycine (Dalacine...)
Cet antibiotique, appartenant à la famille des
Lincosamides, se présente sous forme de gélule contenant 75,150
ou 300mg de Clindamycine Chlorhydrate.
Son utilisation en association à la Quinine, hors AMM,
est validée par des études randomisées en zone
d'endémie et dans le paludisme d'importation en France à une
posologie de 10mg/kg deux fois par jour (64).
62 Hippolyte N. SITU AKUBANZA, MD (C). Op.Cit. P.
116.
63 MIIe Bigand Althéa ( O). Op. cit. P. 78.
64 Idem.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[32]
B.2. Doxycycline (Doxypalu, Granuloxy, Doxy Gé,
Vibramycine).
Elle se présente sous forme des comprimés de 50
ou 100mg et appartient à la classe des Tétracyclines. Son
utilisation avec la Quinine en traitement curatif est validée en zone
d'endémie et pour certaines formes des paludismes graves et se fait
à une posologie de 3,5 mg/kg une fois par jour. La Doxycicline est
utilisée seule en chimioprophilaxie. Elle inhibe la synthèse
protéique du parasite par un mécanisme encore inconnu
(65).
65 MIIe Bigand Althéa ( O). Op.Cit. P.79.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[33]
CHAPITRE II. MATERIELS ET METHODES UTILISES.
II.1. Matériels.
II.1.1. Période d'étude
Cette étude est menée pour une période
de deux ans allant de 2018 à 2019.
II.1.2. cadre de l'étude.
Notre étude a été menée dans la
Zone de santé de N'djili, précisément dans tous les 13
aires de santé et dans 9 ménages de trois aires de santé
différents où il y avait un taux élevé de cas de
paludisme.
? Historique de la Zone de santé de N'djili.
Fondé en Nov. 2008, elle occupe 13 aires de
santés se retrouvant dans chaque quartier sur 13, l'aire de santé
du quartier 13 est reparti en deux, on a A et B. La carte de la ZS a
été réalisée par la division SNISS/DDSSP avec
l'appui de l'IRC.
? Situation géographique de la ZS.
Est situé à Kinshasa dans la commune de N'djili,
elle est délimitée :
Au nord par l'AS de Q1 et l'AS Q12,
Au sud par l'AS de Q13 A et l'AS de Q13B ;
A l'Est par l'AS de Q11 et l'AS de Q10 ;
A l'Ouest par l'AS de Q8 et l'AS de Q9.
? La capacité.
A une capacité de 13 aires de santés.
II.1.3. Taille de l'échantillon.
Nous avons retenus les résultats de 13 aires de
santé durant une période allant de 2018 à 2019.
II.1.3. Matériels utilisés.
Les matériels suivants ont servis à la
réalisation de cette étude :
? Fiche de collecte des données ;
? Les données à l'aide des fiches de collectes
ont été saisie sur l'ordinateur à l'aide du logiciel Excel
2010, analyser à l'aide du logiciel SPSS version 21 sur Windows et
présentées sous forme des tableaux ou figures ;
? Les stylos.
II.2. Méthodologie. II.2.1. Type
d'étude.
Nous avons entrepris une étude descriptive, analytique
et transversale pour identifier les causes de la persistance de cas de
paludisme dans la ZS de N'djili.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[34]
II.2.2. Population de l'étude, critère
d'inclusion, critères d'exclusion et variété
d'intérêt. II.2.2.1. POPULATION
D'ETUDE.
Ont été considérées comme faisant
partie de notre population d'étude, toutes les personnes qui ont
été atteint du paludisme.
II.2.2.2. CRITERES D'INCLUSION.
Ont été inclus de notre étude, tous les cas
de paludisme chez les types des personnes selon l'âge, le sexe, et les
femmes enceintes.
II.2.2.3. CRITERES D'EXCLUSION.
Ont été exclus de cette étude :
- Les données épidémiologiques
incomplètes ;
- Les données épidémiologiques dont les cas
ne concernaient pas le paludisme ;
- Les données épidémiologiques qui ne
faisaient pas parties de l'année 2018 - 2019.
II.2.2.4. VARIABLE D'INTERET.
- Sur le plan sociodémographique : l'âge, le sexe et
les femmes enceintes... - Sur le plan clinique :
· Paludisme : type, signes clinique, traitement et suivi ;
- Sur le plan para clinique :
· Bilan microscopique direct : la goute
épaisse(GE), le frottis sanguins, le test de détection rapide du
paludisme (TDR)...
· Autres ou technique indirect : sérologie par
technique d'ELISA ou IFI, détection d'acide nucléiques
parasitaires par PCR.
- Sur le plan thérapeutique :
· Paludisme simple : combinaison thérapeutiques
à base d'artémisinine (ACT = artemisinin based combinaison
thérapeutique) et antibiotique antipaludique.
· Paludisme grave : Artesunate soit la Quinine.
· Chez la femme enceinte : à compléter
avec les antispasmodique selon le type du paludisme.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[35]
CHAPITRE III. RESULTATS
3.1. DETERMINATION DE L'INCIDENCE DU PALUDISME DANS LA
Z.S. DE N'DJILI.
3.1.1. Données épidémiologique des
cas de paludisme selon l'âge année 2018

35000
30000
25000
20000
15000
10000
5000
0
Q1 Q2 Q3 Q4 Q5 Q6 Q7 Q8 Q9 Q10 Q11 Q12 Q13A Q13B
CAS SELON L'AGE 2018
<5 ans >5 ans total %
Graphique 1 : De ce graphique nous notons que
le Q7 est l'aire de santé la plus touché avec une proportion de
29,085 cas soit 65,12% pour les personnes de plus de 5 ans que 15.576 cas
soit 34,87% de moins de 5 ans, par rapport au Q8 qui est le
moins touché durant l'année 2018.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[36]
3.1.2. Données épidémiologique des
cas de paludisme selon l'âge année 2019
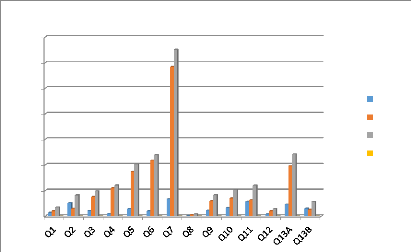
35000
30000
25000
20000
15000
10000
5000
0
CAS SELON L'AGE 2019
<5 ans >5 ans total %
Graphique 2 : nous notons de ce graphique que le
Q7 est l'aire de santé la plus touché avec une proportion de
74.718 cas soit 78,99% pour l'âge supérieur à 5 ans que
19.872 cas soit 21% pour ceux de moins de 5 ans par rapport au Q8 qui est le
moins atteint durant l'année 2019.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[37]
3.1.3. Données épidémiologique des
cas de paludisme selon le sexe l'année 2018
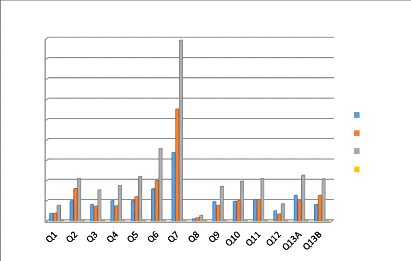
18000
16000
14000
12000
10000
4000
8000
6000
2000
0
CAS SELON LE SEXE 2018
HOMMES FEMMES Total
%
Graphique 3 : il ressort de ce graphique que
le Q7 est l'aire de santé la plus touché avec une proportion de
29.697 cas soit 63,16% pour le sexe masculin que 17.321 soit 36,83% pour les
femmes, par rapport au Q8 qui est le moins touché durant l'année
2018.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[38]
3.1.4. Données épidémiologique des
cas de paludisme selon le sexe, l'année 2019

18000
16000
14000
12000
10000
4000
8000
6000
2000
0
CAS SELON LE SEXE 2019
HOMMES FEMMES Total
%
Graphique 4 : ce graphique nous renseigne que
le Q7 est l'aire de santé la plus touché avec une proportion de
39.938 cas soit 57,66% pour le sexe féminin et 29.316 soit 42,33% pour
les hommes, par rapport au Q8 qui est le moins touché pendant
l'année 2019.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[39]
3.1.5. Données épidémiologique
des cas de paludisme selon les femmes enceintes année 2018
CAS CHEZ LES FEMMES ENCEINTE 2018
|
3000 2500 2000 1500 1000
500
0
|
|
<18 ans
> 18 ans
Total
%
|
Graphique 5 : nous notons de ce graphique que
parmi les femmes enceintes atteintes du paludisme dans la zone de santé
de N'djili, l'aire de santé de Q2 en compte 25.521 dont 6.527 cas soit
98,34% femmes de plus de 18 ans et 110 cas soit 1,65% de moins de 18 ans durant
l'année 2018.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[40]
3.1.6. Données épidémiologique
des cas de paludisme selon les femmes enceintes année 2019
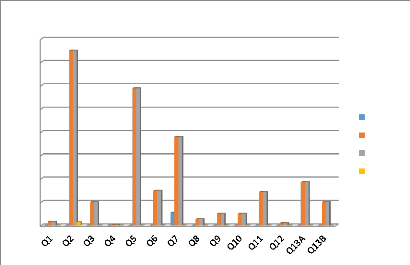
1600
1400
1200
1000
400
800
600
200
0
CAS CHEZ LES FEMMES ENCEINTES 2019
<18 ans > 18 ans Total
%
Graphique 6 : ce graphique nous montre que
l'aire de santé de Q2 est le plus atteint avec une proportion de 5.025
cas soit 97,85% femmes enceintes de plus de 18 ans et 110 cas soit 2,14% de
moins de 18 ans durant l'année 2019.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[41]
3.2. Létalité
3.2.1. Répartition de décès selon
l'âge année 2018
>5ans (9)
DECES SELON L'AGE 2018
47,36%
<5ans (10)
52,63%
Graphique 7 : De ce graphique nous notons que
le cas des décès selon l'âge durant l'année 2018 est
majoritairement représenté par les enfants de moins de 5ans 10
cas soit 52,63% par rapport à ceux de plus de 5 ans 9 cas soit
47,36%.
3.2.2. Répartition de décès selon
l'âge année 2019
>5ans (11)
61,11%
DECES SELON L'AGE 2019
<5ans (8)
44,44%
Graphique 8 : De ce graphique nous notons que
le cas des décès selon l'âge durant l'année 2019 est
majoritairement représenté par les enfants de plus de 5 ans 11
cas soit 61,11% par rapport à ceux de moins de 5 ans 8 cas soit
44,44%.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[42]
3.2.3. Répartition de décès selon le
sexe année 2018
DECES SELON LE SEXE 2018

(37)
47%
FEMMES
HOMMES (41)
52%
Graphique 9 : De ce graphique nous notons que
le cas des décès selon le sexe durant l'année 2018 est
majoritairement représenté par les hommes 41 cas soit 52% par
rapport aux femmes 37 cas soit 47%.
3.2.4. Répartition de décès selon le
sexe année 2019
FEMMES(30)
DECES SELON LE SEXE 2019
42%
HOMMES (41)
57%
Graphique 10 : il ressort de ce graphique que
le cas des décès selon le sexe durant l'année 2019 est
majoritairement représenté par les hommes 41 cas soit 57% par
rapport aux femmes 30 cas soit 42%.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[43]
3.2.5. Répartition de décès parmi
les femmes enceinte année 2018
DÉCÈS CHEZ LES FEMMES ENCEINTES
2018
> 18 ans (22)
42%
<18 ans (30)
57%
Graphique 11 : parmi les femmes enceintes
atteintes du paludisme, nous notons de ce graphique un taux de mortalité
plus élevé parmi celles qui ont moins de 18 ans 30 cas de
décès soit 57%, que celles qui ont plus de 18 ans 22 cas soit 42%
durant l'année 2018.
3.2.4. Répartition de décès parmi
les femmes enceinte année 2019

DECES CHEZ LES FEMMES ENCEINTES 2019
> 18 ans (30)
42%
<18 ans (41)
57%
Graphique 12 : De ce graphique nous notons
qu'un taux de mortalité est plus élevé parmi les femmes
enceintes avec paludisme qui ont moins de 18 ans 41 cas soit 57%, que celles
qui ont plus de 18 ans 30 cas soit 42% durant l'année 2018.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[44]
3.3. Etat de lieux de reconnaissance et d'application des
mesures préventives contre le paludisme .
Tableau 6 : répartition des
ménages selon les moyens préventifs du paludisme
Fréquence Attendue Fréquence
Pourcentages
Observée
|
Connaissance du
paludisme.
|
9 9 100
|
|
Connaissances des
moyens de
prévention.
|
9 9 100
|
|
Application des
mesures de
protection contre le paludisme.
|
9 7 77,7
|
Il ressort de ce tableau que 100% des ménages ont la
connaissance sur le paludisme et sur les moyens de prévention alors
77,7% appliquent des mesures préventives contre le paludisme.
Tableau 7: répartition des
ménages selon l'utilisation des moyens préventifs cités
contre le paludisme dans la Z.S de N'djili.
Fréquence Fréquence
Pourcentages
Attendue. observée.
MIILDA 9 4 44,4
33 tours 9 2 22,2
Ventilation 9 1 11,1
|
Pulvérisation Insecticides
|
9 1 11,1
|
Autres 9 1 11,1
De ce tableau nous notons que les moyens ci-après ont
été les plus utilisés dans la zone de santé de
N'djili, MILDA, 33 tours, ventilateur, Pulvérisation insecticides avec
des proportions respectives 44,4%,22,2%,11,1% et 11,1% et les autres moyens
représentent 11,1% dans l'ensemble.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[45]
3.4. Etat de lieu de respect des normes de prise en
charge du paludisme selon la politique nationale.
Tableau 8 : Respect des normes de prise en
charge du paludisme simple selon la politique nationale dans la Zone de
santé de N'djili.
Fréquence Fréquence
Pourcentages
Attendue. observée.
|
Application des
normes.
|
3 3 100
|
Tableau 9 : Respect des normes de prise en
charge de paludisme grave selon la politique nationale dans la Zone de
santé de N'djili.
Fréquence Fréquence
Pourcentages
Attendue. observée.
|
Application des
normes.
|
3 3 100
|
Tableau 10 : Respect des normes de prise en
charge de paludisme selon la politique nationale chez la femme enceinte.
Fréquence Fréquence
Pourcentages
Attendue. observée.
|
Application des
normes.
|
3 3 100
|
Nous notons de ces trois derniers tableaux que la zone de
santé de N'djili respecte à 100% les normes de prise en charge de
paludisme selon la politique nationale.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[46]
CHAPITRE IV. DISCUSSION ET CONCLUSION.
1. Discussion
L'évolution spatiale et temporelle du paludisme dans la
ZS de N'djili a été cartographiée à
l'échelle des aires de santé de 2018 à 2019. Dans
l'échelle de ces aires de santé, nous avons pu comprendre la
situation épidémiologique du paludisme avant le recule
(élimination). Dans tous les AS, nous avons cartographié la
prévalence de cas de paludisme chez les patient (selon le sexe,
l'âge et chez les femmes enceintes) des structures de soins publique.
Au cours de notre étude menée dans la ZS de
N'djili pendant une période de 2018 à 2019, nous avons obtenus
comme résultats : pour l'âge, nous notons que les patients ayant
l'âge supérieur à 5 ans sont les plus touchés au
paludisme 103.803 cas soit 74,54%, ne rejoint pas l'étude de monsieur
Ben ALLY SANYHAT BAMBA de l'institut national de formation des
agents de santé de la côte d'Ivoire, qui dans son
travail « causes de persistance du paludisme chez les enfants », il a
obtenu 12 cas soit 34% plus touché chez les enfants de moins de 5 ans au
courant de son étude.
Pour les sexes, nous signalons que les femmes sont les plus
touchés avec une proportion de 75.544 cas soit 56,33%, notre
étude se rapporte à celle de monsieur Patrice BOULLEYS
de l'école de formation des soins infirmiers-master
spécialisé génie sanitaire et environnement de la
ville de NKOGSAMBA au Cameroun, qui dans son sujet «
prévention de paludisme par l'utilisation des moustiquaires
imprégnées », au cours de ses résultats, il a
également parlé des femmes qui sont les plus touchés au
paludisme avec une proportion de 154 cas soit 55% dans son
échantillonnage.
Concernant les femmes enceintes, nous signalons que celles
avec l'âge supérieur à 18 ans sont plus touchés avec
une proportion de 11.553 cas soit 98,21%, nos résultats se corroborent
avec ceux de Toussaint BIHINGOYI de l'université
Evangélique en Afrique à BUKAVU, dans sa
recherche menée à l'hôpital générale de
Référence de Walungu qui dans ses résultats a obtenu aussi
plus des cas des femmes enceintes avec l'âge supérieur à 18
ans, 38 cas soit 83% de son échantillonnage.
L'AS de Q7 est le seul a enregistré les cas de
décès dus au paludisme selon l'âge, le sexe et chez les
femmes enceintes contrairement aux autres AS qui n'ont pas des cas
enregistré. Alors nous avons enregistré plus de cas des
décès des hommes que les femmes en 2018 et en 2019 ; pour les
femmes enceintes, il y a eu plus de décès chez celles ayant
l'âge inférieur à 18 ans que celles avec l'âge plus
de 18 ans.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[47]
2. Conclusion
Le paludisme est une maladie grave qui constitue un
problème majeur de la santé publique en République
Démocratique du Congo par sa fréquence, sa létalité
et son incidence. Nous avons entrepris une étude dans l'objectif de
déterminer les causes de sa persistance dans la population selon
l'âge, le sexe et chez les femmes enceintes.
Ce mémoire a décrit l'évolution spatiale
et temporelle de la persistance de cas de paludisme dans la ZS de N'djili pour
une période allant de 2018 à 2029 avec une précision
jamais égalées. Au cours de notre étude menée
durant cette période, nous notons que les patients ayant l'âge
supérieur à 5 ans ont portés un fardeau au paludisme avec
103.803 cas soit 74,54% et 19 décès soit 51% contrairement
à ceux avec l'âge inférieur à 5 ans dont 35.448 cas
soit 25% et 18 décès soit 48,64%. Les femmes sont les plus
touchés avec une proportion de 75.544 cas soit 56,33% et 67
décès soit 44,96% alors que les hommes sont les moins
touchés au paludisme avec 58.564 cas soit 43,66% et 82
décès soit 55,03%. Les données
épidémiologiques pendant la période de ces deux ans ont
montrés que les femmes enceintes avec l'âge supérieur
à 18 ans sont les plus atteint au paludisme avec 11.553 cas soit 98,21%
et 52 décès soit 42,27% que 210 cas soit 1,78% et 71
décès soit 57,72% pour celles ayant l'âge inférieur
à 18 ans.
Ainsi nous avons été permis d'apprécier
les connaissances, les opinions et les suggestions des personnels soignant
enfin, auprès de la population dans les ménages. A l'usus de nos
investigations, il ressort que l'insalubrité, les méconnaissances
des mesures préventives et de l'eau usée stagnantes sont facteurs
de la prolifération des moustiques dans l'environnement. Partant de ce
constant, nous avons fait des recommandations et les mises en oeuvre effectives
pourrait contribuer à la réduction de la morbidité et de
la mortalité dans la ZS de N'djili où notre étude a
été faite. Nous sommes persuadés que le temps imparti
à notre étude ne nous a pas permis de cerner tous aspects du
problème. Aussi, nous souhaitons que d'autres études soient
menées pour approfondir ce travail.
Difficultés rencontrées
Nos recherches menées dans la ZS de N'djili ont permis
nous rendre compte des réalités se passant auprès de la
population.
Parmi les difficultés rencontrées :
- Problème d'utilisation de façon
pérennante de MILDA pour cause : étouffement,
chaud et autres.
- Manque de disponibilité de MIILDA ;
- Les effets allergiques par l'utilisation de 33 tours : Rhume,
toux...
- Indisponibilité du courant pour l'utilisation permanente
du ventilateur
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[48]
RECOMMANDATION.
Notre étude a pour but de réduire la
morbidité et la mortalité dues au paludisme dans la ZS de
N'djili. Au terme de celle-ci et au vu des résultats obtenus, nous avons
formulés les recommandations subdivisées à court, moyen et
long terme pour permettre résoudre ce problème.
1. A court terme.
Au niveau de la ZS :
- Faire la descente des Infirmiers superviseurs dans les A.S
pour sensibiliser les corps soignant sur les méthodes pouvant permettre
d'expliquer la population la lutte contre le paludisme ;
2. Au moyen terme.
Au niveau des autorités locales.
Il faut assainir les milieux de vie des populations. Cela
peut être possible par la création d'un comité de
santé avec la collaboration du personnel afin de :
- Lutter contre l'insalubrité par ramassage des
ordures, le balayage des ruelles, le nettoyage des caniveaux ;
- Faire de porte à porte la sensibilisation des
ménages sur l'importance de la propreté.
3. A long terme.
Au niveau des autorités locales et
gouvernementales de la R.D.C.
- Envisager avec la collaboration du service d'hygiène
et d'assainissement public, des séances de pulvérisation
terrestre et où aérienne d'insecticide ;
- Eduquer la population sur le paludisme en insistant sur les
moyens de prévention notamment les moustiquaires
imprégnées d'insecticides à longue durée d'action,
le ventilateur, les 33 tours, la pulvérisation et autres.
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[49]
BIBLIOGRAPHIE
1. OMS, Organisation Mondiale de la Santé (2016).
Paludisme, aide-mémoire n°94.
http://www.who.int/mediacentre/factsheets/fs094/fr/.
2. OMS (2015). Paludisme : informations aux voyageurs.
http://www.who.int/malaria/travellers/fr/
3. OMS (2012). Voyages internationaux et santé, chapitre
7.
www.who.int/ith/ITH2010chapter7fr.pdf
4. ANOFEL (2014), association française des enseignants
de parasitologie et mycologie.
http://campus.cerimes.fr/parasitologie/enseignement/paludisme/site/html/cours.pdf
5. Bernard Ziskind (2009). Le paludisme, un fléau de
l'ancienne Egypte. La revue du praticien volume 59, 20 avril 2009.
6. CDC (Centers for disease control and prevention) (2012).
The History of Malaria, Ancient Disease.
http://www.cdc.gov/malaria/about/history/S
7. Seigneuric C., Camara B., Delmont J., Busato F., Payen
JL., Armengaud M., Marchou B. (2008). Du quinquina et des hommes. Med Trop
2008; 68 : 459-462.
8. Francis EG Cox (2010). History of the discovery of the
malaria parasites and their vectors. Cox parasites and vectors 2010 3:5.
http://www.parasitesandvectors.com/content/3/1/5
9. WHO (2016). World Malaria Report 2015.
http://apps.who.int/iris/bitstream/200018.pdf
10. Peter W. Gething , David L. Smith,, Anand P. Patil1 ,
Andrew J. Tatem, Robert W. Snow and Simon I. Hay (2010). Climate change and the
global malaria recession. Nature vol. 465, (20 May 2010); nature
http://www.nature.com/nature/journal/v465/n7296/fig_tab/nature.html
11. OMS (2015). Rapport mondial sur le paludisme 2014,
résumé.
http://www.who.int/malaria/publications/world
malaria report 2014/fr
12. WHO expert committee on malaria, 17ème rapport
(1979).
http://apps.who.int/iris/bitstream/10665/41359/WHO
TRS 640.pdf
13. OMS (2008). 60 ans d'OMS: chronologie des
événements marquants de la santé publique.
http://www.who.int/features/history/Chronology
FR.pdf
14. OMD (Objectifs du Millénaire pour le
Développement). Rapport de 2013, objectif n°6.
http://www.un.org/fr/millenniumgoals/pdf/mdg
report2013 goal6.pdf
15. J.F. Molez (1993). Plasmodium falciparum: taxonomie
et génétique, aperçu des questions actuelles. Bull. liais.
doc. - OCEAC Vo1.26 N°2 Juin 1993.137
http://horizon.documentation.ird.fr/exl-doc/pleins_textes/pleins_textes_6/b_fdi_33-34/39004.pdf
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[50]
16. Hay SI, Guerra CA, Gething PW, Patil AP, Tatem AJ, Noor
AM, et al. (2009). A world malaria map: Plasmodium falciparum endemicity in
2007. PLoS Med 6(3): doi:10.1371/journal.pmed.
http://journals.plos.org/plosmedicine/article/journal.pmed.1000048
17. Professeur Pierre Aubry, Docteur Bernard-Alex
Gaüzère (2015). Médecine tropicale : paludisme
actualités.
http://medecinetropicale.free.fr/cours/paludisme.pdf
18. NIH (National institute of allergy and infectious
diseases). Malaria cause (2011).
http://www.niaid.nih.gov/topics/Malaria/understandingMalaria/Pages/cause.aspx
19. Guerra CA, Snow RW, Hay SI: Mapping the global extent of
malaria in 2005. Trends Parasitol. 2006, 22(8):353-358.
20. Cire (cellule interrégionale
d'épidémiologie) Antilles Guyane (2012). Le bulletin de veille
sanitaire n°.1-2, janvier-février 2012.
21. Cire Océan Indien (2013) et INVS. Paludisme
d'importation à la Réunion : bilan de l'année 2012. Le
point épidémiologique no.18 du 25 avril 2013.
22. Cire Océan Indien (2013) et INVS. Surveillance du
paludisme à Mayotte : bilan 2012. Le point épidémiologique
no.17 du 25 avril 2013.
23. Patrice Bourée. La lutte contre le paludisme en
France au cours des siècles.
http://www.biusante.parisdescartes.fr/sfhm/hsm/HSMx1982x017xspec1/HSMx1982x017xspe
c1x0136.pdf
24. INVS (2006). Maladies infectieuses importées :
surveillance nationale des maladies infectieuses, 2001-2003.
http://opac.invs.sante.fr/index.php?lvl=notice_display&id=5217
25. WHO, CISID (centralized information system for infectious
diseases).
http://data.euro.who.int/cisid/?TabID=67
26. CNR (2015). Rapport annuel d'activité de
l'année 2014.
http://www.pasteur-cayenne.fr/wp-content/uploads/2015/06/2015-04-20-.
CNR_Paludisme_2014.pdf
27. Hippolyte N. SITU AKUBANZA, MD, Professeur Dr.
Agrégé de l'enseignement universitaire, dans son support des
Pathologies infectieuses et tropical; Edition 2017.
28. CDC (2015). Malaria: disease.
http://www.cdc.gov/malaria/about/disease.html
29. OMS (2013). Prise en charge du paludisme grave, 3ème
édition.
30. U. Bronner, P. CS Divis, A. Färnert and B. Singh
(2009). Case report of Swedish traveller with Plasmodium knowlesi malaria after
visiting Malaysian Borneo, Malaria journal 16 january 2009.
http://www.malariajournal.com/content/8/1/15
31. Th. Daubrey-Potey, H. Die-Kacou, M. Kamagate, M. Vamy, E.
Balayssac and J. C. Yavo (2004). Fièvre bilieuse hémoglobinurique
au cours du traitement antipaludique à Abidjan : à propos de 41
cas. Bull. Soc. Pathol. Exot., 2004, 97, 5,
325-328.
www.pathexo.fr/documents/articles-bull/T97-5-2449-4p.pdf
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
[51]
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
ANNEXES
[52]
Persistance des cas de paludisme dans la zone de santé de
N'djili pour l'année 2018 - 2019
1. LA CARTE DE LA ZONE DE SANTE DE N'DJILI

[53]
2. LES FICHES DE COLLECTE DES DONNEES EPIDEMIOLOGIQUE
UNIVERSITE REVEREND KIM
FACULTE DE
MEDECINE
FICHE DE COLLECTE DES DONNEES
a. Données épidémiologique des cas
de paludisme année 2018 selon l'âge.
|
AIRES DE SANTE
|
CAS
|
DECES
|
OBSERVATION
|
|
< 5 ans
|
> 5 ans
|
Total
|
< 5 ans
|
> 5 ans
|
Total
|
|
|
Q1
|
|
|
|
|
|
|
|
|
Q2
|
|
|
|
|
|
|
|
|
Q3
|
|
|
|
|
|
|
|
|
Q4
|
|
|
|
|
|
|
|
|
Q5
|
|
|
|
|
|
|
|
|
Q6
|
|
|
|
|
|
|
|
|
Q7
|
|
|
|
|
|
|
|
|
Q8
|
|
|
|
|
|
|
|
|
Q9
|
|
|
|
|
|
|
|
|
Q10
|
|
|
|
|
|
|
|
|
Q11
|
|
|
|
|
|
|
|
|
Q12
|
|
|
|
|
|
|
|
|
Q13 A
|
|
|
|
|
|
|
|
|
Q13 B
|
|
|
|
|
|
|
|
b. Données épidémiologique des cas
de paludisme année 2019 selon l'âge.
|
AIRES DE SANTE
|
CAS
|
DECES
|
OBSERVATION
|
|
< 5 ans
|
> 5 ans
|
Total
|
< 5 ans
|
> 5 ans
|
Total
|
|
|
Q1
|
|
|
|
|
|
|
|
|
Q2
|
|
|
|
|
|
|
|
|
Q3
|
|
|
|
|
|
|
|
|
Q4
|
|
|
|
|
|
|
|
|
Q5
|
|
|
|
|
|
|
|
|
Q6
|
|
|
|
|
|
|
|
|
Q7
|
|
|
|
|
|
|
|
|
Q8
|
|
|
|
|
|
|
|
|
Q9
|
|
|
|
|
|
|
|
|
Q10
|
|
|
|
|
|
|
|
|
Q11
|
|
|
|
|
|
|
|
|
Q12
|
|
|
|
|
|
|
|
|
Q13 A
|
|
|
|
|
|
|
|
|
Q13 B
|
|
|
|
|
|
|
|
Persistance des cas de paludisme dans la zone de santé
de N'djili pour l'année 2018 - 2019
[54]
c. Données épidémiologique des cas
de paludisme année 2018 selon les sexes.
|
AIRES DE SANTE
|
CAS
|
DECES
|
OBSERVATION
|
|
Hommes
|
Femmes
|
Total
|
Hommes
|
Femmes
|
Total
|
|
|
Q1
|
|
|
|
|
|
|
|
|
Q2
|
|
|
|
|
|
|
|
|
Q3
|
|
|
|
|
|
|
|
|
Q4
|
|
|
|
|
|
|
|
|
Q5
|
|
|
|
|
|
|
|
|
Q6
|
|
|
|
|
|
|
|
|
Q7
|
|
|
|
|
|
|
|
|
Q8
|
|
|
|
|
|
|
|
|
Q9
|
|
|
|
|
|
|
|
|
Q10
|
|
|
|
|
|
|
|
|
Q11
|
|
|
|
|
|
|
|
|
Q12
|
|
|
|
|
|
|
|
|
Q13 A
|
|
|
|
|
|
|
|
|
Q13 B
|
|
|
|
|
|
|
|
d. Données épidémiologique des cas
de paludisme année 2019 selon le Sexe.
|
AIRES DE SANTE
|
CAS
|
DECES
|
OBSERVATION
|
|
Hommes
|
Femmes
|
Total
|
Hommes
|
Femmes
|
Total
|
|
|
Q1
|
|
|
|
|
|
|
|
|
Q2
|
|
|
|
|
|
|
|
|
Q3
|
|
|
|
|
|
|
|
|
Q4
|
|
|
|
|
|
|
|
|
Q5
|
|
|
|
|
|
|
|
|
Q6
|
|
|
|
|
|
|
|
|
Q7
|
|
|
|
|
|
|
|
|
Q8
|
|
|
|
|
|
|
|
|
Q9
|
|
|
|
|
|
|
|
|
Q10
|
|
|
|
|
|
|
|
|
Q11
|
|
|
|
|
|
|
|
|
Q12
|
|
|
|
|
|
|
|
|
Q13 A
|
|
|
|
|
|
|
|
|
Q13 B
|
|
|
|
|
|
|
|
Persistance des cas de paludisme dans la zone de santé
de N'djili pour l'année 2018 - 2019
[55]
e. Données épidémiologique des cas
de paludisme année 2018 chez les femmes enceintes.
|
AIRES DE SANTE
|
CAS
|
DECES
|
OBSERVATION
|
|
Q1
|
< 18 ans
|
? 18 ans
|
Total
|
< 18 ans
|
? 18 ans
|
Total
|
|
|
Q2
|
|
|
|
|
|
|
|
|
Q3
|
|
|
|
|
|
|
|
|
Q4
|
|
|
|
|
|
|
|
|
Q5
|
|
|
|
|
|
|
|
|
Q6
|
|
|
|
|
|
|
|
|
Q7
|
|
|
|
|
|
|
|
|
Q8
|
|
|
|
|
|
|
|
|
Q9
|
|
|
|
|
|
|
|
|
Q10
|
|
|
|
|
|
|
|
|
Q11
|
|
|
|
|
|
|
|
|
Q12
|
|
|
|
|
|
|
|
|
Q13 A
|
|
|
|
|
|
|
|
|
Q13 B
|
|
|
|
|
|
|
|
f. Données épidémiologique des cas
de paludisme année 2019 pour les femmes enceintes
|
AIRES DE SANTE
|
CAS
|
DECES
|
OBSERVATION
|
|
Q1
|
< 18 ans
|
? 18 ans
|
Total
|
< 18 ans
|
? 18 ans
|
Total
|
|
|
Q2
|
|
|
|
|
|
|
|
|
Q3
|
|
|
|
|
|
|
|
|
Q4
|
|
|
|
|
|
|
|
|
Q5
|
|
|
|
|
|
|
|
|
Q6
|
|
|
|
|
|
|
|
|
Q7
|
|
|
|
|
|
|
|
|
Q8
|
|
|
|
|
|
|
|
|
Q9
|
|
|
|
|
|
|
|
|
Q10
|
|
|
|
|
|
|
|
|
Q11
|
|
|
|
|
|
|
|
|
Q12
|
|
|
|
|
|
|
|
|
Q13 A
|
|
|
|
|
|
|
|
|
Q13 B
|
|
|
|
|
|
|
|
Persistance des cas de paludisme dans la zone de santé
de N'djili pour l'année 2018 - 2019
[56]
3. AUTRES :
FICHE D'ENQUETE DE PALUDISME
CENTRE DE SANTE :
i) Questionnaires d'enquête sur l'application de la
politique nationale dans la prise en
charge du paludisme dans la zone de
santé de N'djili.
TYPES DE PALUDISMES
|
APPLICATION
|
OBSERVATION
|
Normes de PEC de paludisme simple.
|
|
|
Normes de PEC de paludisme grave.
|
|
|
Normes de PEC de paludisme chez les femmes enceintes
|
|
|
|
ii) Questionnaires d'enquête de ménages par rapport
à l'utilisation des moyens de
préventions contre le paludisme
dans la Zone de santé de N'djili.
|
QUARTIERS
|
CONAISSENCE DU PALUDISME
|
CONNAISSENCES DE MOYENS PREVENTIFS
|
LES
QUELLES ?
|
OBSERVATION
|
|
I
|
|
|
|
|
|
II
|
|
|
|
|
|
VII
|
|
|
|
|
Persistance des cas de paludisme dans la zone de santé
de N'djili pour l'année 2018 - 2019
| 


